Comunicati stampa
25 ottobre 2024
Manovra 2025: per la sanità numeri fuorvianti, risorse insufficienti per le troppe misure. Per il 2025 solo € 1,3 miliardi in più e dopo il 2026 solo briciole per il fondo sanitario. Regioni al bivio: tagliare i servizi o aumentare le tasse. Personale sanitario e cittadini lasciati senza risposte, con la sanità pubblica in grande affanno
Secondo il DdL sulla Manovra 2025, il Fondo Sanitario Nazionale (FSN) raggiungerà € 136.533 milioni nel 2025, € 140.595 milioni nel 2026 e € 141.131 milioni nel 2027 (figura 1). «Tuttavia - sottolinea Nino Cartabellotta, Presidente della Fondazione GIMBE - le risorse, destinate principalmente ai rinnovi contrattuali del personale non consentiranno di attuare il piano straordinario di assunzioni di medici e infermieri fortemente voluti dal Ministro Schillaci, né tantomeno di eliminare il tetto di spesa per il personale sanitario, contrariamente a quanto previsto dal DL Liste di attesa. Positivo l’aggiornamento delle tariffe delle prestazioni per acuti e post-acuti, ma solo a partire dal 2026, mentre le esigue risorse destinate all’aggiornamento dei LEA rischiano di ritardare ulteriormente l’esigibilità delle prestazioni di specialistica ambulatoriale e di protesica».
Di fronte alla girandola di numeri, spesso presentati ed interpretati in modo soggettivo o addirittura strumentalizzati, la Fondazione GIMBE ha condotto un’analisi indipendente sui finanziamenti destinati dalla Manovra alla sanità, al fine di fornire informazioni obiettive, trasparenti ed utili ad informare il confronto politico e il dibattito pubblico in vista della discussione parlamentare sulla Manovra.
FONDO SANITARIO NAZIONALE. Secondo la Legge di Bilancio 2025, il FSN nel 2025 crescerà di € 2.520 milioni (+1,9%), di cui € 1.302 milioni sono nuovi stanziamenti e € 1.218 milioni già assegnati dalla Manovra precedente. «Tuttavia le modalità con cui vengono presentati nell’art. 47 gli importi per gli anni successivi – spiega Cartabellotta – risultano fuorvianti: i € 5.078 milioni per il 2026, € 5.780 milioni per il 2027 e le cifre sino al 2030 indicano infatti l’incremento cumulativo del FSN e non gli stanziamenti specifici per ciascun anno». Gli aumenti effettivi previsti dalla Manovra sono: € 4.062 milioni nel 2026 (+3%), € 536 milioni nel 2027 (+0,4%), € 883 milioni nel 2028 (+0,6%), € 1.062 milioni nel 2029 (+0,7%) e € 1.173 milioni dal 2030 (+0,8%) (tabella 1). «Di conseguenza – commenta il Presidente – la Manovra, nonostante gli annunci, non prospetta alcun rilancio progressivo del FSN, lasciando il Servizio Sanitario Nazionale (SSN) con risorse insufficienti per affrontare le crescenti necessità di cittadini e professionisti». IL trend del FSN mantiene infatti l’andamento consolidato sino al 2026, per poi tornare a livelli del periodo pre-pandemia (figura 1).
Peraltro, una quota delle risorse incrementali, pari a € 883 milioni per il 2028, € 1.945 milioni per il 2029 e € 3.117 milioni a decorrere dall’anno 2030, dovrà essere accantonata per i rinnovi contrattuali relativi al periodo 2028-2030. Allo stesso modo, € 928 milioni per il 2026, € 478 milioni per il 2027 e € 528 milioni a decorrere dal 2028 sono destinati all’incremento delle risorse destinate al raggiungimento degli obiettivi sanitari di carattere prioritario e di rilevo nazionale.
MISURE PREVISTE (tabella 2). L’art. 47 sul “Rifinanziamento del Servizio Sanitario Nazionale” individua 15 articoli con le misure da finanziare. «Tuttavia, se da un lato quasi tutte le misure previste dalla Manovra sono a valere sul FSN – spiega Cartabellotta – lascia molto perplessi il fatto che gli incrementi annuali del FSN non siano sufficienti a coprire tutte le misure previste. Di conseguenza le Regioni, per riuscire a realizzare tutti gli obiettivi previsti dalla Legge di Bilancio 2025 per la sanità, dovranno operare scelte drastiche: razionalizzare la spesa, tagliare altri servizi o aumentare l’addizionale IRPEF». Ad esempio nel 2026, a fronte di un aumento del FSN di € 4.062 milioni, sono previste misure per un totale di € 2.372,5 milioni, senza considerare il trattamento accessorio (art. 18) e il rifinanziamento del fondo per la contrattazione collettiva nazionale per il personale pubblico (art. 19).
La Manovra include anche altre misure che avranno un impatto economico sulle Regioni, ma che non sono contemplate nell’art. 47: la sperimentazione della riforma sulla disabilità (art. 38), il fondo nazionale per il contrasto alle dipendenze comportamentali dei giovani (art. 40), il fondo per gli accertamenti medico-legali e tossicologico-forensi (art. 41).
Misure per il personale sanitario. Dagli articoli sulle “Disposizioni in materia di trattamento accessorio” (art. 18) e sul “Rifinanziamento del fondo per la contrattazione collettiva nazionale per il personale pubblico” (art. 19) non è possibile stimare l’impatto economico, nemmeno analizzando la relazione tecnica. «Considerando solo i rinnovi contrattuali per il personale dipendente (dirigenza e comparto) e per i medici convenzionati – rileva Cartabellotta – e prendendo a riferimento gli oltre € 2.400 milioni stanziati dalla Legge di Bilancio 2024 per il triennio 2019-2021, le risorse dovrebbero coprire il contratto 2022-2024, già scaduto, e quelli relativi ai trienni 2025-2027 e 2028-2030, per un totale di oltre € 7 miliardi entro il 2030». Vengono incrementate le indennità di specificità: per la dirigenza medica e veterinaria (art. 61) di € 50 milioni per il 2025 e € 327 milioni a decorrere dal 2026; per la dirigenza sanitaria non medica (art. 62) di € 5,5 milioni a decorrere dal 2025; l’indennità di specificità infermieristica e quella per la tutela del malato e la promozione della salute (art. 63) riceveranno € 35 milioni nel 2025 e € 285 milioni dal 2026, a cui si aggiungeranno € 15 milioni nel 2025 e € 150 milioni dal 2026 per altre figure sanitarie. «È evidente – commenta il Presidente – che tutte queste indennità, salvo briciole, saranno concretamente esigibili dal personale solo a partire dal 2026». Viene infine aumentata l’indennità di pronto soccorso (art. 56) con € 50 milioni per il 2025 e € 100 milioni dal 2026 e migliorato il trattamento economico per i medici in formazione specialistica (art. 59), in particolare per le specializzazioni meno ambite. «In termini assoluti – chiosa Cartabellotta – si tratta di un aumento da € 26.000 euro annui a € 27.135 per tutte le specialità e a € 28.785 per quelle meno ambite: cifre irrisorie per convincere i giovani medici a scegliere specialità che oggi non risultano più attrattive».
Per l’aggiornamento dei Livelli Essenziali di Assistenza e degli importi tariffari (art. 51 c. 1), i € 50 milioni annui stanziati a partire dal 2025, sono secondo Cartabellotta «assolutamente insufficienti, aumentando il rischio concreto di ulteriori ritardi nell’esigibilità delle prestazioni di specialistica ambulatoriale e di protesica, ormai al palo da 8 anni». Al contrario, una quota significativa di risorse viene destinata all’aggiornamento delle tariffe per remunerazione delle prestazioni per acuti e post acuzie (art. 50). Nello specifico, spiega il Presidente, «nel 2025 sono previsti € 77 milioni per le prestazioni post-acuzie, mentre dal 2026 si stanzieranno€ 350 milioni per le prestazioni post-acuzie e € 650 milioni per quelle per acuti, per un totale di € 1 miliardo annuo».
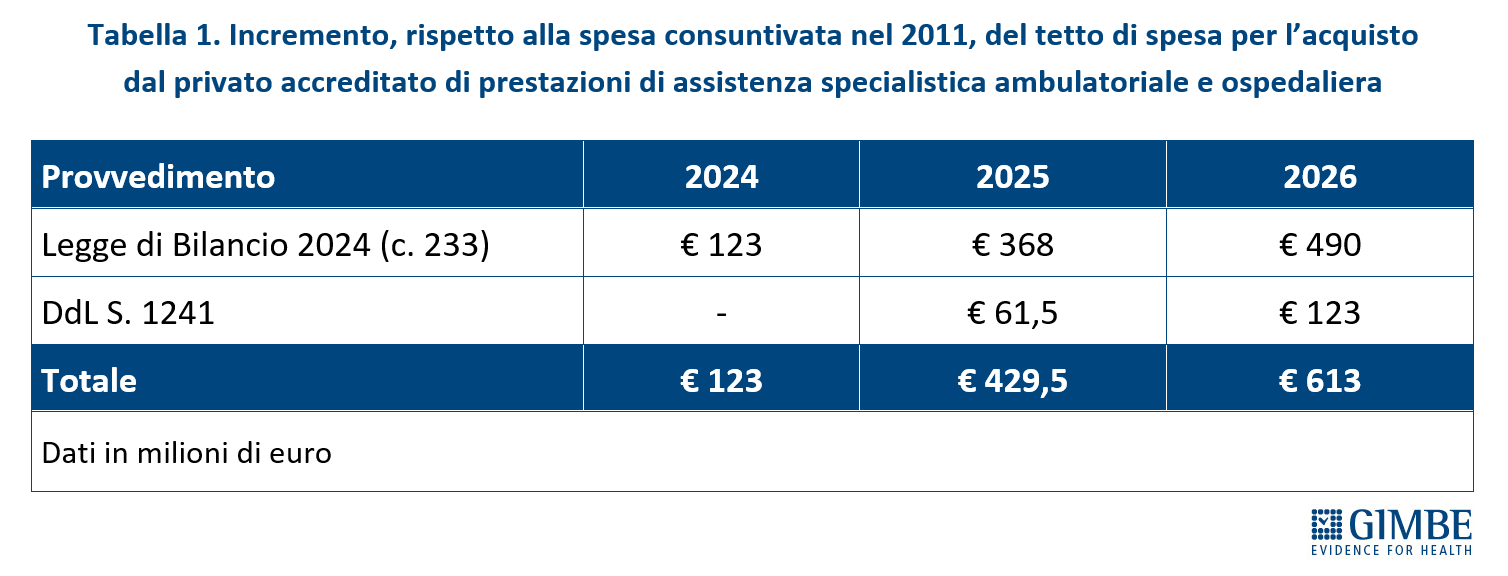
Relativamente alle misure per abbattere le liste di attesa, è previsto un ulteriore aumento del tetto di spesa per l’acquisto di prestazioni sanitarie da soggetti privati accreditati (art. 48), che crescerà dello 0,5% per il 2025 (€ 61,5 milioni) e dell’1% dal 2026 (€ 123 milioni). Inoltre sono introdotte premialità per le Regioni (art. 64) che rispettano i criteri sui Livelli Essenziali di Assistenza sulle liste d’attesa, con uno stanziamento di € 50 milioni nel 2025 e € 100 milioni dal 2026.
Altre disposizioni di spesa riguardano l’attuazione del Piano pandemico 2025-2029 (art. 52), che prevede € 50 milioni per il 2025, € 150 milioni per il 2026 e € 300 milioni annui dal 2027. Per le cure palliative (art. 58) è previsto un aumento di € 10 milioni annui a partire dal 2025, che si somma ai € 100 milioni del FSN. Le prestazioni sanitarie offerte da comunità terapeutiche in regime di mobilità interregionale (art. 65) riceveranno € 15 milioni annui a partire dal 2025 per sostenere le prestazioni a favore di cittadini con dipendenza da sostanze. Infine per le patologie da dipendenze (art. 66) sono previsti € 50 milioni annui dal 2025.
«Ancora una volta – conclude Cartabellotta – la Legge di Bilancio tradisce le legittime aspettative di professionisti sanitari e cittadini, oggi alle prese con un SSN in grande affanno nel rispondere ai bisogni di salute della popolazione. Soprattutto per la progressiva carenza di personale, in particolare infermieristico, che vive una stagione di demotivazione e disaffezione per la sanità pubblica senza precedenti. Dall’analisi delle risorse assegnate alla sanità emergono quattro punti estremamente critici. Innanzitutto la “cosmesi” sul FSN per il 2025, che tradisce ampiamente i proclami dell’Esecutivo: l’incremento reale è di soli € 1,3 miliardi, rispetto ai € 3,5 miliardi annunciati, rendendo impossibile soddisfare le richieste dei professionisti sanitari, che infatti hanno già annunciato uno sciopero per il 20 novembre. In secondo luogo, l’unico reale incremento di risorse è previsto solo nel 2026, quando lo Stato potrà disporre delle liquidità derivanti dalla sospensione del credito di imposta delle banche. Terzo, le risorse si disperdono in troppi rivoli, senza una chiara visione di rilancio del SSN, con un numero eccessivo di misure rispetto alle risorse assegnate, a valere sul FSN: una (non) strategia che finirà per mettere le Regioni davanti a un bivio, costrette a scegliere da quale lato “tirare” una coperta troppo corta. Infine, non si intravede alcun rilancio progressivo del finanziamento pubblico che, dopo la “fiammata” del 2026, torna a cifre da manutenzione ordinaria dell’era pre-pandemica. Nonostante la sanità pubblica sia oggi la vera emergenza del Paese, le scelte politiche rimangono inesorabilmente in linea con quelle degli ultimi 15 anni: tutti i Governi hanno definanziato il SSN e nessuno è stato in grado di elaborare un piano di rilancio del finanziamento pubblico, accompagnato da una coraggiosa stagione di riforme per ammodernare e riorganizzare la più grande opera pubblica del Paese, quel SSN istituito per tutelare la salute di tutte le persone. Un tradimento dell’art. 32 della Costituzione e dell’universalismo, dell’uguaglianza e dell’equità, princìpi fondamentali del nostro insostituibile SSN».
Download comunicato
23 ottobre 2024
Disegno di Legge sulle prestazioni sanitarie: misure a costo zero e 7 decreti attuativi rischiano di lasciare irrisolto il problema delle liste d'attesa. Senza risorse in Legge di Bilancio 2025 il DdL rimane una scatola vuota. Audizione della Fondazione GIMBE al Senato
«Il Disegno di Legge sulle prestazioni sanitarie – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – non prevede investimenti ad hoc e sarà necessario attendere il testo della manovra per capire se la norma diventerà operativa o rimarrà una scatola vuota. Si continua sulla strada di un approccio “a costo zero” che non risponde alle reali esigenze di potenziamento della sanità pubblica e rischia di compromettere l’efficacia delle azioni proposte, soprattutto in un contesto in cui il SSN soffre di un cronico sottofinanziamento». Questa la principale criticità emersa dall’analisi GIMBE del testo del DdL S. 1241 presentata ieri, insieme ad alcune proposte, in audizione presso la 10a Commissione del Senato.
CRITICITÀ RELATIVE ALL’IMPIANTO GENERALE DEL DdL
Misure previste. I tempi di attesa aumentano a causa dello squilibrio tra l’offerta e la domanda di prestazioni sanitarie, che non sempre soddisfa reali bisogni di salute. Infatti una quota di esami diagnostici e visite specialistiche è inappropriata: la loro esecuzione non apporta alcun beneficio in termini di salute e contribuisce ad “ingolfare” il sistema, lasciando indietro i pazienti più gravi. «Tuttavia le misure previste dal DdL – commenta Cartabellotta – sulla scia del DL “Liste di Attesa”, oltre a potenziare gli strumenti di governance centrale, prevedono solo di inseguire la domanda aumentando l’offerta. Una strategia perdente: come dimostrano numerosi studi, infatti, una volta esaurito nel breve periodo il cosiddetto “effetto spugna”, l’incremento dell’offerta finisce per indurre un ulteriore aumento della domanda». In tal senso, è indispensabile definire criteri di appropriatezza di esami e visite specialistiche e un piano di formazione sui professionisti e d’informazione sui pazienti, al fine di arginare la domanda inappropriata di prestazioni.
Nello specifico, ha spiegato Cartabellotta «integrando le misure del DL liste di attesa, il nuovo provvedimento pone le basi per valutare l’appropriatezza delle prestazioni (Disposizioni in materia di prescrizione ed erogazione delle prestazioni di specialistica ambulatoriale), espande gli strumenti di governance nazionale (Istituzione e funzionamento del Sistema nazionale di governo delle liste di attesa) e di feedback degli utenti (Istituzione del registro delle segnalazioni e funzionalità dell’Osservatorio nazionale sulle liste di attesa). Tuttavia per aumentare l’offerta punta sugli specialisti ambulatoriali convenzionati, sul privato accreditato e sul lavoro flessibile». In particolare, prevede di investire € 100 milioni per il 2025 e per il 2026 (ma a valere sul FSN, ovvero senza risorse aggiuntive), aumentando il numero delle ore degli specialisti ambulatoriali: la previsione è di oltre 1 milione di ore aggiuntive per arrivare ad erogare più di 3 milioni di prestazioni. Inoltre, aumenta le soglie per acquisto di prestazioni dal privato accreditato, oltre quanto già previsto dalla Legge di Bilancio 2024, mettendo sul piatto ulteriori € 184,5 milioni per i prossimi due anni (Tabella 1). Tale incremento è destinato prioritariamente alle prestazioni erogate dalle strutture (n. 54) dotate di pronto soccorso e inserite nella rete dell’emergenza-urgenza. «Un criterio – ha commentato il Presidente – che favorisce prevalentemente Lombardia (n. 24 strutture) e Lazio (n. 13 strutture), così come già accaduto con l’aumento del tetto per l’acquisto di prestazioni dal privato accreditato disposto dalla Legge di Bilancio 2024, parametrato alla spesa del 2011».
Altra misura degna di rilievo è l’indennità di risultato (≥ 30%) per direttori generali, sanitari, amministrativi, e direttori di struttura complessa delle Aziende sanitarie. «Una strategia sicuramente efficace – ha spiegato Cartabellotta – ma nell’impossibilità di “aggiustare” statisticamente il dato sull’appropriatezza delle prestazioni c’è il rischio, ben documentato in letteratura, di comportamenti opportunistici al fine di ottenere l’indennità di risultato».
Decreti attuativi e tempi di attuazione. Il DdL prevede 7 decreti attuativi e per 2 di loro non sono nemmeno stabiliti i termini di pubblicazione. «Un numero così elevato di decreti attuativi – commenta Cartabellotta – lascia molte perplessità sui tempi di attuazione delle misure. I tempi previsti per la pubblicazione dei decreti attuativi, rispetto alle loro finalità, sono troppo stretti considerati anche i ritardi già accumulati da quelli previsti dal DL 74/2024, di cui 6 sono già scaduti». Questo aumenta l’incertezza sui tempi di attuazione delle misure, perché tra valutazioni tecniche, passaggi burocratici tra Ministeri e attriti politici, dei decreti attuativi si perdono spesso le tracce, rendendo impossibile applicare le misure previste.
Aspetti finanziari. Tutte le misure previste sono senza maggiori oneri per la finanza pubblica. Delle disposizioni 8 sono senza maggiori oneri per la finanza pubblica, 2 a valere su risorse già stanziate (es. Fondo Sanitario Nazionale) e 3 a valere su misure compensative. «In attesa del testo della Legge di Bilancio 2025 – commenta Cartabellotta – il testo del DdL conferma la decisione del Governo di non investire ulteriori risorse in sanità».
Le proposte della Fondazione GIMBE. È urgente investire sul personale sanitario, sia per incrementare l’attrattività della carriera nel SSN, aumentando i salari e migliorando le condizioni di lavoro, sia in termini di valorizzazione professionale. Attualmente, il SSN sta affrontando una crisi del capitale umano senza precedenti che riguarda non solo la carenza di medici e, soprattutto, di infermieri ed altri professionisti sanitari, ma anche la loro motivazione personale, fortemente in calo dopo la pandemia. «Un’ulteriore pressione sui professionisti in servizio – afferma Cartabellotta – senza un adeguato ricambio generazionale e incentivi appropriati, rischia di far aumentare i fenomeni di fuga dal SSN, già in preoccupante crescita».
È essenziale superare la “visione prestazionistica” del SSN, per riportare al centro delle attività dell’organizzazione i bisogni di salute e la presa in carico dei pazienti, in particolare quelli cronici. Per farlo, è necessaria una governance più snella e una leale collaborazione tra Stato e Regioni, superando i numerosi attriti che spesso rallentano l’implementazione delle politiche sanitarie.
«Il disegno di legge – ha concluso Cartabellotta – integra il DL liste di attesa offrendo diversi strumenti per la governance nazionale. Tuttavia la sua attuazione appare troppo macchinosa, con tempi medio-lunghi, ostaggio di numerosi decreti attuativi e che richiedono la stretta collaborazione di Regioni e Aziende sanitarie. Il DdL 1241, di fatto, non introduce interventi efficaci per ridurre la domanda inappropriata mentre, sul fronte del potenziamento dell’offerta, ad invarianza di risorse punta esclusivamente su specialisti ambulatoriali convenzionati e privato accreditato, oltre che su contratti flessibili. Scelta imposta dalla necessità di tamponare l’emergenza in assenza di investimenti mirati, per i quali sarà necessario attendere il testo della Legge di Bilancio 2025: senza risorse dedicate saremo ancora una volta di fronte a un’occasione mancata. Perché se aumentare le risorse senza riforme rischia di alimentare sprechi e inefficienze, le riforme senza risorse rimangono inevitabilmente scatole vuote».
Download comunicato
8 ottobre 2024
7° Rapporto GIMBE Sanità pubblica emergenza del paese: grave crisi del personale, frattura Nord-Sud, boom della spesa delle famiglie (+10,3%), 4,5 milioni di persone rinunciano alle cure, crolla la spesa per la prevenzione (-18,6%). Spesa sanitaria pubblica: gap di € 52,4 miliardi con la media dei paesi UE, ma la percentuale di Pil scende al 6,2% dal 2026. Da GIMBE il Piano di Rilancio del Servizio Sanitario Nazionale e la richiesta di un patto politico e sociale
«Il Rapporto che la Fondazione GIMBE pubblica periodicamente rappresenta un prezioso spaccato di analisi sulle condizioni e i problemi della sanità in Italia. L’edizione di quest’anno, dedicata alle criticità del sistema sanitario, acquisisce un interesse particolare, ponendosi come sollecitazione all’applicazione dei principi di universalità e uguaglianza sanciti dalla Costituzione. Il Servizio Sanitario Nazionale costituisce, infatti, una risorsa preziosa ed è pilastro essenziale per la tutela del diritto alla salute, nella sua duplice accezione di fondamentale diritto dell’individuo e interesse della collettività. La sua efficienza è frutto, naturalmente, delle risorse dedicate e dei modelli organizzativi applicati, responsabilità, quest’ultima, affidata alle Regioni. Per garantire livelli sempre più elevati di qualità nella prevenzione, nella cura e nell’assistenza, è necessaria la costante adozione di misure sinergiche da parte di tutti gli attori coinvolti». Lo afferma il Presidente della Repubblica Sergio Mattarella nel messaggio inviato in occasione della presentazione - presso la Sala Capitolare del Senato della Repubblica - del 7° Rapporto sul Servizio Sanitario Nazionale (SSN).
«Dati, narrative e sondaggi di popolazione – esordisce Nino Cartabellotta, presidente della Fondazione GIMBE – dimostrano che oggi la vera emergenza del Paese è il Servizio Sanitario Nazionale». Un divario della spesa sanitaria pubblica pro capite di € 889 rispetto alla media dei paesi OCSE membri dell’Unione Europea, con un gap complessivo che sfiora i € 52,4 miliardi; la crisi motivazionale del personale che abbandona il SSN; il boom della spesa a carico delle famiglie (+10,3%); quasi 4,5 milioni di persone che nel 2023 hanno rinunciato alle cure, di cui 2,5 milioni per motivi economici; le inaccettabili diseguaglianze regionali e territoriali; la migrazione sanitaria e i disagi quotidiani sui tempi di attesa e sui pronto soccorso affollati «dimostrano – continua Cartabellotta – che la tenuta del SSN è prossima al punto di non ritorno, che i princìpi fondanti di universalismo, equità e uguaglianza sono stati ormai traditi e che si sta lentamente sgretolando il diritto costituzionale alla tutela della salute, in particolare per le fasce socio-economiche più deboli, gli anziani e i fragili, chi vive nel Mezzogiorno e nelle aree interne e disagiate».
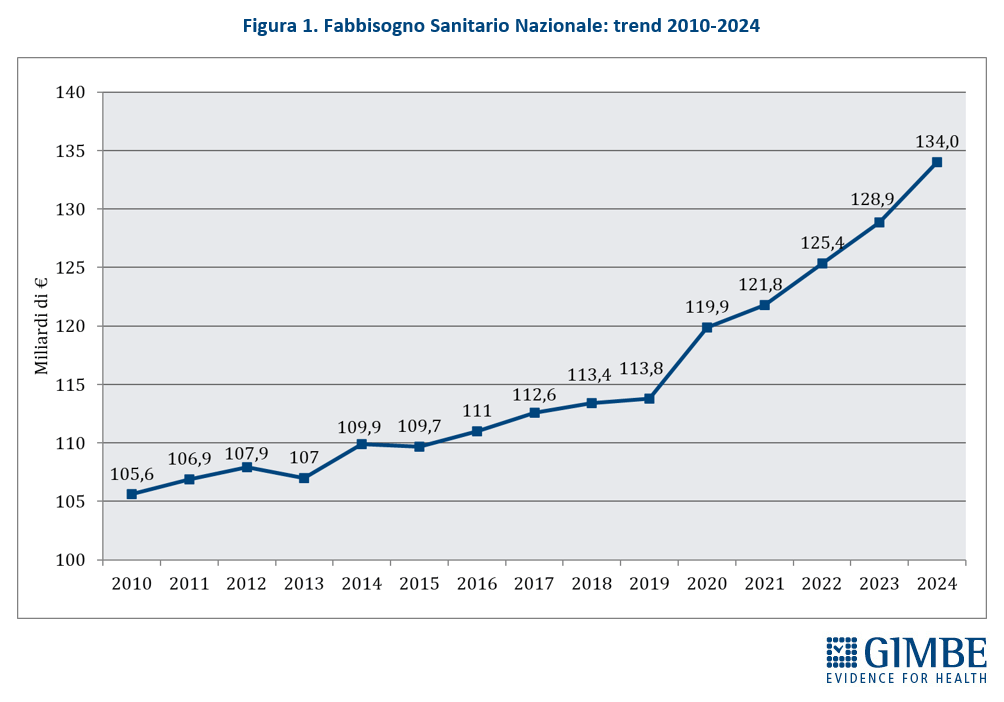
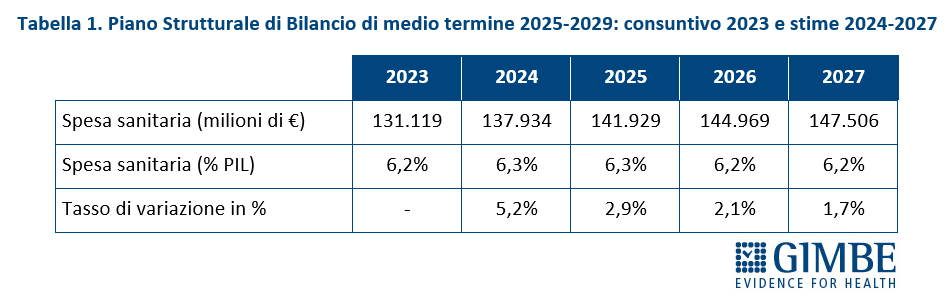
Definanziamento cronico. «La grave crisi di sostenibilità del SSN – afferma Cartabellotta – è frutto anzitutto del definanziamento attuato negli ultimi 15 anni da tutti i Governi, che hanno sempre visto nella spesa sanitaria un costo da tagliare ripetutamente e non una priorità su cui investire in maniera costante: hanno scelto di ridurre il perimetro della tutela pubblica per aumentare i sussidi individuali, con l’obiettivo di mantenere il consenso elettorale, ignorando deliberatamente che qualche decina di euro in più in busta paga non compensano certo le centinaia di euro da sborsare per un accertamento diagnostico o una visita specialistica». Il Fabbisogno Sanitario Nazionale (FSN) dal 2010 al 2024 è aumentato complessivamente di € 28,4 miliardi, in media € 2 miliardi per anno (figura 1), ma con trend molto diversi. Nel periodo pre-pandemico (2010-2019) alla sanità pubblica sono stati sottratti oltre € 37 miliardi tra “tagli” per il risanamento della finanza pubblica e minori risorse assegnate rispetto ai livelli programmati. Negli anni 2020-2022 il FSN è aumentato di ben € 11,6 miliardi, una cifra tuttavia interamente assorbita dai costi della pandemia COVID-19, che non ha permesso un rafforzamento strutturale del SSN né consentito alle Regioni di mantenere in ordine i bilanci. Per gli anni 2023-2024 il FSN è aumentato di € 8.653 milioni: tuttavia, nel 2023 € 1.400 milioni sono stati assorbiti dalla copertura dei maggiori costi energetici e dal 2024 oltre € 2.400 milioni sono destinati ai doverosi rinnovi contrattuali del personale. Le previsioni per il prossimo futuro non lasciano intravedere alcun rilancio del finanziamento pubblico per la sanità: infatti, secondo il Piano Strutturale di Bilancio deliberato lo scorso 27 settembre in Consiglio dei Ministri, il rapporto spesa sanitaria/PIL si riduce dal 6,3% nel 2024-2025 al 6,2% nel 2026-2027 (tabella 1). A fronte di una crescita media annua del PIL nominale del 2,8%, nel triennio 2025-2027 il Piano Strutturale di Bilancio stima una crescita media della spesa sanitaria del 2,3% annuo. «Questi dati – spiega Cartabellotta – confermano il continuo e progressivo definanziamento del SSN che non tiene conto dell’emergenza sanità e prosegue ostinatamente nella stessa direzione dei Governi precedenti».
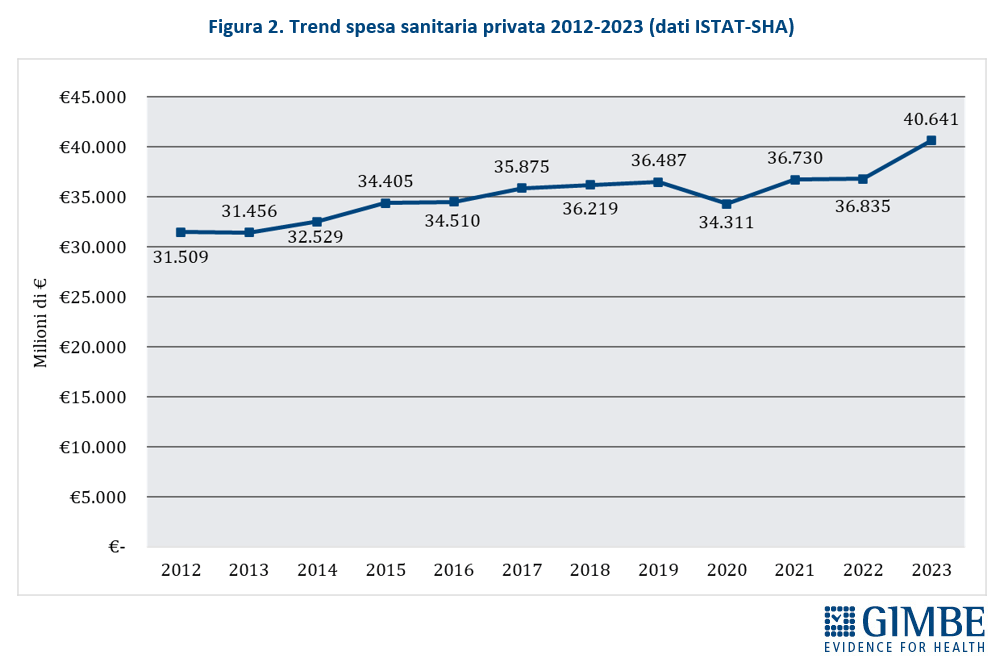
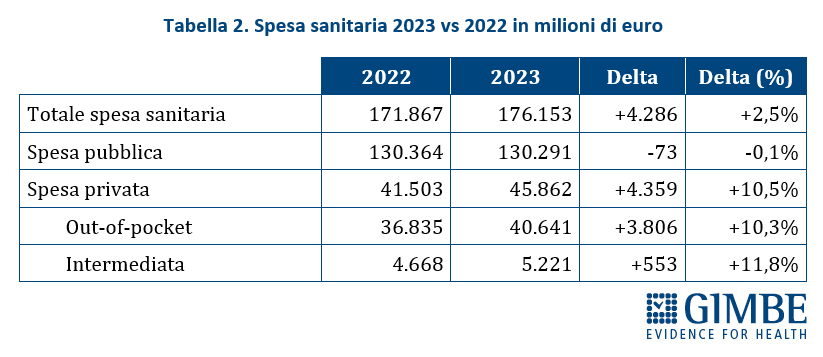
Crescita del peso sulle famiglie. Rispetto al 2022, nel 2023 i dati ISTAT (tabella 2) documentano che l’aumento della spesa sanitaria totale (+€ 4.286 milioni) è stato sostenuto esclusivamente dalle famiglie come spesa diretta (+€ 3.806 milioni) o tramite fondi sanitari e assicurazioni (+€ 553 milioni), vista la sostanziale stabilità della spesa pubblica (-€ 73 milioni). «Le persone – spiega Cartabellotta – sono costrette a pagare di tasca propria un numero crescente di prestazioni sanitarie, con pesanti ripercussioni sui bilanci familiari. Una situazione in continuo peggioramento, che rischia di lasciare l’universalismo del SSN solo sulla carta, visto che l’accesso alle prestazioni è sempre più legato alla possibilità di sostenere personalmente le spese o di disporre di un fondo sanitario o una polizza assicurativa. Che, in ogni caso, non potranno mai garantire nemmeno ai più abbienti una copertura totale come quella offerta dal SSN». La spesa out-of-pocket – ovvero quella pagata direttamente dai cittadini – che nel periodo 2021-2022 ha registrato un incremento medio annuo dell’1,6% (+€ 5.326 in 10 anni), nel 2023 si è impennata aumentando del 10,3% (+€ 3.806 milioni) in un solo anno (figura 2). «Una cifra enorme – commenta il Presidente – e largamente sottostimata, in quanto arginata da vari fenomeni: la limitazione delle spese per la salute, l’indisponibilità economica temporanea e, soprattutto, la rinuncia alle cure». Infatti, secondo l’ISTAT nel 2023 4,48 milioni di persone hanno rinunciato a visite specialistiche o esami diagnostici pur avendone bisogno, per uno o più motivi: lunghi tempi di attesa, difficoltà di accesso (struttura lontana, mancanza di trasporti, orari scomodi), problemi economici (impossibilità di pagare, costo eccessivo). E per motivi economici nel 2023 hanno rinunciato alle cure quasi 2,5 milioni di persone (4,2% della popolazione), quasi 600.000 in più dell’anno precedente.
Crolla la spesa per la prevenzione. Rispetto al 2022, nel 2023 la spesa per i “Servizi per la prevenzione delle malattie” si riduce di ben € 1.933 milioni (-18,6%). «Tenendo conto che la prevenzione – commenta Cartabellotta – è la “sorella povera” del SSN, al quale viene allocato circa il 6% del finanziamento pubblico, tale riduzione rappresenta un’ulteriore spia del sotto-finanziamento che, inevitabilmente, costringe Regioni e Aziende sanitarie a sottrarre risorse ad un settore sì fondamentale, ma considerato differibile. Ma tagliare oggi sulla prevenzione avrà un costo altissimo in termini di salute negli anni a venire, documentando la miopia di queste scelte di breve periodo».
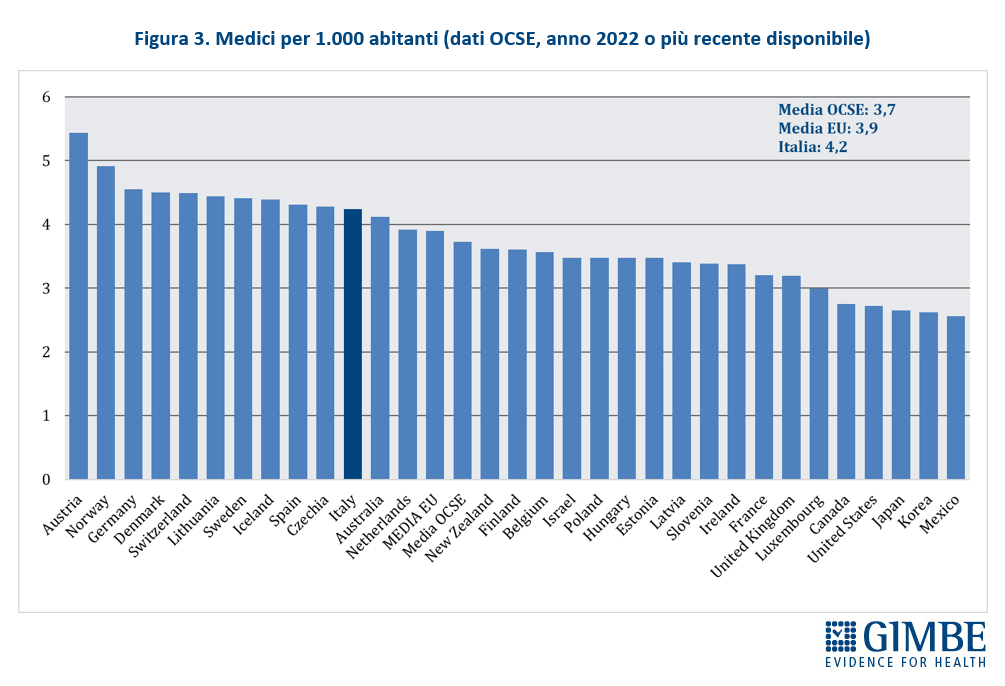
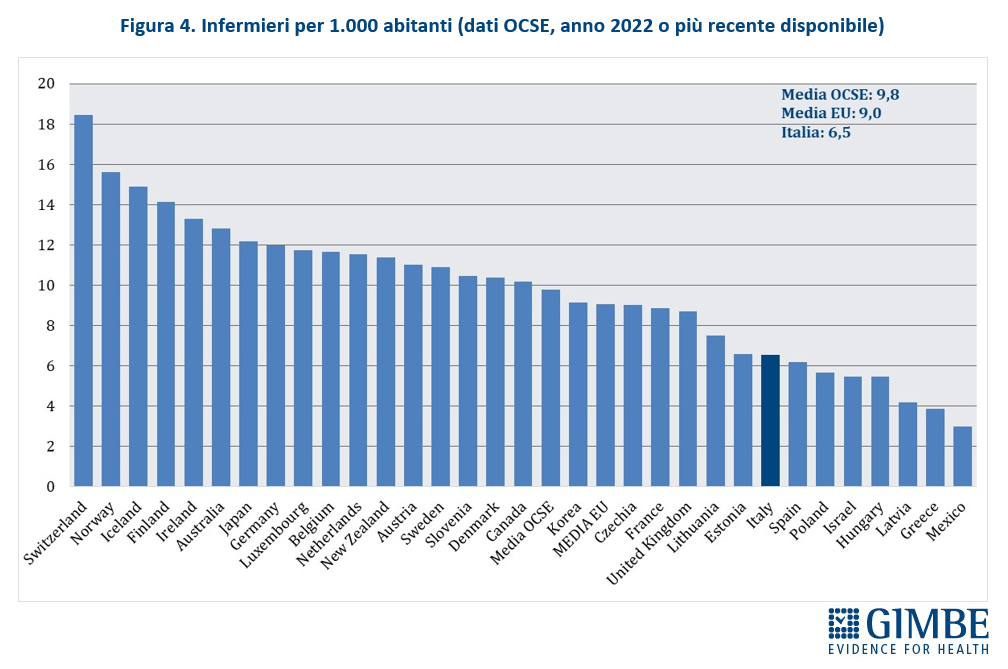
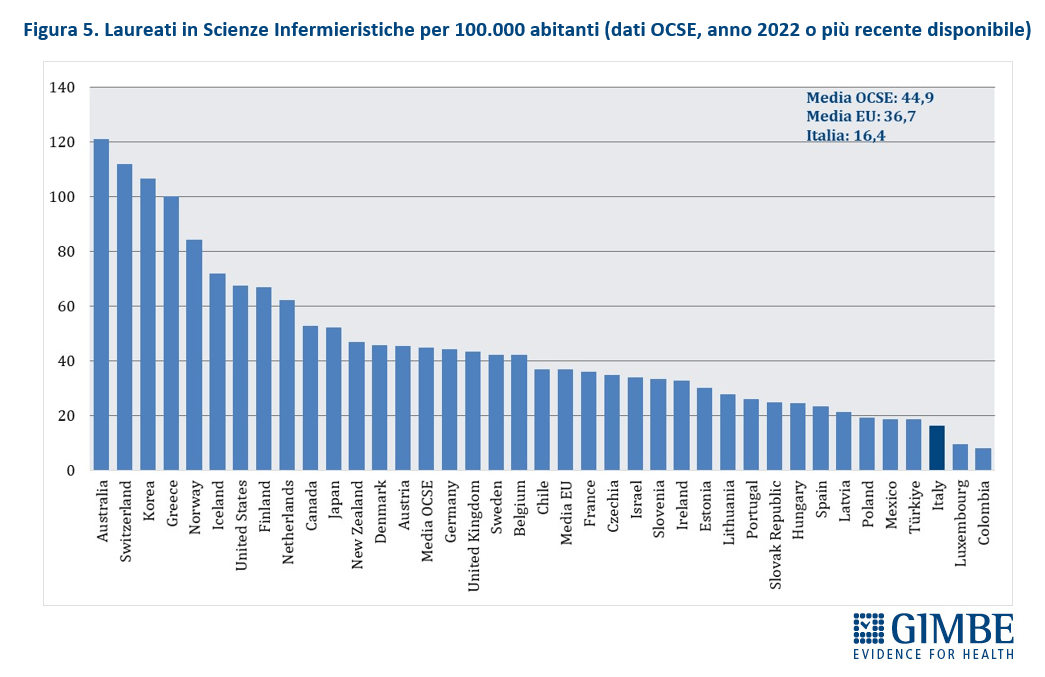
Crisi del personale sanitario. «La sanità pubblica – commenta Cartabellotta – sta sperimentando una crisi del personale sanitario senza precedenti: inizialmente dovuta al definanziamento del SSN e ad errori di programmazione, oggi, dopo la pandemia, è aggravata da una crescente frustrazione e disaffezione per il SSN. Turni massacranti, burnout, basse retribuzioni, prospettive di carriera limitate ed escalation dei casi di violenza stanno demolendo la motivazione e la passione dei professionisti, portando la situazione verso il punto del non ritorno». I dati raccolti da organizzazioni sindacali e di categoria documentano infatti il progressivo abbandono del SSN: secondo la Fondazione ONAOSI, tra il 2019 e il 2022 il SSN ha perso oltre 11.000 medici per licenziamenti o conclusione di contratti a tempo determinato e ANAAO-Assomed stima ulteriori 2.564 abbandoni nel primo semestre 2023. L’Italia dispone complessivamente di 4,2 medici ogni 1.000 abitanti (figura 3), un dato superiore alla media OCSE (3,7), ma sta sperimentando il progressivo abbandono del SSN e carenze selettive: oltre ai medici di famiglia, alcune specialità mediche fondamentali non sono più attrattive per i giovani medici, che disertano le specializzazioni in medicina d’emergenza-urgenza, medicina nucleare, medicina e cure palliative, patologia clinica e biochimica clinica, microbiologia, e radioterapia. «Ma la vera crisi – continua il Presidente – riguarda il personale infermieristico: nonostante i crescenti bisogni, anche per la riforma dell’assistenza territoriale, il numero di infermieri è largamente insufficiente e, soprattutto, le iscrizioni al Corso di Laurea sono in continuo calo, con sempre meno laureati». Con 6,5 infermieri ogni 1.000 abitanti (figura 4), l’Italia è ben al di sotto della media OCSE (9,8), collocandosi tra i paesi europei con il più basso rapporto infermieri/medici (1,5 a fronte di una media europea di 2,4). Inoltre, nel 2022 i laureati in Scienze Infermieristiche sono stati appena 16,4 per 100.000 abitanti (figura 5), rispetto ad una media OCSE di 44,9, lasciando l’Italia in coda alla classifica prima solo del Lussemburgo e della Colombia. Per l’Anno Accademico 2024-2025 sono state presentate 21.250 domande per il Corso di Laurea in Scienze Infermieristiche a fronte di 20.435 posti, un dato che dimostra la mancata attrattività di questa professione.
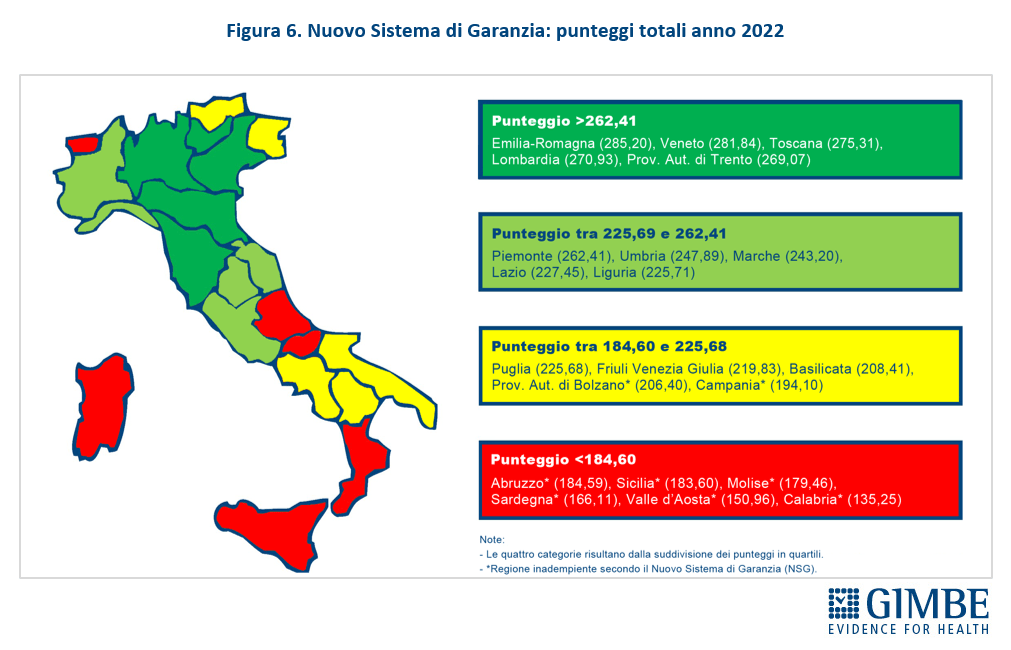
Livelli Essenziali di Assistenza e divario Nord-Sud. Rispetto ai Livelli Essenziali di Assistenza (LEA) – le prestazioni e i servizi che il SSN è tenuto a fornire a tutti i cittadini gratuitamente o dietro il pagamento di un ticket – nel 2022 solo 13 Regioni rispettano gli standard essenziali di cura, con un ulteriore aumento del divario Nord-Sud (figura 6): Puglia e Basilicata sono le uniche Regioni promosse al Sud, ma comunque in posizioni di coda. «Siamo di fronte – commenta Cartabellotta – ad una vera e propria frattura strutturale Nord-Sud nell’esigibilità del diritto alla tutela della salute. A questo quadro si aggiunge la legge sull’autonomia differenziata, che affonderà definitivamente la sanità del Mezzogiorno, assestando il colpo di grazia al SSN e innescando un disastro sanitario, economico e sociale senza precedenti che avrà conseguenze devastanti per milioni di persone».
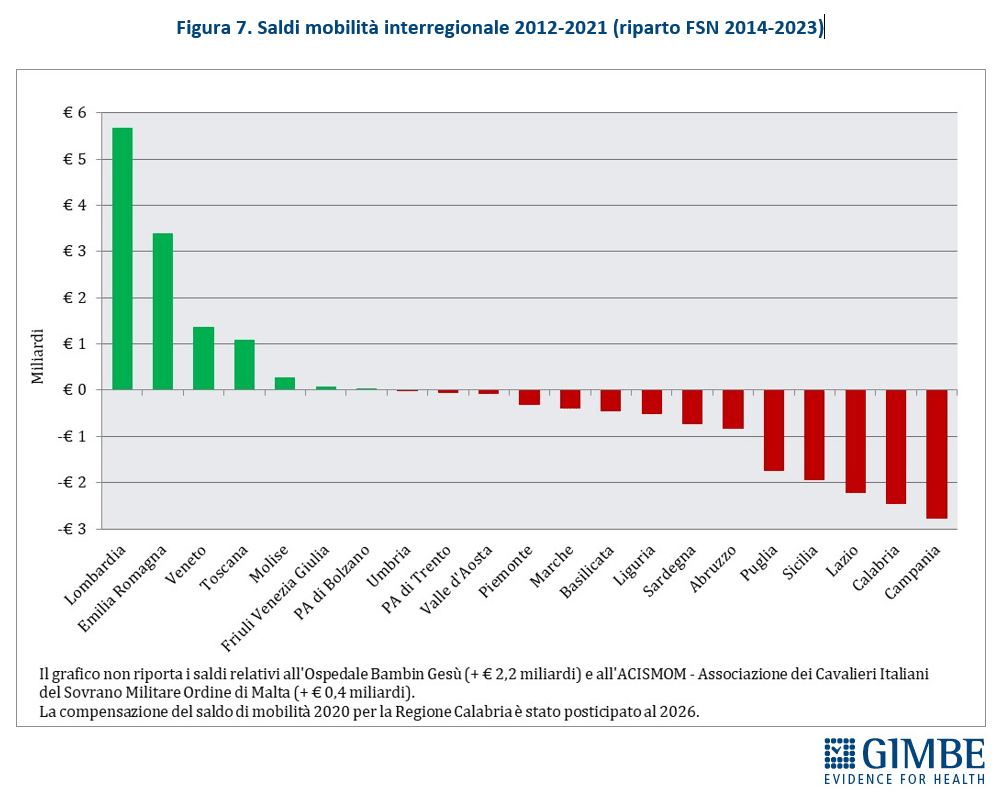
Mobilità sanitaria e conseguenze economiche. Anche la mobilità sanitaria evidenzia la forte capacità attrattiva delle Regioni del Nord, con i residenti delle Regioni del Centro-Sud spesso costretti a spostarsi in cerca di cure migliori. In particolare nel decennio 2012-2021 le Regioni del Mezzogiorno hanno accumulato un saldo negativo pari a € 10,96 miliardi (figura 7). «L'aumento della migrazione sanitaria ha effetti economici devastanti non solo sulle famiglie – aggiunge Cartabellotta – ma anche sui bilanci delle Regioni del Mezzogiorno, che risultano ulteriormente impoverite».
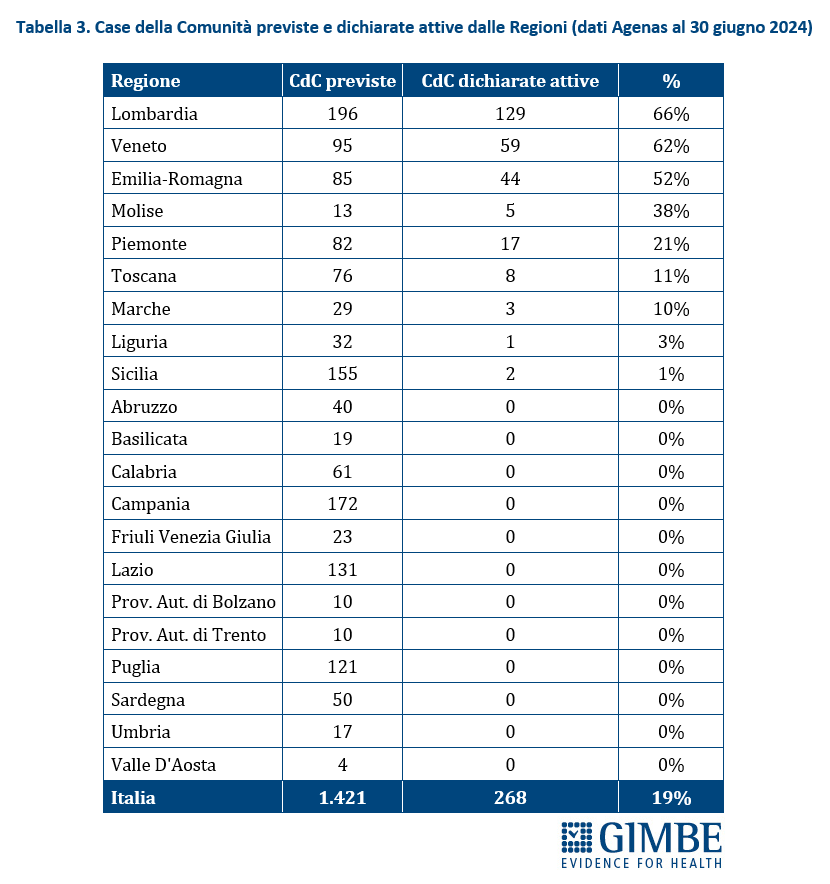
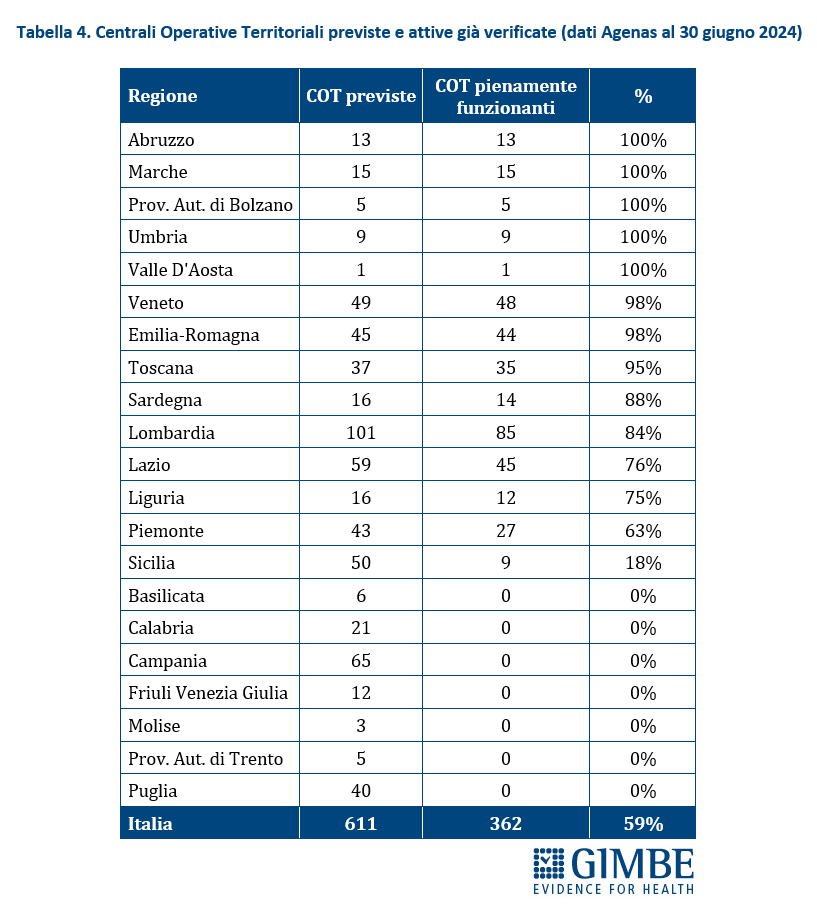
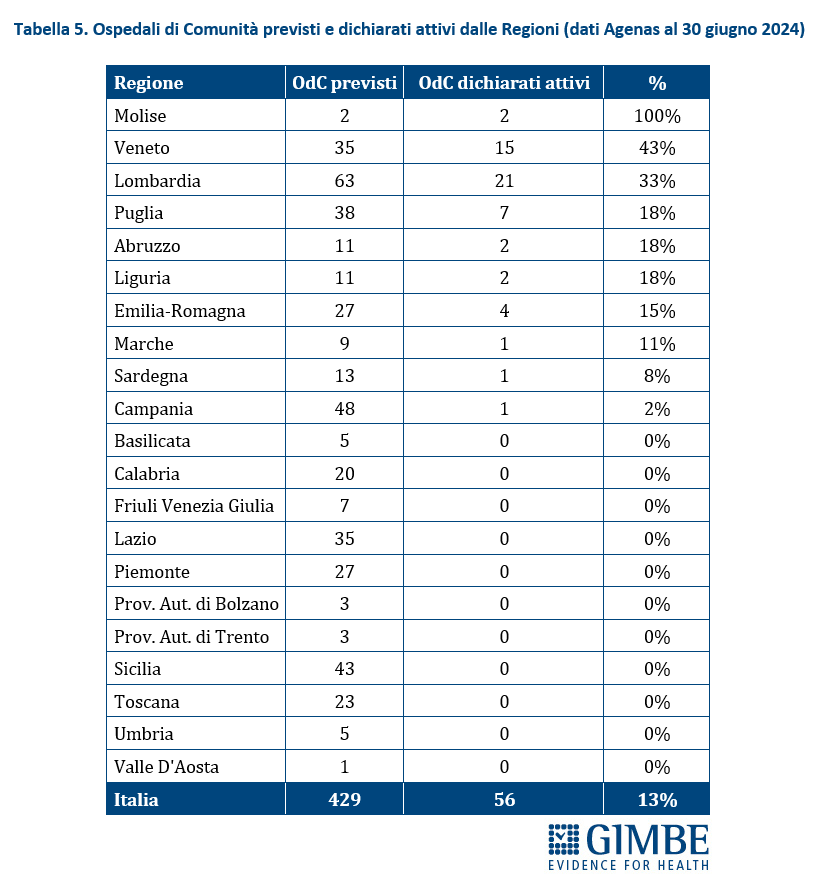
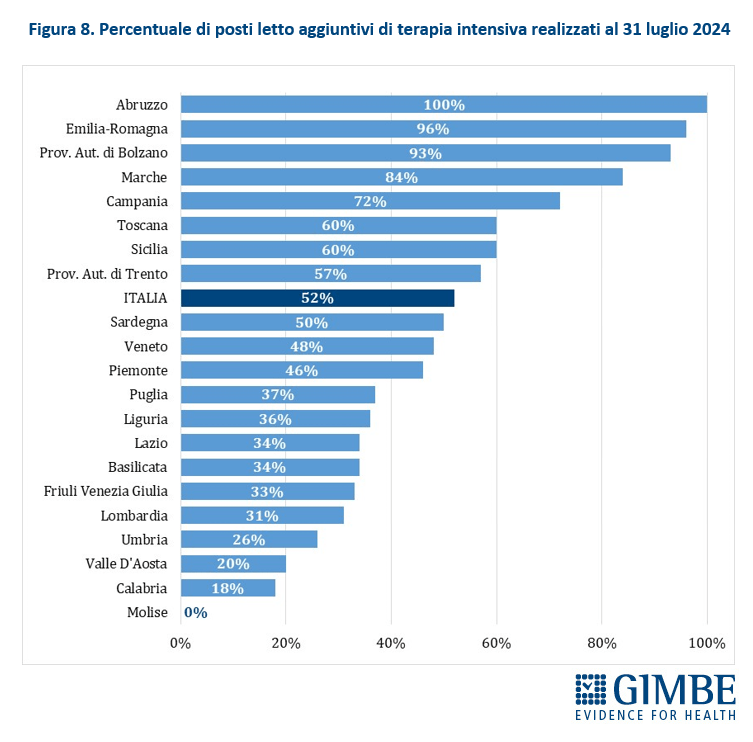
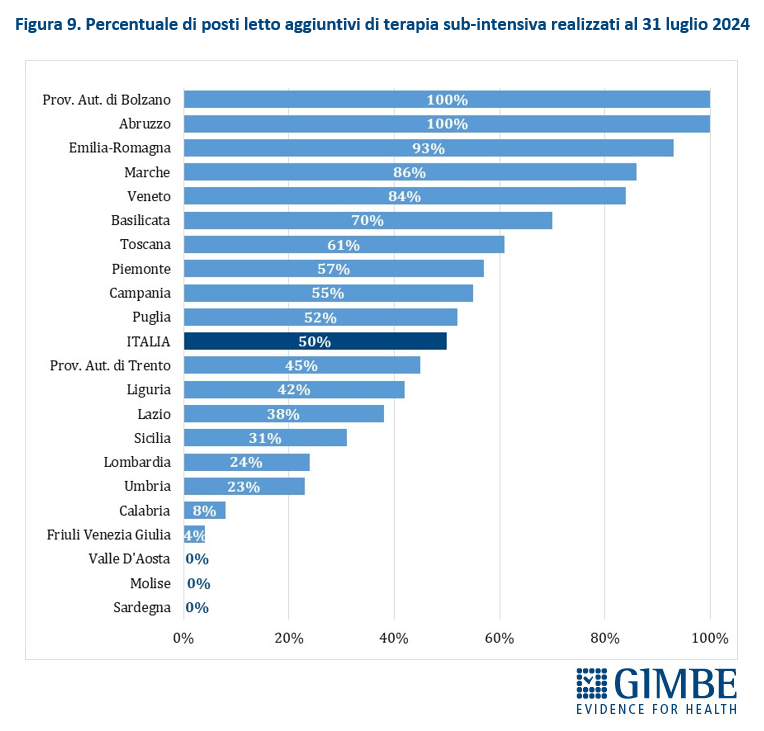
Stato di avanzamento del PNRR. Al 30 giugno 2024 sono stati raggiunti i target europei che condizionano il pagamento delle rate all’Italia. «Tuttavia, effettuata la “messa a terra” dei progetti – spiega il Presidente – la loro attuazione già risente delle diseguaglianze regionali, in particolare tra Nord e Sud del Paese». I risultati preliminari del 4° Monitoraggio Agenas sul DM 77/2022 documentano che, al 30 giugno 2024 sono stati dichiarati attivi dalle Regioni il 19% delle Case di Comunità (268 su 1.421) (tabella 3), il 59% delle Centrali Operative Territoriali (362 su 611) (tabella 4) e il 13% degli Ospedali di Comunità (56 su 429) (tabella 5), con ritardi particolarmente marcati nel Mezzogiorno. Il target intermedio sulla percentuale di over 65 in assistenza domiciliare è stato raggiunto a livello nazionale e in tutte le Regioni tranne che in tre Regioni del Sud. Al 31 luglio 2024 sono stati realizzati il 52% dei posti letto di terapia intensiva (figura 8) e il 50% di quelli di terapia sub-intensiva (figura 9), con nette differenze regionali. «La Missione Salute del PNRR – chiosa Cartabellotta - è una grande opportunità, che rischia di essere vanificata se non integrata in un piano di rafforzamento complessivo della sanità pubblica: non può e non deve diventare una costosa “stampella” per sorreggere un SSN claudicante. Peraltro, la legge sull’autonomia differenziata va “in direzione ostinata e contraria” agli obiettivi dell’intero PNRR che prevedono di ridurre le diseguaglianze regionali e territoriali. Così facendo, non solo si tradiscono le finalità del PNRR, ma si indebitano le future generazioni per aggravare ulteriormente le disparità nell’accesso alle cure tra Nord e Sud».
«Perdere il SSN – conclude Cartabellotta – non significa solo compromettere la salute delle persone, ma soprattutto mortificarne la dignità e ridurre le loro capacità di realizzare ambizioni e obiettivi. È per questo che la Fondazione GIMBE ha aggiornato il Piano di Rilancio del SSN: un programma chiaro in 13 punti che prescrive la terapia necessaria a salvare il nostro SSN “malato”. Un piano che ha come bussola l’articolo 32 della Costituzione e il rispetto dei princìpi fondanti del SSN e mette nero su bianco le azioni indispensabili per potenziarlo con risorse adeguate, riforme coraggiose e una radicale e moderna riorganizzazione. Per attuare questo piano, la Fondazione GIMBE invoca un nuovo patto politico e sociale, che superi divisioni ideologiche e avvicendamenti dei Governi, riconoscendo nel SSN un pilastro della nostra democrazia, uno strumento di coesione sociale e un motore per lo sviluppo economico dell’Italia. Un patto che chiede ai cittadini di diventare utenti informati e responsabili, consapevoli del valore del SSN, e a tutti gli attori della sanità di rinunciare ai privilegi acquisiti per salvaguardare il bene comune».
Versione integrale del 7° Rapporto GIMBE: www.salviamo-ssn.it/7-rapporto
Messaggio del Presidente della Repubblica Sergio Mattarella: www.salviamo-ssn.it/Messaggio_Presidente_Mattarella
Piano di Rilancio del SSN: www.salviamo-ssn.it/salviamo-ssn/piano-di-rilancio
Download comunicato
19 settembre 2024
Tempi di attesa per le prestazioni ambulatoriali: Regioni ben lontane dalla trasparenza. Analisi GIMBE: solo 6 al top, al Sud si distingue la Puglia. Servono dati più chiari per migliorare il rapporto tra cittadini e Servizio Sanitario Nazionale
Sono notevoli le differenze tra le Regioni nella rendicontazione dei tempi di attesa sulle prestazioni ambulatoriali del Servizio Sanitario Nazionale (SSN). Soltanto 6 Regioni svettano per la trasparenza e completezza delle informazioni sui tempi di attesa per le prestazioni sanitarie e il Sud si rivela in difficoltà: la Puglia è l’unica Regione “promossa” nel Mezzogiorno. È il risultato di un’analisi della Fondazione GIMBE, presentata oggi a Bari in occasione del Forum Mediterraneo Sanità, su completezza e trasparenza delle informazioni presenti nei siti web di Regioni e Province autonome e sulla semplicità e accessibilità delle modalità di prenotazioni nei siti CUP regionali.
«I tempi di attesa – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – sono oggi il sintomo più grave ed evidente della crisi organizzativa e professionale del SSN. Questo crea pesanti disagi per i pazienti, peggiora gli esiti di salute e fa lievitare la spesa privata, che impoverisce le famiglie e può portare anche a rinunciare alle cure. Ma, paradossalmente, a fronte della rilevanza del problema, non esiste una rendicontazione pubblica completa e trasparente sui tempi di attesa».
Il recente DL Liste di attesa ha previsto l’istituzione, presso l’Agenzia Nazionale per i Servizi Sanitari Regionali (Agenas), della Piattaforma Nazionale per le Liste d’Attesa per monitorare in modo rigoroso, analitico e uniforme i tempi di attesa per le prestazioni sanitarie in tutte le Regioni italiane. «La piattaforma – spiega Cartabellotta – rappresenta l’unica vera novità del decreto, ma la sua realizzazione dipende strettamente dall’eterogeneità e dalla trasparenza delle piattaforme regionali sulle liste di attesa e, ancor prima, dalla pubblicazione di linee guida nazionali che devono ancora essere definite da un decreto attuativo».
Il Piano Nazionale di Gestione delle Liste di Attesa (PNGLA) 2019-2021 aveva già previsto che i siti web regionali e aziendali pubblicassero informazioni sui tempi di attesa. Tuttavia, solo il 25 gennaio 2024 è stato siglato l’accordo Stato-Regioni sulle linee di indirizzo “Requisiti e monitoraggio delle sezioni dedicate ai tempi e alle liste di attesa sui siti web di Regioni, Province Autonome e Aziende Sanitarie” che stabilisce le modalità per rendere queste informazioni accessibili ai cittadini.
«In attesa del monitoraggio ufficiale del Ministero della Salute – continua il Presidente – la Fondazione GIMBE ha scattato una prima istantanea sulla completezza e trasparenza dei dati pubblicati da Regioni e Province autonome relativi al monitoraggio ex-ante dei tempi di attesa, che rileva in un determinato periodo la differenza in giorni tra data di prenotazione e data assegnata per l’erogazione della prestazione. L’obiettivo dell’analisi non è quello di creare una “classifica” tra le Regioni, bensì di identificare le aree di miglioramento dei loro portali web con l’obiettivo di renderli davvero trasparenti e fruibili per i cittadini». È stata inoltre effettuata una mappatura dei portali regionali di prenotazione delle prestazioni, confrontando le opzioni di accesso fornite ai cittadini.
METODI. A partire dai requisiti elaborati dal Ministero della Salute sul monitoraggio ex-ante delle prestazioni, è stato definito un set standardizzato di indicatori e ne è stata verificata la disponibilità sui siti web di Regioni e Province autonome. I portali regionali unici sui tempi di attesa sono stati individuati navigando i siti delle Regioni e Province autonome e, in caso di mancato reperimento, è stata effettuata una verifica tramite motori di ricerca online. I portali CUP di prenotazione delle Regioni e Province autonome sono stati individuati tramite i motori di ricerca online e sono state analizzate le modalità di accesso per i cittadini riportando quelle che richiedono il minor numero di passaggi o autenticazioni. Tutte le valutazioni sono state effettuate da due osservatori indipendenti, risolvendo eventuali discordanze tramite consenso.
RISULTATI: Monitoraggio ex-ante. «La disponibilità di informazioni aggiornate e dettagliate sul monitoraggio ex-ante in un portale regionale unico – spiega Cartabellotta – è un elemento essenziale di trasparenza per cittadini e ricercatori». Diverse sono le dimensioni analizzate: modalità di visualizzazione dei dati (aggregati a livello regionale e/o per singola Azienda sanitaria), numero di prestazioni monitorate, tempo di attesa medio, percentuale di rispetto dei tempi previsti per ciascuna classe di priorità (Breve, Differibile, Programmata), possibilità di confrontare le performance tra Aziende sanitarie.
«La nostra analisi – continua il Presidente – restituisce un quadro molto eterogeneo dei dati pubblicati online. In particolare, solo 6 Regioni rispettano tutte le dimensioni oggetto di valutazione: Provincia autonoma di Bolzano, Puglia, Toscana, Umbria, Valle d'Aosta e Veneto». In dettaglio, sono state escluse dall’analisi 7 Regioni:
- Basilicata, Campania e Lombardia perché non dispongono di un portale unico con i dati del monitoraggio ex-ante, ma rimandano ai siti delle singole Aziende sanitarie;
- Abruzzo, Friuli Venezia Giulia, Provincia autonoma di Trento e Sicilia in quanto, pur avendo un portale regionale unico, per il monitoraggio ex-ante riportano solo il dato storico (antecedente al 31 dicembre 2023).
Per le 13 Regioni e la Provincia Autonoma di Bolzano che dispongono del portale unico è stata verificata la disponibilità dei seguenti indicatori (tabella 1):
- Visualizzazione dati (totale regionale e/o per singole Aziende sanitarie):
- Emilia-Romagna, Lazio, Liguria, Puglia, Umbria e Veneto riportano sia i dati aggregati a livello regionale che i valori per le singole Aziende sanitarie;
- Calabria, Piemonte e Toscana riportano i dati solo per le singole Aziende sanitarie senza i valori aggregati regionali;
- Marche e Sardegna riportano i dati solo come aggregati regionali senza riportare quelli delle singole Aziende sanitarie;
- Provincia Autonoma di Bolzano, Molise e Valle d’Aosta: non è applicabile il criterio di valutazione in quanto è presente una sola Azienda sanitaria.
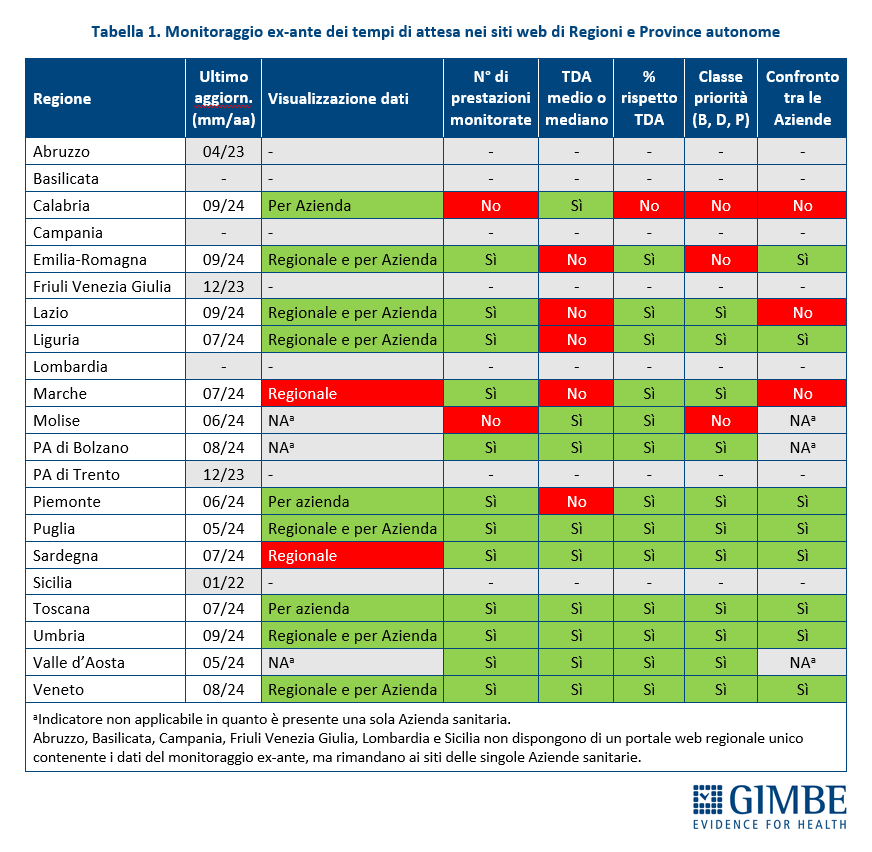
La presenza della visualizzazione dati per singola Azienda sanitaria (con presenza o meno anche del dato aggregato a livello regionale) è stata valutata positivamente, mentre la disponibilità del solo dato aggregato regionale è stata giudicata insufficiente perchè non consente di conoscere i tempi di attesa per le singole Aziende sanitarie.
- Numero di prestazioni monitorate: tutte le Regioni, eccetto Calabria e Molise, riportano il numero di prestazioni monitorate sulle quali è stato calcolato il tempo di attesa (TDA) medio o mediano e/o la percentuale di rispetto del TDA.
- TDA medio (rapporto tra la somma dei singoli tempi di attesa e il n° di prestazioni monitorate) o mediano e percentuale di rispetto del TDA (n° di prestazioni che rispettano il TDA sul totale delle prestazioni monitorate):
- Molise, Provincia autonoma di Bolzano, Puglia, Sardegna, Toscana, Umbria, Valle d'Aosta e Veneto riportano entrambi i dati;
- Emilia-Romagna, Lazio, Liguria, Marche e Piemonte riportano solo la percentuale di rispetto del TDA, ma non il TDA medio;
- la Calabria riporta solo il TDA medio e non la percentuale di rispetto del TDA.
- Classe di priorità: Solo Calabria, Emilia-Romagna e Molise non riportano il dato suddiviso per classe di priorità (Breve, Differibile, Programmata).
- Confronto tra le Aziende sanitarie: Calabria, Lazio e Marche non offrono la possibilità di confrontare le performance tra le Aziende sanitarie; per la Provincia autonoma di Bolzano, il Molise e la Valle d’Aosta non è applicabile il criterio di valutazione in quanto è presente una sola Azienda sanitaria.
RISULTATI: Modalità di accesso alla prenotazione. Per accedere ai portali di prenotazione le Regioni utilizzano diversi sistemi di autenticazione, come SPID, carta d'identità elettronica o tessera sanitaria e codice fiscale. Tuttavia, alcune Regioni, come il Friuli Venezia Giulia e la Basilicata, permettono di consultare i tempi di attesa senza necessità di autenticazione, semplificando ulteriormente l'accesso a questa informazione per i cittadini. La Regione Molise è l’unica a non disporre di un portale web regionale per la prenotazione, ma rende disponibile ai cittadini solo una app per smartphone. Complessivamente il quadro risulta molto variegato con opzioni differenti di accesso per cittadini e pazienti (tabella 2).
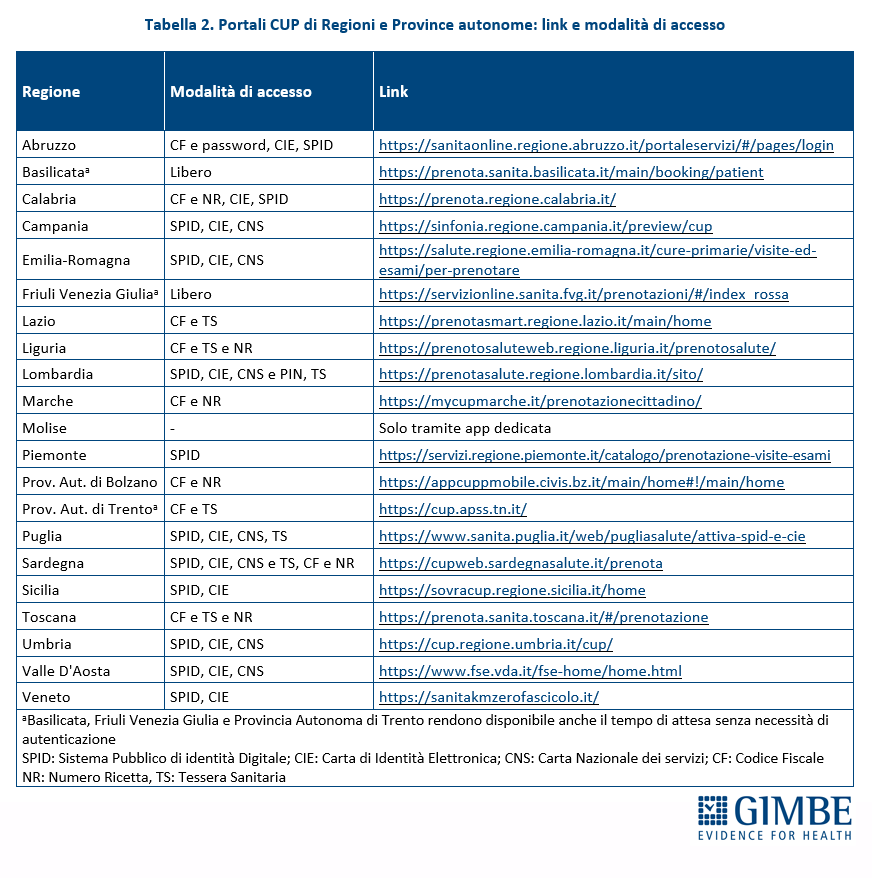
«La valutazione dei siti web delle Regioni sul monitoraggio ex-ante dei tempi di attesa – conclude Cartabellotta – evidenzia una situazione molto variegata con rilevanti margini di miglioramento. Su questo fronte, in attesa della Piattaforma Nazionale, per numerose Regioni la trasparenza è ancora un lontano miraggio: solo 6 su 21 offrono infatti tutte le informazioni oggetto di valutazione. Eppure la trasparenza è fondamentale per permettere ai cittadini di comprendere appieno la gestione della sanità nella propria Regione: dati chiari sui tempi di attesa, classi di priorità e confronti tra Aziende sanitarie sono elementi essenziali per facilitare scelte consapevoli e rafforzare la fiducia nei servizi offerti. I cittadini hanno il diritto di conoscere le prestazioni monitorate, i tempi medi di attesa e se la propria Regione rispetta gli standard stabiliti. Inoltre è fondamentale che le modalità di prenotazione siano semplici e accessibili. Solo con una totale trasparenza e una maggiore accessibilità si può migliorare il rapporto tra cittadini e servizio sanitario, garantendo un accesso rapido e informato alle cure».
Download comunicato
3 settembre 2024
Spesa sanitaria pubblica 2023: Italia al 6,2% del Pil, ben al di sotto della media OCSE del 6,9%. Per spesa pro-capite siamo solo al 16° posto in Europa con un gap di € 47,6 miliardi. Ultima posizione tra i paesi del G7. Verso la manovra 2025: la sanità pubblica è un’emergenza nazionale, il governo accolga gli appelli
Nel 2023 l’Italia per spesa sanitaria pubblica pro-capite si colloca solo al 16° posto tra i 27 Paesi europei dell’area OCSE e in ultima posizione tra quelli del G7. La spesa sanitaria pubblica si attesta al 6,2% del PIL, percentuale inferiore sia rispetto alla media OCSE del 6,9%, sia rispetto alla media europea del 6,8%.
«Il tema del finanziamento pubblico per la sanità – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – infiamma il dibattito politico da oltre un anno, coinvolgendo aule parlamentari e consigli regionali, vista l’enorme difficoltà di tutte le Regioni a garantire i livelli essenziali di assistenza e un’offerta adeguata di servizi e prestazioni sanitarie. E, secondo indagini e sondaggi condotti sulla popolazione, la sanità è diventata per tutti una priorità assoluta perché la vita quotidiana delle persone è sempre più gravata da vari problemi: interminabili tempi di attesa per visite ed esami, affollamento dei pronto soccorso, impossibilità di trovare un medico o un pediatra di famiglia vicino casa, inaccettabili diseguaglianze regionali e locali, migrazione sanitaria, aumento della spesa privata sino all’impoverimento delle famiglie e alla rinuncia alle cure».
A fronte di un Servizio Sanitario Nazionale (SSN) sempre più in affanno nel garantire il diritto alla tutela della salute si sono moltiplicati i segnali istituzionali: la Corte dei Conti, la Corte Costituzionale e l’Ufficio Parlamentare di Bilancio rilevano continuamente il sottofinanziamento del SSN e ben 5 Regioni e successivamente anche le opposizioni hanno presentato disegni di legge per aumentare il finanziamento pubblico almeno al 7% del PIL. Anche lo stesso Ministro Schillaci ha recentemente dichiarato che il 7% del PIL è il livello minimo sul quale attestarsi per il finanziamento della sanità pubblica.
In vista della discussione sulla Legge di Bilancio 2025, la Fondazione GIMBE ha analizzato la spesa sanitaria pubblica 2023 nei paesi dell’OCSE al fine di fornire dati oggettivi per il confronto politico e il dibattito pubblico e prevenire ogni forma strumentalizzazione.
La fonte utilizzata è il dataset OECD Health Statistics, aggiornato al 23 luglio 2024, che riporta i dati 2023 per poco meno della metà dei paesi dell’area OCSE e quelli 2022 per i restanti paesi. Sono stati analizzati i dati relativi alla spesa sanitaria pubblica, sia in percentuale del PIL, che in $ pro-capite a prezzi correnti e parità di potere d’acquisto. Utile ricordare che la spesa sanitaria pubblica per ciascun paese include vari schemi di finanziamento, di cui uno di solito prevalente: fiscalità generale (es. Italia, Regno Unito), assicurazione sociale obbligatoria (es. Germania, Francia), assicurazione privata obbligatoria (es. USA, Svizzera).
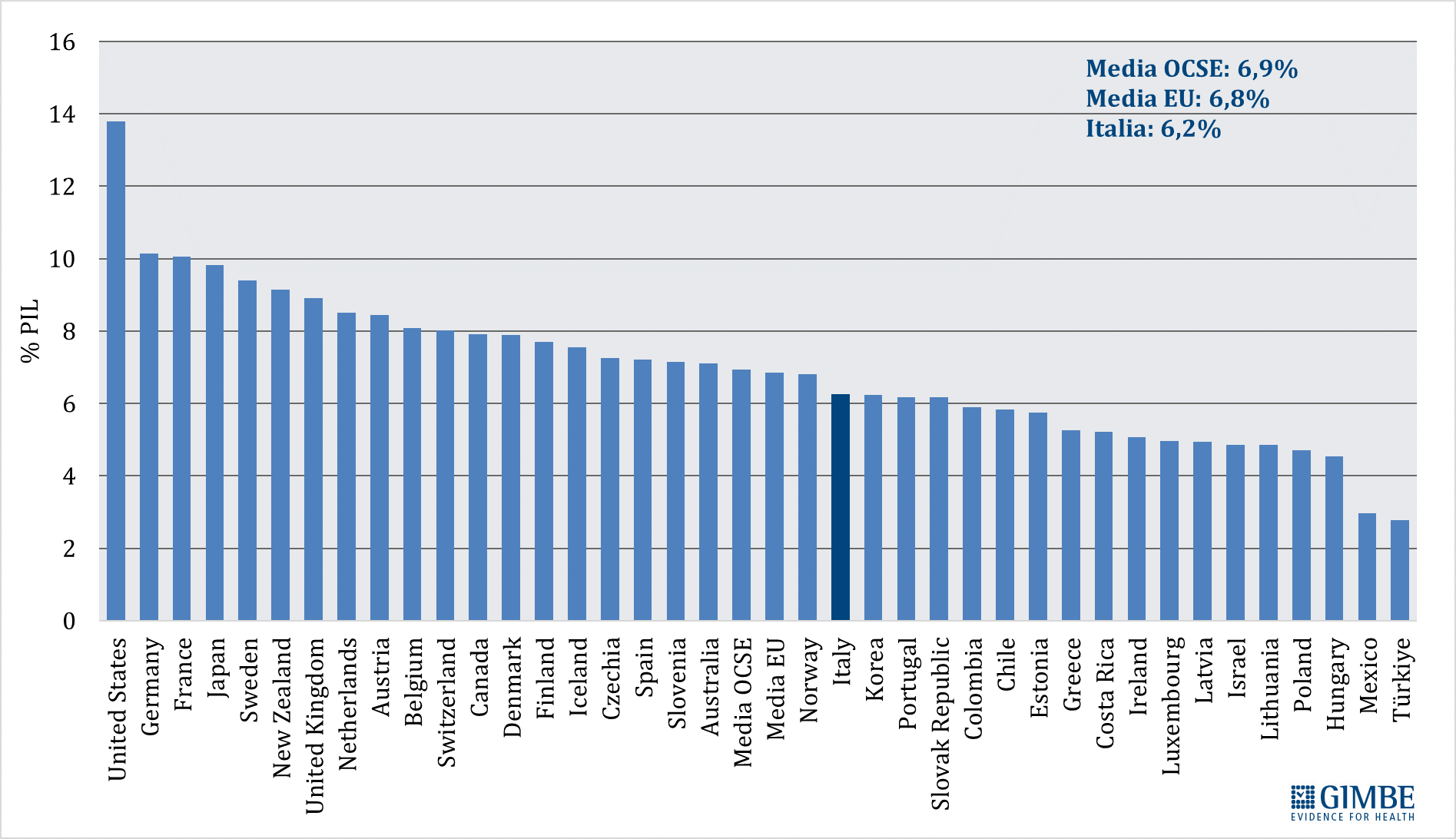
Spesa sanitaria pubblica in percentuale del PIL. Nel 2023 in Italia la spesa sanitaria pubblica si attesta al 6,2% del PIL, un valore ben al di sotto sia della media OCSE del 6,9% che della media europea del 6,8%. Sono 15 i paesi europei dell’area OCSE che investono una percentuale del PIL maggiore dell’Italia, con un gap che va dai +3,9 punti percentuali della Germania (10,1% del PIL) ai +0,6 della Norvegia (6,8% del PIL) (figura 1).
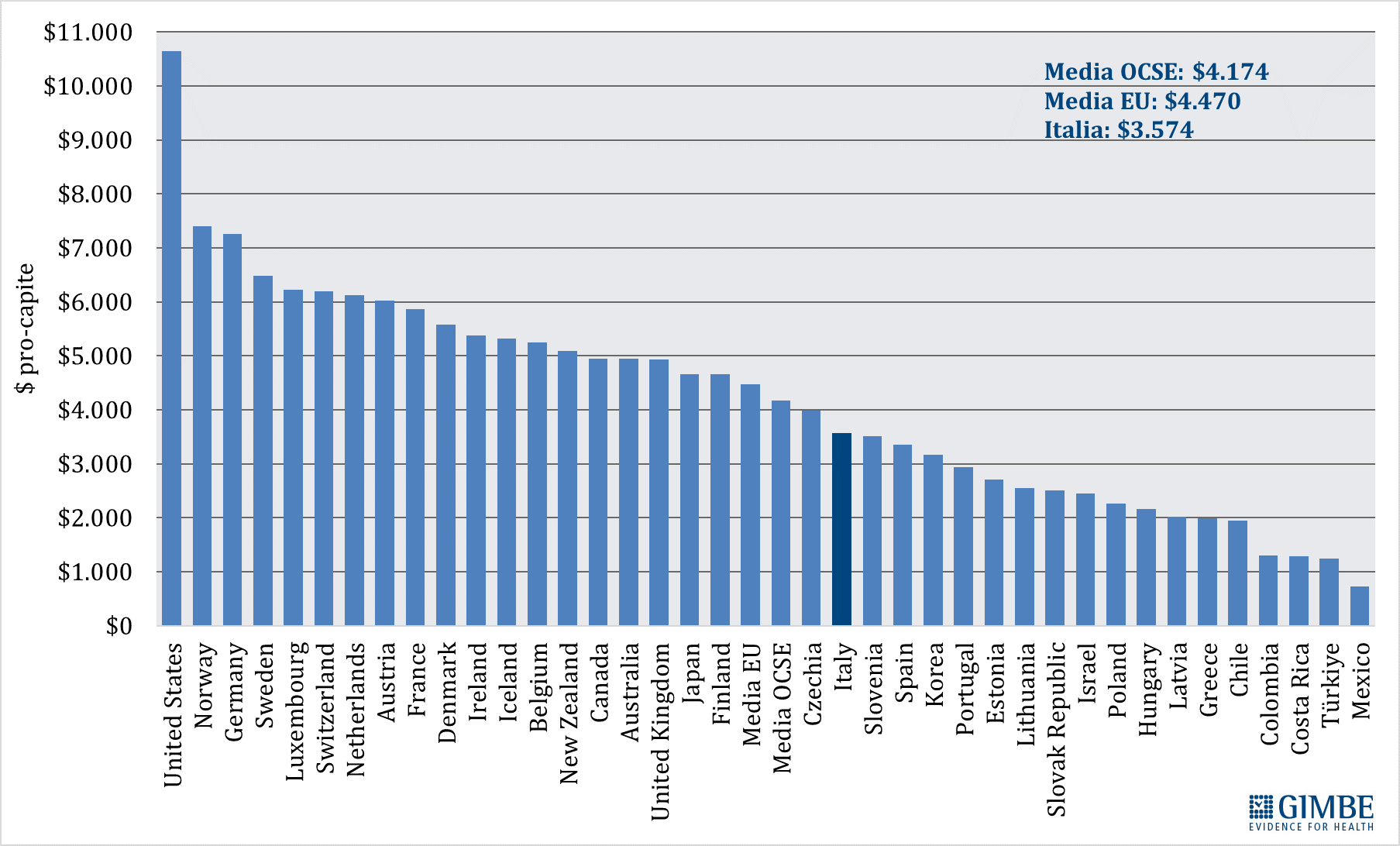
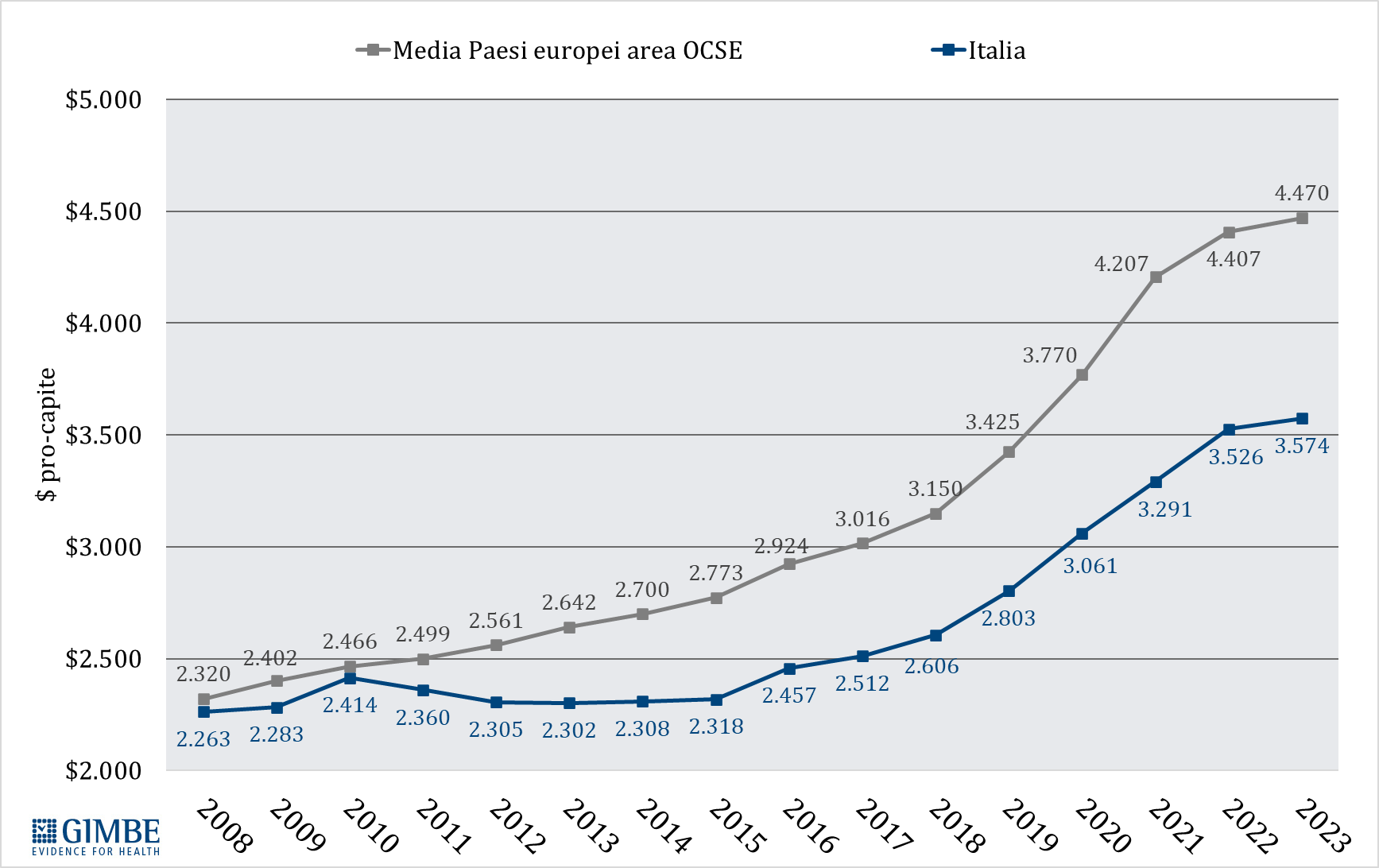
Spesa sanitaria pubblica pro-capite. In Italia nel 2023 la spesa sanitaria pubblica pro-capite è pari a $ 3.574, ben al di sotto sia della media OCSE ($ 4.174) con una differenza di $ 600, sia soprattutto della media dei paesi europei dell’area OCSE ($ 4.470) con una differenza di $ 896. In Europa ben 15 paesi investono più del nostro, con un gap che va dai +$ 410 della Repubblica Ceca ($ 3.984) ai +$ 3.825 della Norvegia ($ 7.399) (figura 2). «Di fatto in Europa – commenta il Presidente – siamo primi tra i paesi poveri, davanti solo a Spagna, Portogallo e Grecia e ai paesi dell’Est, esclusa la Repubblica Ceca». Dal 2010, per tagli e definanziamenti effettuati da tutti i Governi, la distanza con i paesi europei è progressivamente aumentata sino a raggiungere $ 623 nel 2019. Poi il gap si è ulteriormente ampliato, sia negli anni della pandemia quando gli altri paesi hanno investito molto più dell’Italia, sia nel 2023 perché di fatto la nostra spesa sanitaria è rimasta stabile (figura 3). «Al cambio corrente dollaro/euro – precisa Cartabellotta – il gap con la media dei paesi europei nel 2023 raggiunge € 807 pro-capite che, tenendo conto di una popolazione residente ISTAT al 1° gennaio 2024 di quasi 59 milioni di abitanti, si traduce nell’esorbitante cifra di oltre € 47,6 miliardi».
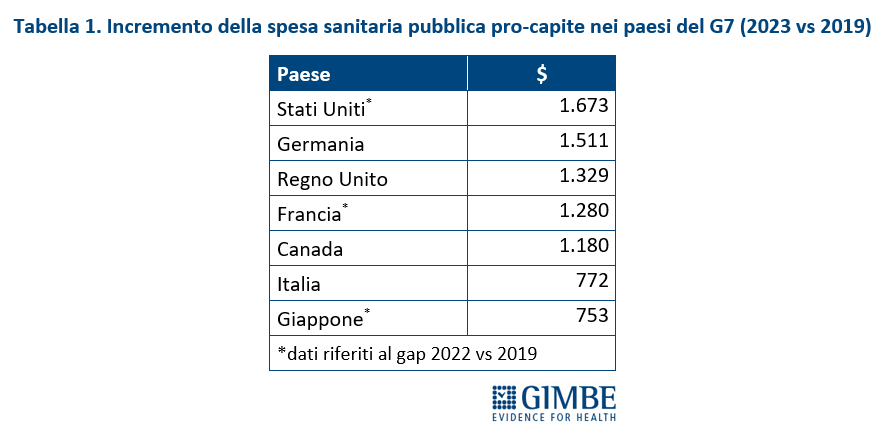
Spesa sanitaria pubblica pro-capite: confronto con i paesi del G7. «Il trend della spesa sanitaria pubblica pro-capite 2008-2023 – commenta Cartabellotta – restituisce un quadro impietoso: l’Italia è stata sempre ultima tra i paesi del G7; ma se nel 2008 le differenze con gli altri paesi erano modeste, con il costante definanziamento degli ultimi 15 anni sono divenute ormai incolmabili» (figura 4). Infatti, già nel 2008, quando tutti i Paesi del G7 avevano una spesa pubblica pro-capite compresa tra $ 2.250 e $ 3.500, l’Italia era fanalino di coda insieme al Giappone; nel 2023, mentre l’Italia rimane ultima con una spesa pro-capite di $ 3.574, la Germania l’ha più che doppiata raggiungendo i $ 7.253. Inoltre, commenta il Presidente «anche tra il 2019 e il 2023, quando tutti i Paesi del G7 hanno aumentato la spesa pubblica pro-capite per fronteggiare la pandemia, l’Italia ha investito molto meno, rimanendo penultima poco sopra il Giappone». Infatti, nel 2023 rispetto al 2019, la spesa sanitaria pubblica pro-capite italiana è cresciuta di soli $ 772 rispetto ai $ 1.280 della Francia, ai $ 1.329 del Regno Unito ed ai $ 1.511 della Germania (tabella 1). «Numeri – chiosa Cartabellotta – che rendono imbarazzante il confronto con gli altri paesi che siederanno al G7 Salute in programma ad Ancona, occasione irripetibile per avviare politiche più coraggiose per rilanciare la sanità pubblica. Ripartendo proprio dal divario attuale con i paesi europei e quelli del G7, conseguenza di 15 anni di tagli e investimenti insufficienti, che non hanno tenuto conto che il grado di salute e benessere della popolazione condiziona anche la crescita del PIL. Ovvero che la sanità pubblica è una priorità su cui investire continuamente e non un costo da tagliare ripetutamente».
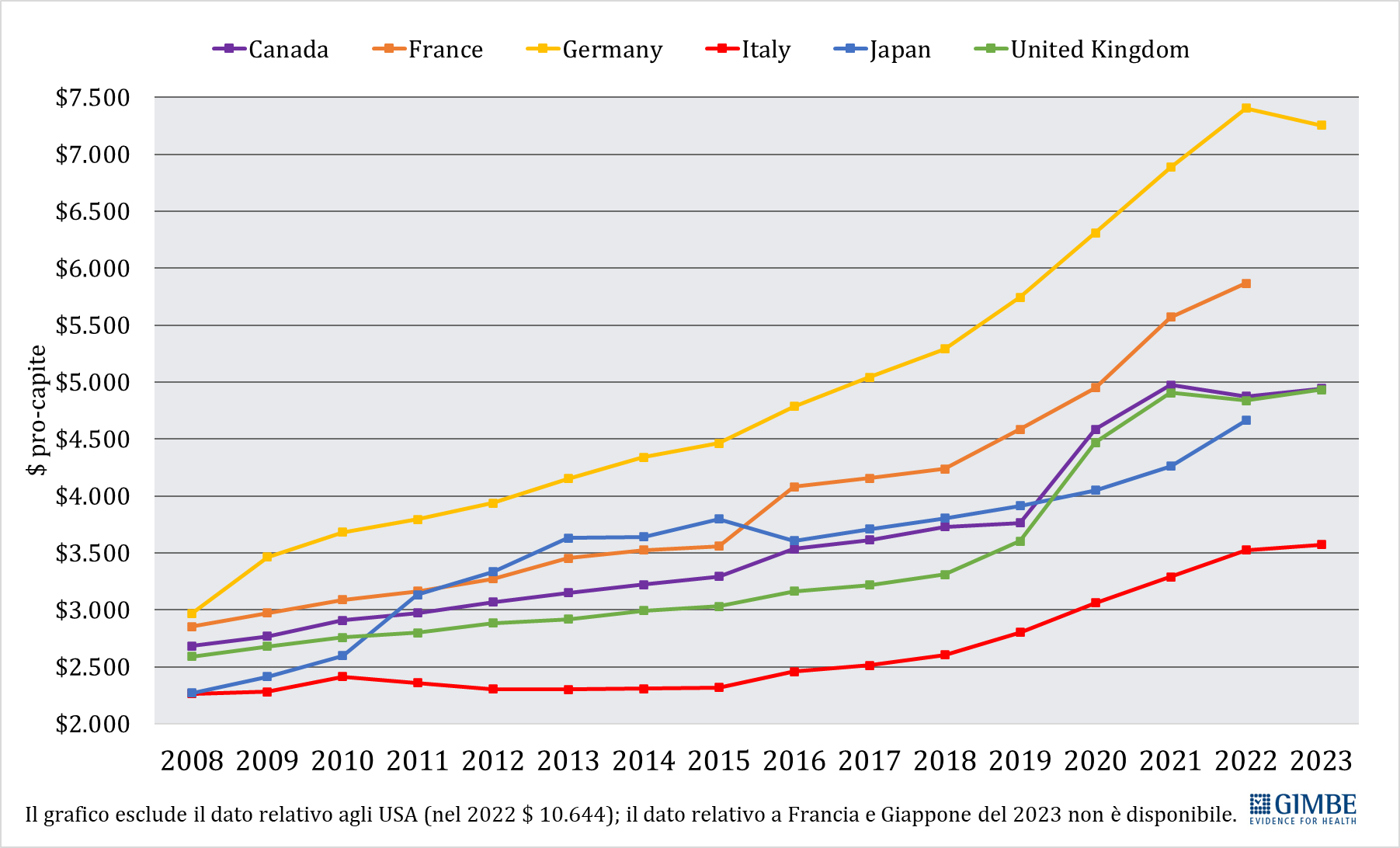
«Considerato che dati, narrative e indagini di popolazione – conclude Cartabellotta – documentano all’unisono che oggi la sanità pubblica è la vera emergenza del Paese, la Fondazione GIMBE chiede all’Esecutivo un progressivo e consistente rilancio del finanziamento pubblico per la sanità, oltre che coraggiose riforme di sistema per garantire a tutti la tutela della salute, un diritto costituzionale fondamentale e inalienabile. La politica deve avere ben chiaro che la perdita di un SSN pubblico, finanziato dalla fiscalità generale e fondato su princìpi di universalità, eguaglianza ed equità, determinerebbe un disastro sanitario, economico e sociale senza precedenti. E senza una rapida inversione di rotta, da tracciare nella Legge di Bilancio 2025, siamo destinati a rinunciare silenziosamente al diritto alla tutela della salute, già compromesso per le fasce socio-economiche più deboli, per anziani fragili e nel Mezzogiorno. E scivoleremo inesorabilmente da un Servizio Sanitario Nazionale fondato per garantire un diritto costituzionale a tutte le persone, a 21 Sistemi Sanitari Regionali regolati dalle leggi del libero mercato, dove le prestazioni saranno accessibili solo a chi potrà pagare di tasca propria o avrà sottoscritto costose polizze assicurative».
Download comunicato
25 2024
PNRR Missione Salute, al 2° trimestre 2024 raggiunta l’unica scadenza europea: 2.700 borse di studio per i MMG. Ma senza dati impossibile sapere se siano realmente aggiuntive rispetto alle borse ordinarie. Slitta il target nazionale sul Fascicolo Sanitario Elettronico
«Al 30 giugno 2024 – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – l’unica scadenza europea della missione Salute del PNRR, che condiziona il pagamento delle rate, è stata rispettata». Continua l’attività di monitoraggio indipendente dello status di avanzamento delle riforme dell’Osservatorio GIMBE sul Servizio Sanitario Nazionale, che mira a fornire un quadro oggettivo sui risultati raggiunti, di informare i cittadini ed evitare strumentalizzazioni politiche.
Il monitoraggio, oltre allo status di avanzamento, analizza le criticità conseguenti alla rimodulazione delle scadenze e all’esecuzione delle attività previste.
STATO DI AVANZAMENTO AL 30 GIUGNO 2024. Secondo i dati resi pubblici il 23 luglio 2024 sul portale del Ministero della Salute che monitora lo stato di attuazione della Missione Salute del PNRR:
- Milestone e target europei: al 30 giugno 2024 è stata raggiunta l’unica scadenza prevista, relativa all’assegnazione di 2.700 borse di studio aggiuntive per corsi specifici di medicina generale, che garantiranno il completamento di tre cicli di apprendimento triennali.
- Milestone e target nazionali: «Anche se non condizionano l’erogazione dei fondi del PNRR – spiega Cartabellotta – questi step intermedi richiedono un attento monitoraggio perché potrebbero compromettere le correlate scadenze europee». Al 30 giugno 2024 sono stati raggiunti tutti i target previsti nel 2021, 2022 e 2023, ad eccezione del target “Stipula di un contratto per gli strumenti di intelligenza artificiale a supporto dell’assistenza primaria” che era già stato differito dal 30 giugno 2023 al 31 dicembre 2024 (+ 18 mesi). Relativamente al 2024, il target “Realizzazione, implementazione e messa in funzione delle componenti architetturali che garantiscono l’interoperabilità nazionale di documenti e dati sanitari all’interno del Fascicolo sanitario elettronico” è slittato dal 30 giugno al 31 dicembre 2024 (+ 6 mesi). È stato invece stato raggiunto con un anticipo di 6 mesi il target “Pubblicazione di una procedura di selezione biennale per l'assegnazione di voucher per progetti PoC (Proof of Concept) e stipula di convenzioni, progetti di ricerca su tumori e malattie rare e progetti di ricerca ad alto impatto sulla salute” fissato al 31 dicembre 2024.
CRITICITÀ. «Sul raggiungimento del target europeo per l’assegnazione di 2.700 borse di studio aggiuntive per la medicina generale – segnala il Presidente – se è certo che 900 borse annuali finanziate dal PNRR sono state assegnate raggiungendo così il target, in assenza di una rendicontazione pubblica del totale delle borse di studio ordinarie è impossibile verificare se le borse PNRR siano realmente “aggiuntive”».
«Formalmente – conclude Cartabellotta – al 30 giugno 2024 le scadenze europee sul PNRR che condizionano il pagamento delle rate sono state tutte rispettate. Tuttavia, commenta il Presidente «effettuata la “messa a terra” della Missione Salute, il rispetto delle scadenze successive sarà condizionato soprattutto dalle criticità di attuazione del DM 77 nei 21 servizi sanitari regionali, legate sia alle figure chiave del personale sanitario coinvolte nella riorganizzazione dell’assistenza territoriale, sia alle rilevanti differenze regionali di partenza. In tal senso, il primo banco di prova è al 31 dicembre 2024 quando dovranno essere “pienamente funzionanti” almeno 480 Centrali Operative Territoriali».
Download comunicato
Pagina aggiornata il 22/06/2022





