Comunicati stampa
6 maggio 2025
PNRR Missione Salute: al 1° trimestre 2025 rispettata l’unica scadenza nazionale, ma la riforma dell’assistenza territoriale arranca. Case della comunità: solo il 2,7% pienamente operative. Ospedali di comunità: nessuno con tutti i servizi attivi. Fascicolo Sanitario Elettronico: nessuna regione al 100%
«Al 31 marzo 2025 – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – per la Missione Salute del PNRR non era prevista alcuna scadenza europea e l’unica scadenza nazionale è stata rispettata. Tuttavia, al di là del rispetto delle scadenze formali, a poco più di un anno dalla rendicontazione finale, la riforma dell’assistenza territoriale e l’attuazione del Fascicolo Sanitario Elettronico procedono decisamente a rilento, con marcate diseguaglianze tra le Regioni».
L’Osservatorio GIMBE sul Servizio Sanitario Nazionale (SSN) prosegue il monitoraggio indipendente sull’attuazione della Missione Salute del PNRR, analizzando i risultati raggiunti e le criticità che ostacolano la riforma dell’assistenza territoriale, con l’obiettivo di fornire ai cittadini un quadro oggettivo, al riparo da strumentalizzazioni politiche.
STATO DI AVANZAMENTO AL 31 MARZO 2025. Secondo i dati pubblicati sul portale del Ministero della Salute che monitora l’attuazione della Missione Salute del PNRR:
Milestone e target EU: al 31 marzo 2025 non era prevista alcuna scadenza.
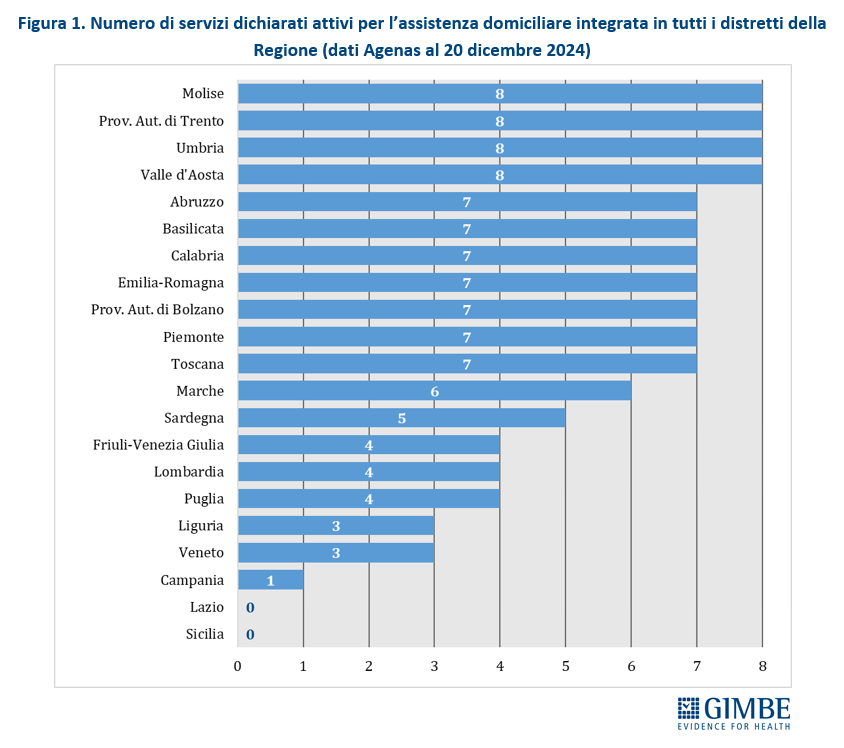
Milestone e target nazionali: «Anche se non incidono direttamente sull’erogazione dei fondi del PNRR – spiega Cartabellotta – questi step intermedi vanno monitorati con attenzione, perché ritardi accumulati oggi potrebbero compromettere il rispetto delle scadenze europee di domani». Per il periodo 2021-2025 risultano raggiunti tutti i target previsti: in particolare, al 31 marzo è stato raggiunto il target “Nuovi pazienti che ricevono assistenza domiciliare (terza parte)”, che prevede un ulteriore incremento dei pazienti over 65 da trattare in assistenza domiciliare, al fine di raggiungere la soglia della presa in carico del 10% della popolazione in quella fascia di età. «Tuttavia – osserva il Presidente – persistono grandi disparità regionali, sia nel numero di assistiti a domicilio, sia nella tipologia di servizi offerti». Infatti, come documentato dal Report Agenas sul monitoraggio del DM 77 – aggiornato a dicembre 2024 – solo Molise, Provincia Autonoma di Trento, Umbria e Valle D’Aosta garantiscono in tutti i distretti sanitari gli 8 servizi previsti (Figura 1): nelle altre Regioni le principali carenze riguardano l’assistenza del medico e del pediatra di famiglia, l’assistenza specialistica, i servizi socio-assistenziali e la fornitura di farmaci e dispositivi.
RIFORMA DELL’ASSISTENZA TERRITORIALE. A tre anni dall’adozione del DM 77, la riforma dell’assistenza territoriale procede a rilento, con forti diseguaglianze tra le Regioni, in particolare nell’attivazione e nella piena operatività delle Case della Comunità e degli Ospedali di Comunità. Lo confermano i dati elaborati dalla Fondazione GIMBE a partire dal Report Agenas sul monitoraggio del DM 77, aggiornati al 20 dicembre 2024. «Il potenziamento dell’assistenza territoriale – afferma Cartabellotta – è la chiave per decongestionare ospedali e pronto soccorso e garantire una reale sanità di prossimità. Tuttavia, i dati ufficiali trasmessi dalle Regioni dimostrano che nonostante i fondi già stanziati, il ritmo resta inaccettabilmente lento».
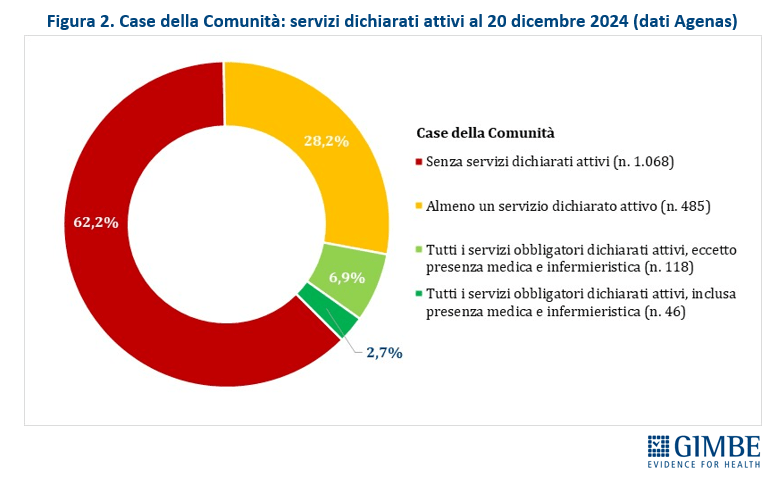
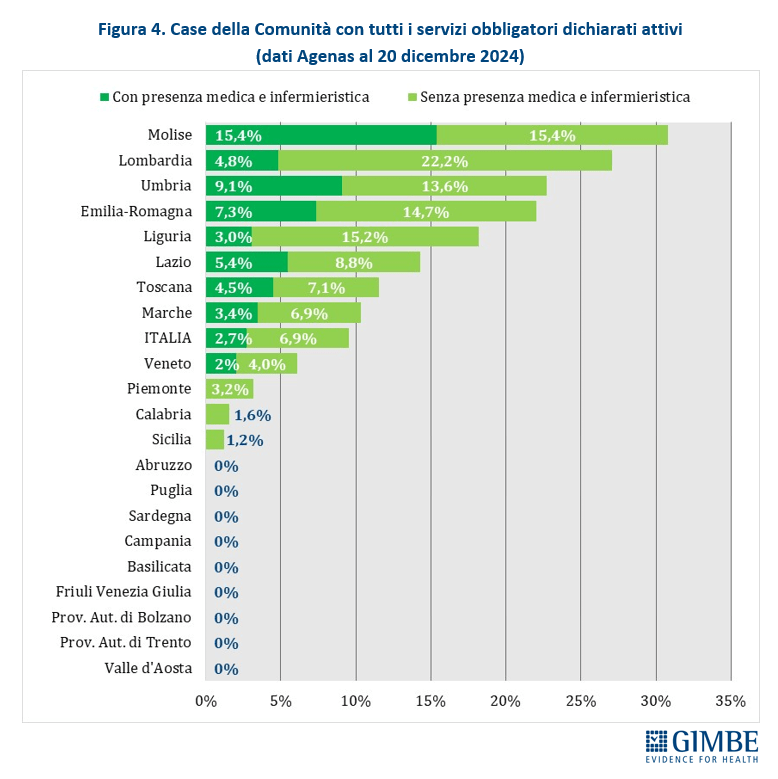
Case della Comunità (CdC). Al 20 dicembre 2024, su 1.717 CdC previste, per 1.068 (62,2%) le Regioni non hanno dichiarato attivo alcun servizio tra quelli previsti dal DM 77; per 485 strutture (28,2%) è stato dichiarato attivo almeno un servizio e solo per 164 (9,6%) tutti i servizi obbligatori sono stati dichiarati attivi. Di queste ultime, tuttavia, soltanto 46 (2,7% del totale) risultavano pienamente operative, cioè con presenza sia medica che infermieristica (Figura 2). «Tenendo conto – precisa Cartabellotta – che tra le Case della Comunità senza servizi attivi rientrano anche quelle non ancora realizzate o in fase di riconversione, resta evidente il forte ritardo accumulato sulla tabella di marcia e, soprattutto, la distanza abissale tra le Regioni» (Tabella 1).
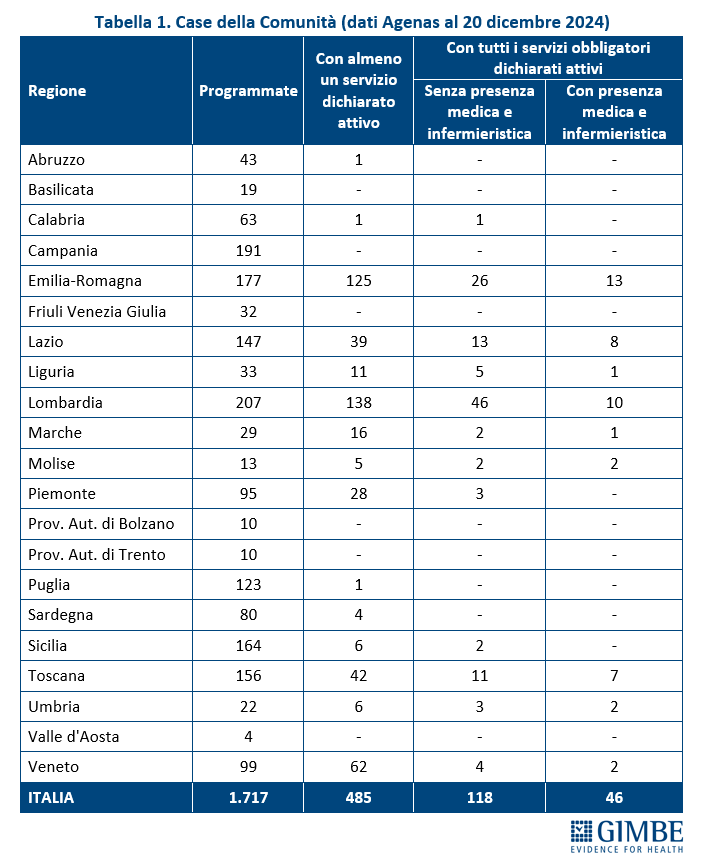
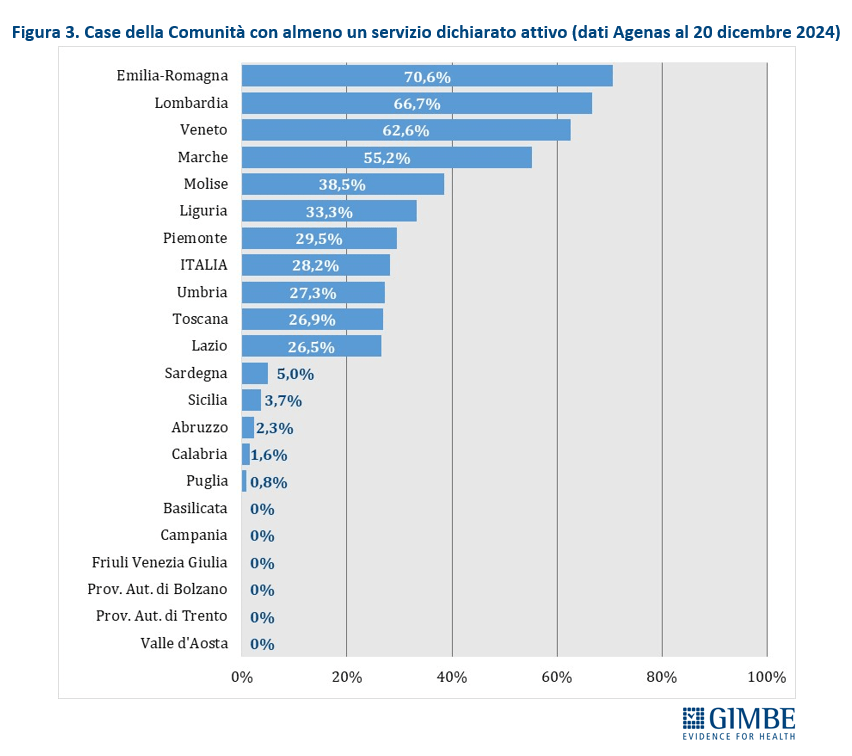
Solo quattro Regioni superano il 50% di CdC con almeno un servizio dichiarato attivo: Emilia-Romagna (70,6%), Lombardia (66,7%), Veneto (62,6%) e Marche (55,2%). Sei Regioni si collocano tra il 25% e il 50%: Molise (38,5%), Liguria (33,3%), Piemonte (29,5%), Umbria (27,3%), Toscana (26,9%), Lazio (26,5%). In altre cinque Regioni la percentuale varia dallo 0,8% della Puglia al 5% della Sardegna, mentre in sei Regioni non risulta attiva alcuna CdC (Figura 3). Considerando solo le CdC con tutti i servizi dichiarati attivi, la media nazionale si attesta al 6,9% per quelle prive di personale medico e infermieristico e al 2,7% per quelle pienamente funzionanti. Le differenze tra Regioni dipendono non solo dal completamento delle strutture, ma soprattutto dalla disponibilità di personale. In tutte le Regioni, fatta eccezione per il Molise, la quota di CdC pienamente operative è sempre inferiore rispetto a quelle che hanno attivato tutti i servizi (Figura 4).
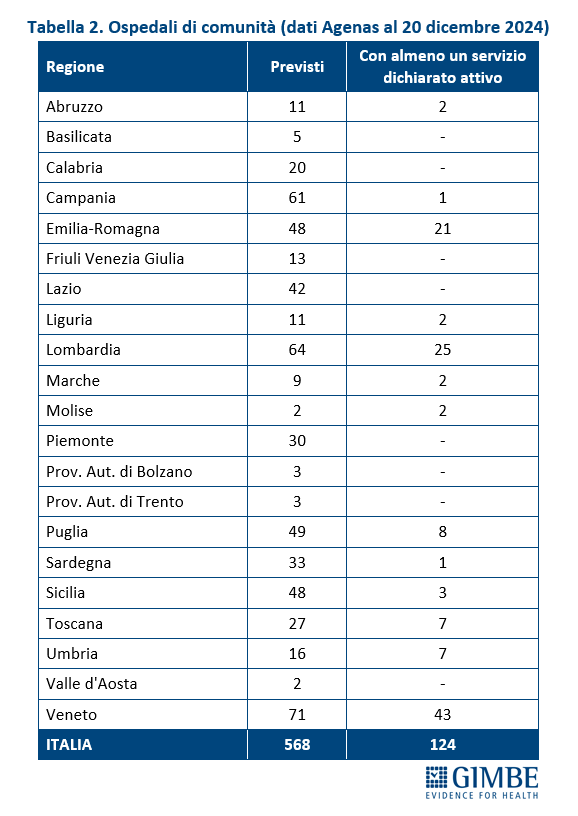
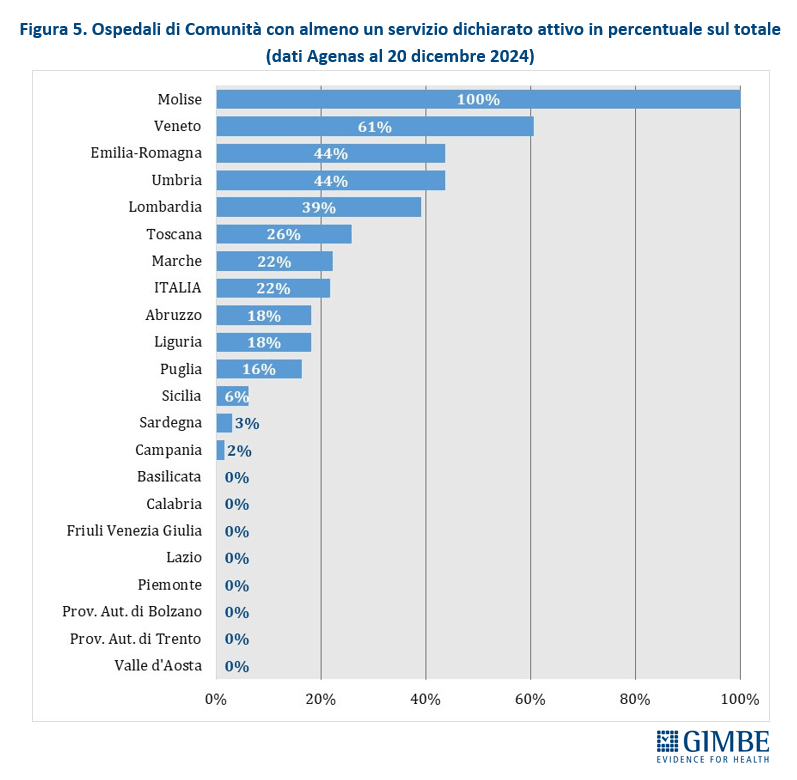
Ospedali di comunità (OdC). Al 20 dicembre 2024, dei 568 Ospedali di Comunità previsti, solo 124 (21,8%) risultano avere almeno un servizio attivo (Tabella 2), per un totale di quasi 2.100 posti letto. In termini assoluti, i numeri più alti si registrano in Veneto (n. 43), Lombardia (n. 25) ed Emilia-Romagna (n. 21). Altre dieci Regioni hanno attivato almeno un OdC: dagli 8 della Puglia a un solo OdC in Campania e Sardegna. Otto Regioni restano invece ancora a quota zero. A fronte di una media nazionale del 22%, le percentuali regionali variano in modo significativo: il Molise, con soli 2 OdC da realizzare, raggiunge il 100%; all’estremo opposto, otto Regioni non hanno attivato alcun OdC, mentre le altre si distribuiscono tra il 2% della Campania e il 61% del Veneto (Figura 5). «Rispetto alle Case della Comunità – commenta Cartabellotta – lo stato di attuazione degli Ospedali di Comunità appare ancora più indietro: non solo sul piano strutturale, ma anche perché nessuna Regione ha attivato tutti i servizi previsti dal DM 77». Infatti, per essere pienamente operativi, gli OdC devono garantire presenza medica per almeno 4,5 ore al giorno sei giorni su sette, assistenza infermieristica continuativa (H24 7/7 giorni), la figura del case manager, posti letto per pazienti con demenza o disturbi comportamentali e spazi dedicati alla riabilitazione motoria.
Centrali Operative Territoriali (COT). Le COT, strutture essenziali per coordinare la presa in carico dei pazienti e integrare l’assistenza sanitaria e sociosanitaria, risultano attivate in tutte le Regioni. Al 31 dicembre 2024, su 650 COT programmate, 642 risultavano pienamente funzionanti, di cui 480 hanno contribuito al raggiungimento del target europeo.
«Rispetto alla fotografia scattata da Agenas cinque mesi fa – commenta il Presidente – è verosimile ipotizzare che il quadro attuale sia più incoraggiante. Tuttavia, l’attuazione di CdC e OdC procede ancora con una lentezza inaccettabile e a velocità troppo diverse tra le Regioni. E a poco più di un anno dalla scadenza finale del giugno 2026, alcune sono ancora inchiodate al punto di partenza».
FASCICOLO SANITARIO ELETTRONICO (FSE). Il FSE 2.0 rappresenta il pilastro della trasformazione digitale del SSN: un investimento da € 1,38 miliardi che punta a creare un ecosistema digitale in grado di garantire accesso, condivisione e interoperabilità dei dati sanitari su tutto il territorio nazionale. Tuttavia, secondo la Corte dei Conti, il cronoprogramma ha già subìto ritardi: la milestone sulla piena interoperabilità nazionale, inizialmente prevista per giugno 2024, è stata posticipata a dicembre 2024, mentre la digitalizzazione nativa dei documenti è attesa per giugno 2025. «Senza la piena operatività del FSE su tutto il territorio nazionale e senza il consenso dei cittadini alla consultazione dei documenti – avverte Cartabellotta – rischiamo di centrare i target solo sulla carta per incassare i fondi, ma di lasciare la digitalizzazione del SSN incompiuta, frammentata e inefficace».
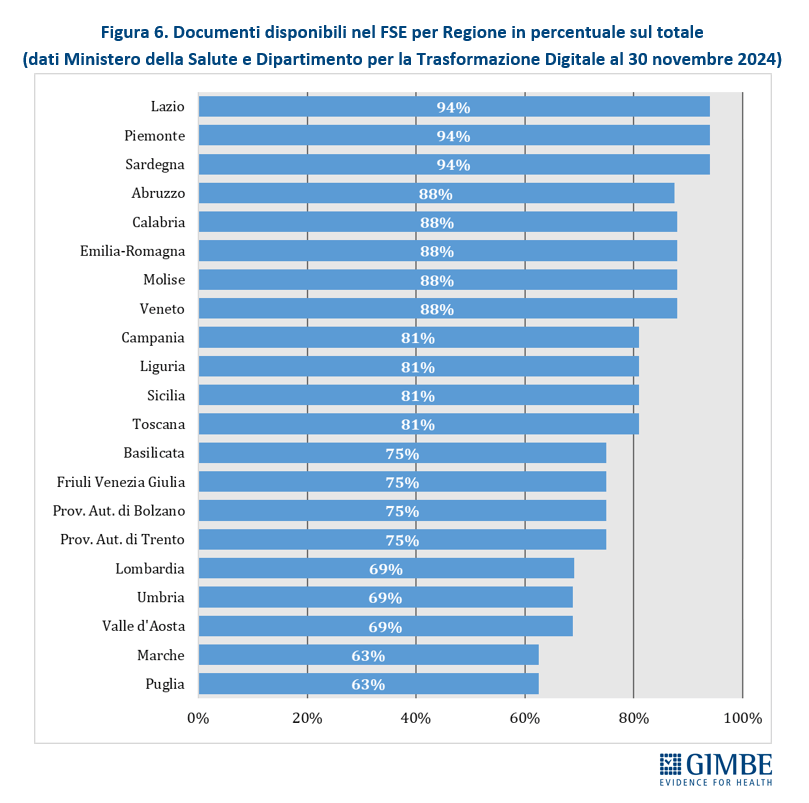
Completezza del FSE. Al 30 novembre 2024, secondo i dati elaborati dal portale Fascicolo Sanitario Elettronico 2.0, nessuna Regione rende disponibili tutte le 16 tipologie di documenti previste dal DM 7 settembre 2023. Il grado di completezza varia sensibilmente tra le Regioni: si va dal 94% di Lazio, Piemonte e Sardegna al 63% di Marche e Puglia (Figura 6).
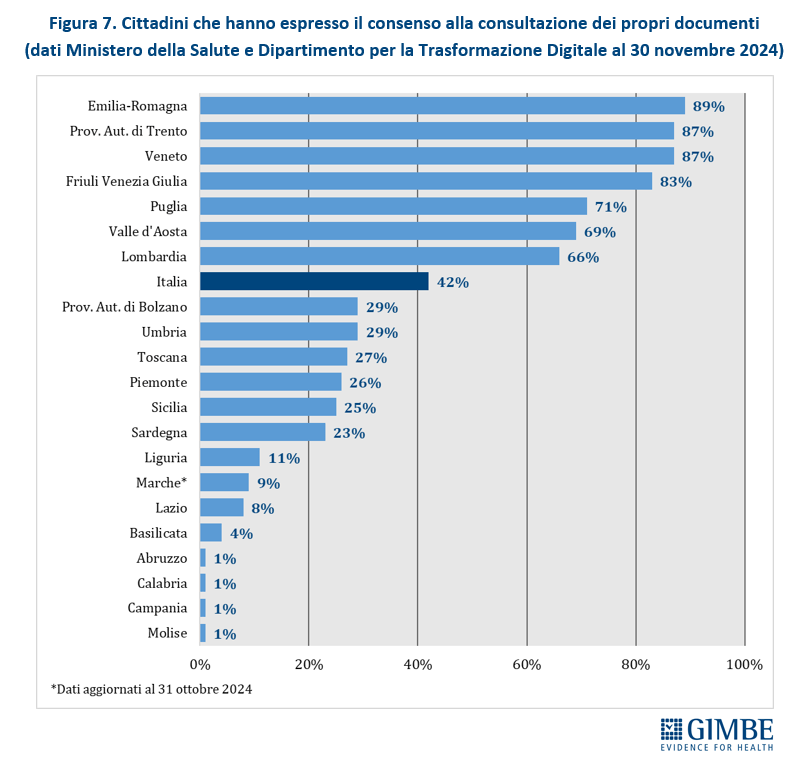
Consenso alla consultazione. Al 30 novembre 2024 (al 31 ottobre 2024 per le Marche), solo il 42% dei cittadini ha espresso il consenso alla consultazione del FSE da parte di medici e operatori del SSN, con forti disomogeneità regionali: dall’1% in Abruzzo, Calabria, Campania e Molise all’89% in Emilia-Romagna. Tra le Regioni del Mezzogiorno, solo la Puglia supera la media nazionale (42%) con un tasso di adesione del 71% (Figura 7). «La scarsa adesione da parte dei cittadini – spiega il Presidente – soprattutto nelle Regioni del Mezzogiorno, è un segnale preoccupante di sfiducia nella sicurezza dei dati personali e nella reale utilità del FSE».
«A poco più di un anno dalla rendicontazione finale della Missione Salute del PNRR – conclude Cartabellotta – l’avanzamento di Case e Ospedali di Comunità procede ancora troppo lentamente e con velocità profondamente diverse tra le Regioni. Ma il problema principale è che, oltre ai ritardi infrastrutturali, il “pieno funzionamento” delle strutture – requisito indispensabile per la rendicontazione finale – è pesantemente ostacolato dalla carenza di personale sanitario, in particolare infermieristico, una vera emergenza nazionale. Nel caso delle Case della Comunità pesa poi anche l’assenza di un reale coinvolgimento dei medici di famiglia, perno insostituibile dell’assistenza territoriale. È dunque indispensabile accelerare in maniera sinergica su più fronti, per scongiurare rischi concreti. Il primo, da evitare ad ogni costo, è quello di non raggiungere i target europei e dover restituire il contributo a fondo perduto. Il secondo è di raggiungere il target nazionale, senza però ridurre le diseguaglianze regionali e territoriali, che rischiano anzi di ampliarsi. Il terzo, il più grave, è “portare i soldi a casa” senza produrre benefici reali per cittadini e pazienti, lasciando in eredità solo scatole vuote e una digitalizzazione incompleta, a fronte di un indebitamento scaricato sulle generazioni future».
Download comunicato
16 aprile 2025
Spesa Sanitaria: il Documento di Finanza Pubblica 2025 prevede timidi segnali di crescita, ma il rapporto con il Pil resta inchiodato al 6,4% sino al 2028. Il SSN rimane largamente sottofinanziato
«Si intravede una lieve crescita della spesa sanitaria, ma si tratta di stime previsionali che non modificano la sostanza: la quota di ricchezza nazionale destinata alla sanità, già insufficiente, resta invariata nei prossimi anni, confermando il cronico sottofinanziamento del Servizio Sanitario Nazionale». Così Nino Cartabellotta, Presidente della Fondazione GIMBE, commenta i dati sulla spesa sanitaria contenuti nel Documento di Finanza Pubblica (DFP) approvato lo scorso 9 aprile dal Consiglio dei Ministri e incentrato sulla verifica dei risultati conseguiti nell’attuazione del Piano Strutturale di Bilancio di Medio Termine (PSBMT) 2025-2029, deliberato lo scorso 27 settembre.
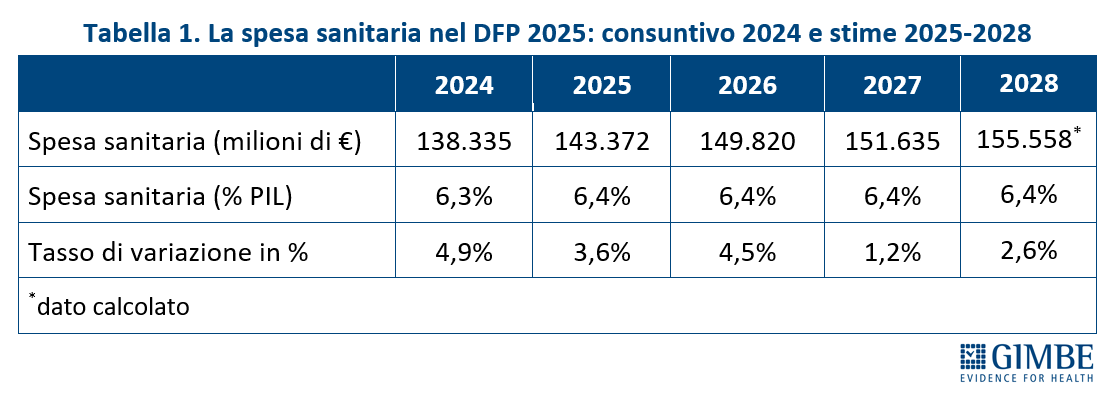
«Al fine di offrire dati oggettivi utili al confronto politico e al dibattito pubblico, evitando ogni strumentalizzazione – spiega Cartabellotta – la Fondazione GIMBE ha condotto analisi indipendenti sulla spesa sanitaria sul DFP 2025, includendo anche un confronto con le stime contenute nel PSBMT». Le analisi riguardano il consuntivo 2024, le previsioni per il 2025 e per il biennio 2026-2027. Per il 2028, pur rientrando nel triennio di riferimento della prossima Legge di Bilancio (2026-2028), il DFP si limita a fornire indicazioni descrittive, senza riportare le stime di dettaglio nelle tabelle analitiche (Tabella 1).
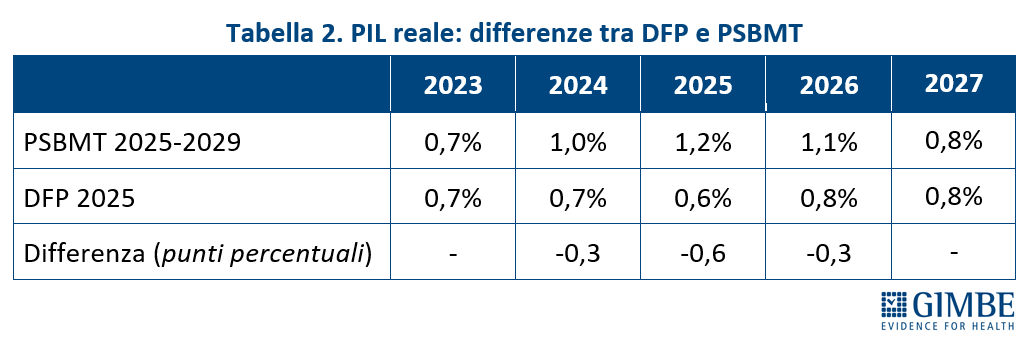
Stime PIL reale. Secondo quanto riportato nel DFP, l’aumento consuntivo del PIL per il 2024 è inferiore di 0,3 punti percentuali rispetto alle previsioni del PSBMT (0,7% vs 1,0%). Per il 2025, la stima di crescita del PIL si dimezza: il DFP prevede un +0,6%, a fronte dell’1,2% previsto dal PSBMT (-0,6 punti percentuali). Per il 2026, il DFP stima un incremento dello 0,8%, inferiore di 0,3 punti percentuali rispetto all’1,1% del PSBMT. Per il 2027, invece, le due previsioni risultano allineate (+0,8%) (Tabella 2). «Le stime del PIL in termini reali – commenta il Presidente – restituiscono prospettive di crescita economica riviste nettamente al ribasso a soli sette mesi di distanza e, soprattutto, gravate da forti incertezze legate al piano di riarmo europeo e alle politiche sui dazi degli Stati Uniti».
SPESA SANITARIA. Di seguito sono riportati i dati consuntivi per il 2024 e le stime per l’anno 2025 e il triennio 2026-2028 (Tabella 3).
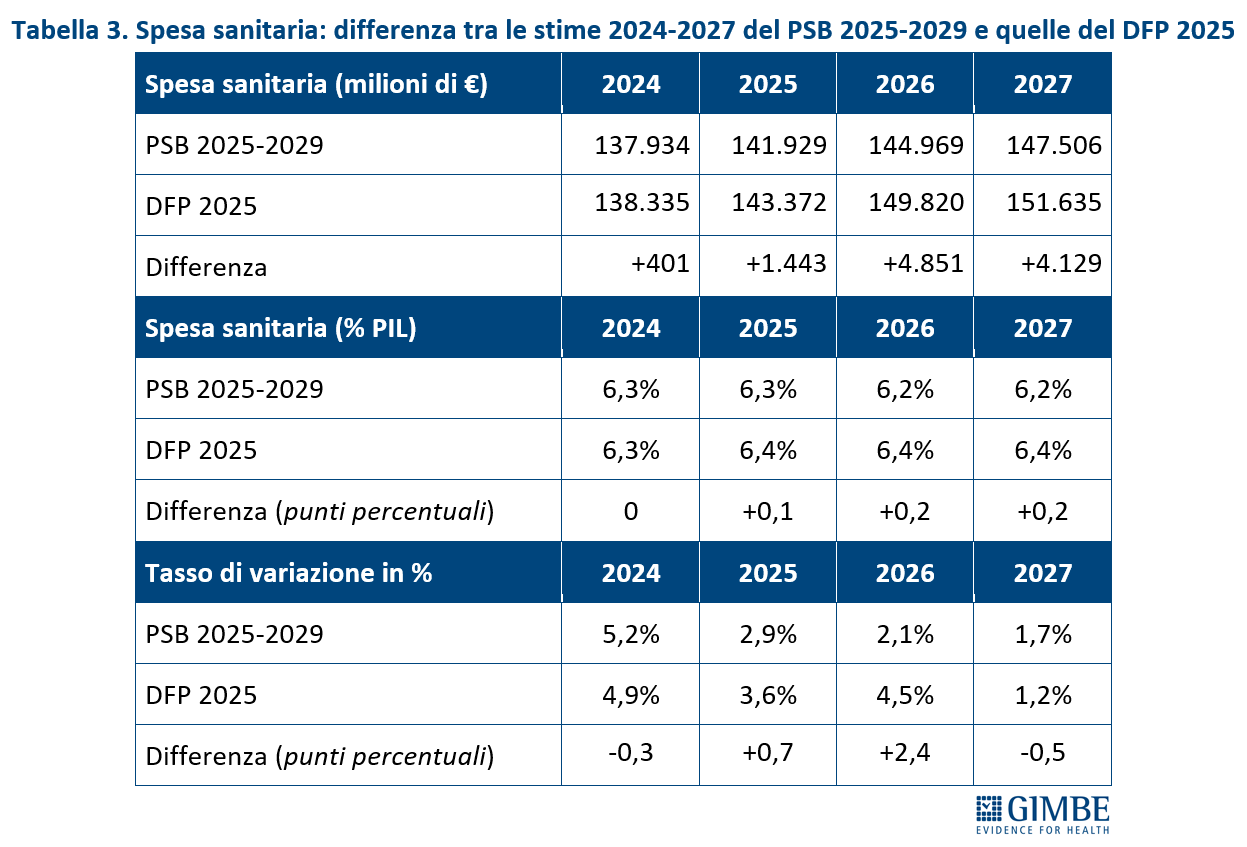
Consuntivo 2024. Il DFP 2025 certifica, per l’anno 2024, un rapporto spesa sanitaria/PIL pari al 6,3%, in lieve aumento rispetto al 2023 (+0,1 punti percentuali). La spesa sanitaria ammonta a € 138.335 milioni, con una crescita del 4,9% rispetto ai € 131.842 milioni del 2023. «Tuttavia – osserva Cartabellotta – l’incremento di € 6.493 milioni tra il 2023 e il 2024 è dovuto per oltre la metà (€ 3.257 milioni) alla spesa per il personale dipendente. Un aumento in gran parte riconducibile agli oneri accantonati per i rinnovi contrattuali del personale sanitario relativi al triennio 2022-2024».
Previsionale 2025 e 2026-2028. Nel 2025, il rapporto spesa sanitaria/PIL è stimato al 6,4%, in lieve aumento rispetto al 6,3% del 2024. In termini assoluti, la spesa sanitaria prevista ammonta a € 143.372 milioni, con un incremento di € 5.037 milioni (+3,6%) rispetto all’anno precedente. Per il biennio 2026-2027, a fronte di una crescita media annua del PIL nominale del 2,75%, il DFP 2025 prevede un incremento medio della spesa sanitaria del 2,85% l’anno, mantenendo invariato il rapporto spesa sanitaria/PIL al 6,4%. In valore assoluto, la spesa sanitaria sale a € 149.820 milioni nel 2026 (+4,5% rispetto al 2025) e a € 151.635 milioni nel 2027 (+1,2% rispetto al 2026). Per il 2028, il DFP stima un ulteriore incremento della spesa del 2,6% rispetto al 2027, con il rapporto spesa sanitaria/PIL ancora fermo al 6,4%.
«Se da un lato le previsioni per il triennio 2025-2028 indicano un rapporto spesa sanitaria/PIL sostanzialmente stabile – commenta il Presidente – dall’altro non si possono escludere riduzioni effettive della spesa sanitaria, alla luce della stagnazione economica e delle incertezze legate al contesto macroeconomico globale. In quest’ottica appaiono azzardate le stime di un aumento della spesa di € 5.037 milioni nel 2025 e di ulteriori € 6.448 milioni nel 2026, considerando che il Fabbisogno Sanitario Nazionale fissato dalla Legge di Bilancio 2025 è pari a € 136.533 milioni per il 2025 e € 140.533 milioni per il 2026».
Differenza tra le stime del DFP e quelle del PSBMT. Rispetto alle previsioni del PSBMT approvato a settembre, le stime sulla spesa sanitaria contenute nel DFP 2025 risultano superiori sia in termini di rapporto spesa sanitaria/PIL, sia in valore assoluto. «Un dato che – commenta Cartabellotta – rappresenta un timido segnale di apertura da parte dell’Esecutivo per scongiurare ulteriori tagli alla sanità, alla luce del peggioramento del quadro economico generale».
Riforme. A completamento della prossima Legge di Bilancio, il DFP 2025 indica 32 provvedimenti collegati, tra cui due direttamente riferiti alla sanità: la “Riorganizzazione e potenziamento dell’assistenza territoriale nel Servizio Sanitario Nazionale e dell’assistenza ospedaliera” e la “Delega in materia di riordino delle professioni sanitarie e degli enti vigilati dal Ministero della Salute”. «Indubbiamente – chiosa il Presidente – le riforme affrontano i nodi strutturali più critici, ma la riorganizzazione dell’assistenza territoriale è fortemente condizionata dalla gravissima carenza di personale infermieristico e da un ruolo del medico di famiglia ancora non ben definito. Inoltre, al di là del “riordino” delle professioni sanitarie, la vera emergenza resta la fuga dei professionisti dal SSN: per restituire attrattività servono anche (ma non solo) risorse consistenti, che attualmente non sono disponibili».
«Il DFP 2025 – conclude il Presidente – conferma che, in linea con quanto accaduto negli ultimi 15 anni, la sanità pubblica continua a non rappresentare una priorità per il Paese, nonostante la grave crisi di sostenibilità del SSN e il progressivo sgretolamento del diritto alla tutela della salute. Alla luce delle stime al ribasso del PIL e del quadro macroeconomico, va riconosciuto all’Esecutivo il merito di aver scongiurato ulteriori e drammatici tagli alla spesa sanitaria. Tuttavia, nonostante l’incremento previsto in valore assoluto, il peso della sanità sul PIL resta inchiodato al 6,4% fino al 2028, lasciando il SSN largamente sottofinanziato».
Download comunicato
25 marzo 2025
Infermieri: una crisi che non vede la luce. L’Italia perde 10 mila professionisti l’anno e precipita nelle classifiche europee su numero di laureati e retribuzioni. Nel SSN 1 infermiere su 4 è vicino alla pensione e 1 su 6 lavora fuori dal SSN. Professione sempre meno attrattiva: in 5 anni il rapporto posti/candidati è crollato da 1,6 a 1,04. Senza un piano straordinario, a rischio la riforma territoriale prevista dal PNRR
La grave carenza di infermieri non è solo una questione di numeri, ma il riflesso di dinamiche professionali che aggravano lo squilibrio tra bisogni assistenziali e disponibilità di personale, configurando una vera e propria emergenza per il Servizio Sanitario Nazionale (SSN). «Siamo di fronte a un quadro che compromette il funzionamento della sanità pubblica e mina l’equità nell’accesso alle cure, soprattutto per le persone anziane e più vulnerabili, sia in ambito ospedaliero che territoriale, dove gli investimenti del PNRR rischiano di essere vanificati senza un’adeguata dotazione di personale infermieristico» afferma Nino Cartabellotta Presidente della Fondazione GIMBE, commentando i dati sulla professione infermieristica presentati al 3° Congresso Nazionale FNOPI di Rimini.
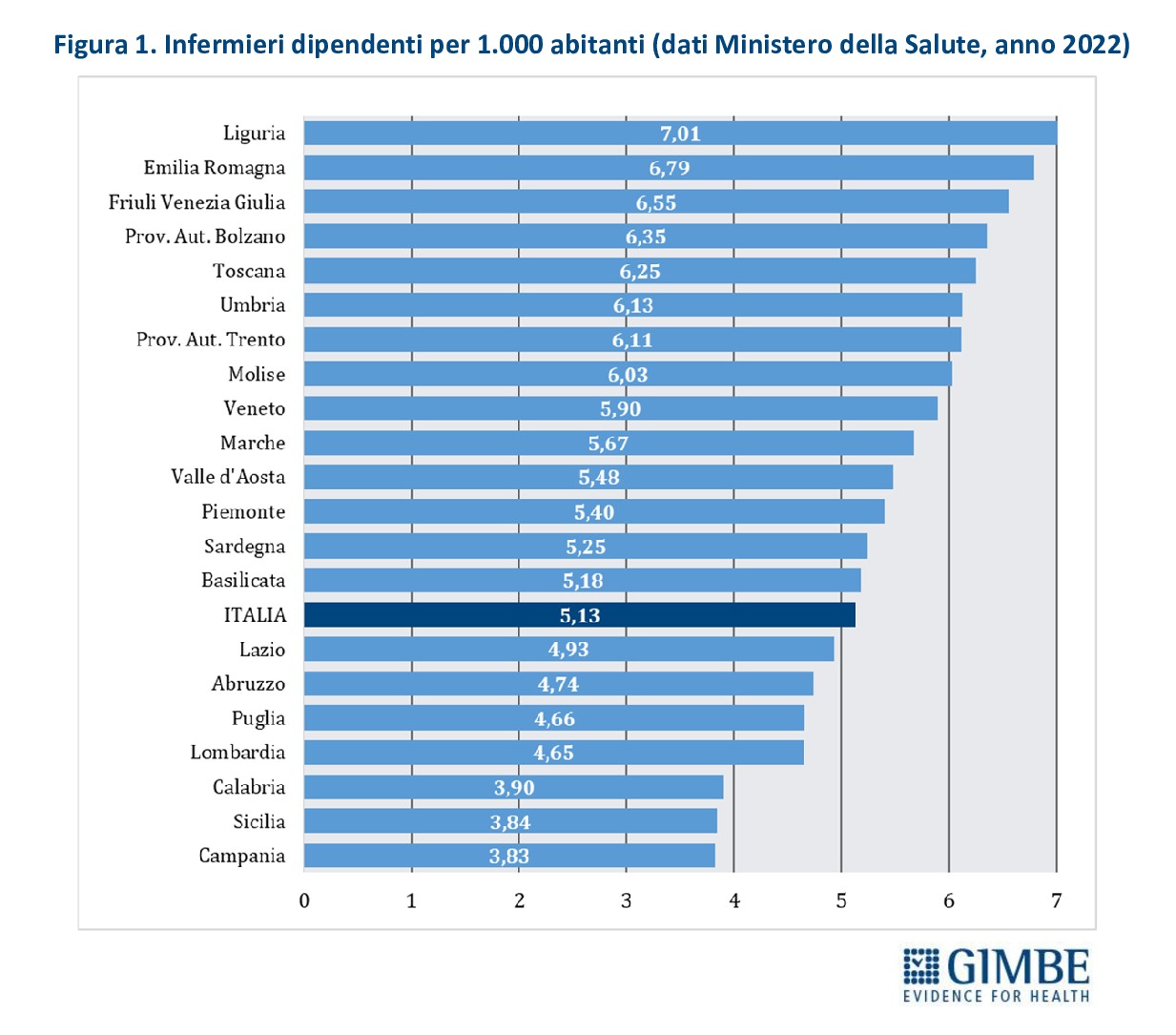
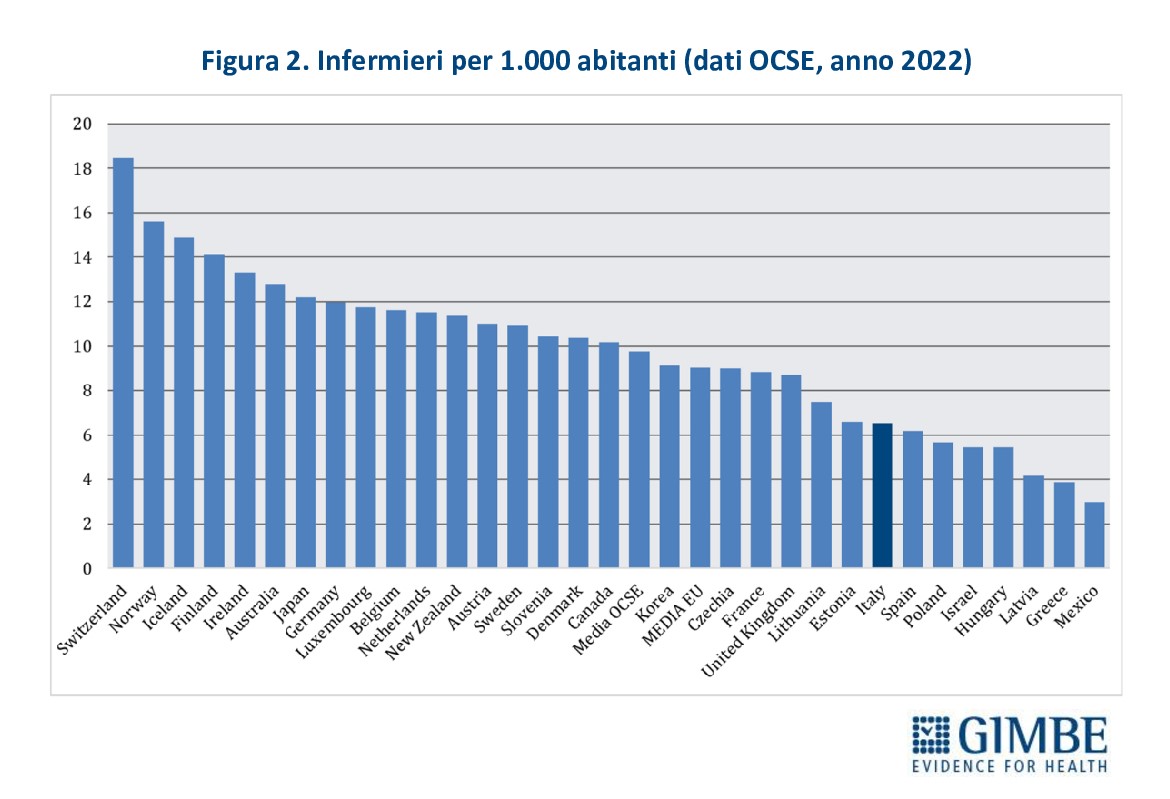
I numeri del personale infermieristico. Nel 2022, secondo i dati del Ministero della Salute, il personale infermieristico contava 302.841 unità, di cui 268.013 dipendenti del SSN e 34.828 impiegati presso strutture equiparate. In Italia ci sono 5,13 infermieri ogni 1.000 abitanti, con forti disomogeneità territoriali: dai 3,83 della Campania ai 7,01 della Liguria (Figura 1). «In generale – commenta il Presidente – il numero di infermieri risulta più basso in quasi tutte le Regioni del Mezzogiorno, sottoposte ai Piani di rientro, oltre che in Lombardia». Il confronto internazionale è impietoso: considerando tutti gli infermieri in attività, a prescindere dal contratto di lavoro e dalla struttura in cui operano, nel 2022 l’Italia contava 6,5 infermieri per 1.000 abitanti, dato ben al di sotto della media OCSE di 9,8 e della media EU di 9. In Europa peggio di noi solo Spagna (6,2), Polonia (5,7), Ungheria (5,5), Lettonia (4,2) e Grecia (3,9) (Figura 2). Anche il rapporto infermieri/medici fotografa un sistema sbilanciato: in Italia è fermo a 1,5, rispetto alla media OCSE di 2,7. Infine, se per il 2022 i dati OCSE riportano per il nostro Paese la presenza di 384.882 unità di personale infermieristico, il numero di quelli che lavorano nelle strutture pubbliche e in quelle private convenzionate si attesta poco sopra 324.000 (302.841 nel pubblico e 21.422 nel privato accreditato). «È evidente – chiosa Cartabellotta – che oltre 60 mila infermieri, ovvero più di 1 su 6, esercitano come liberi professionisti o all’interno di cooperative di servizi e rappresentano “forza lavoro” strutturale del SSN».
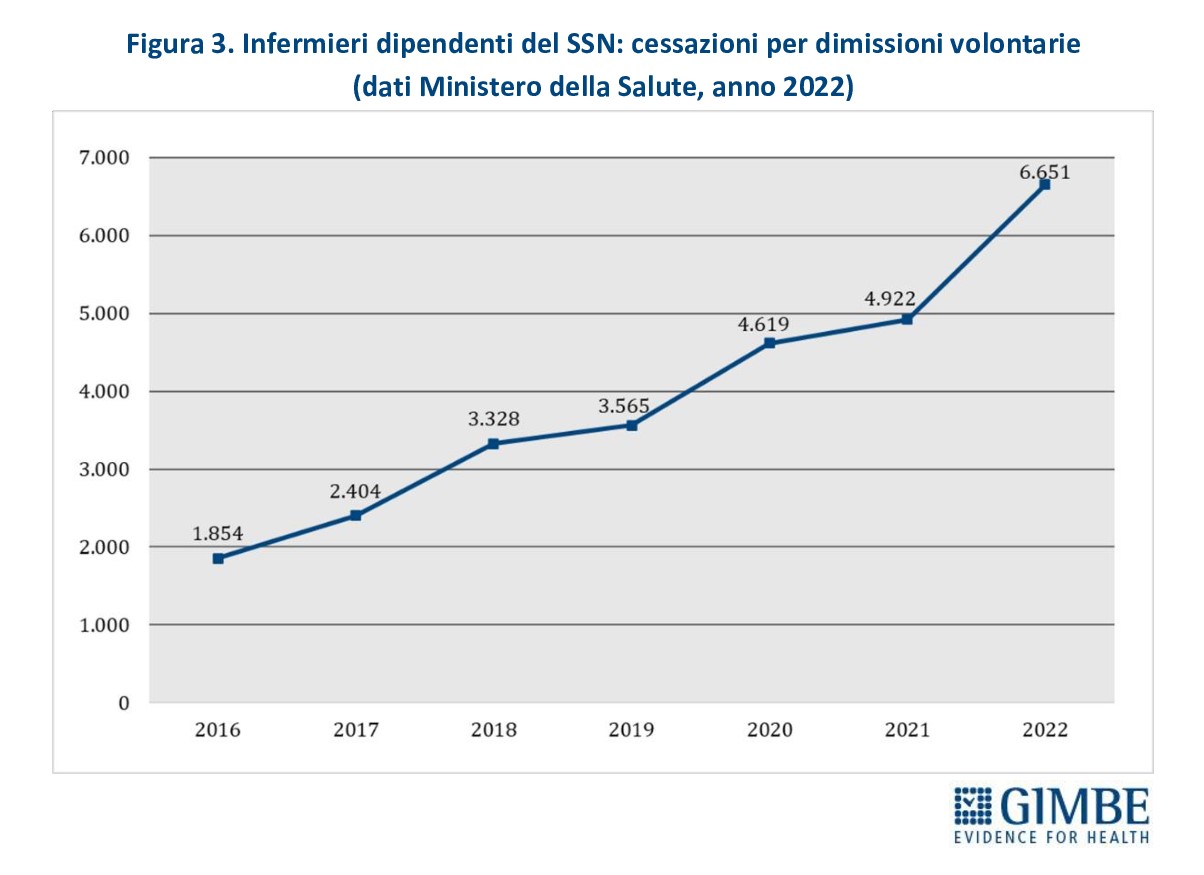
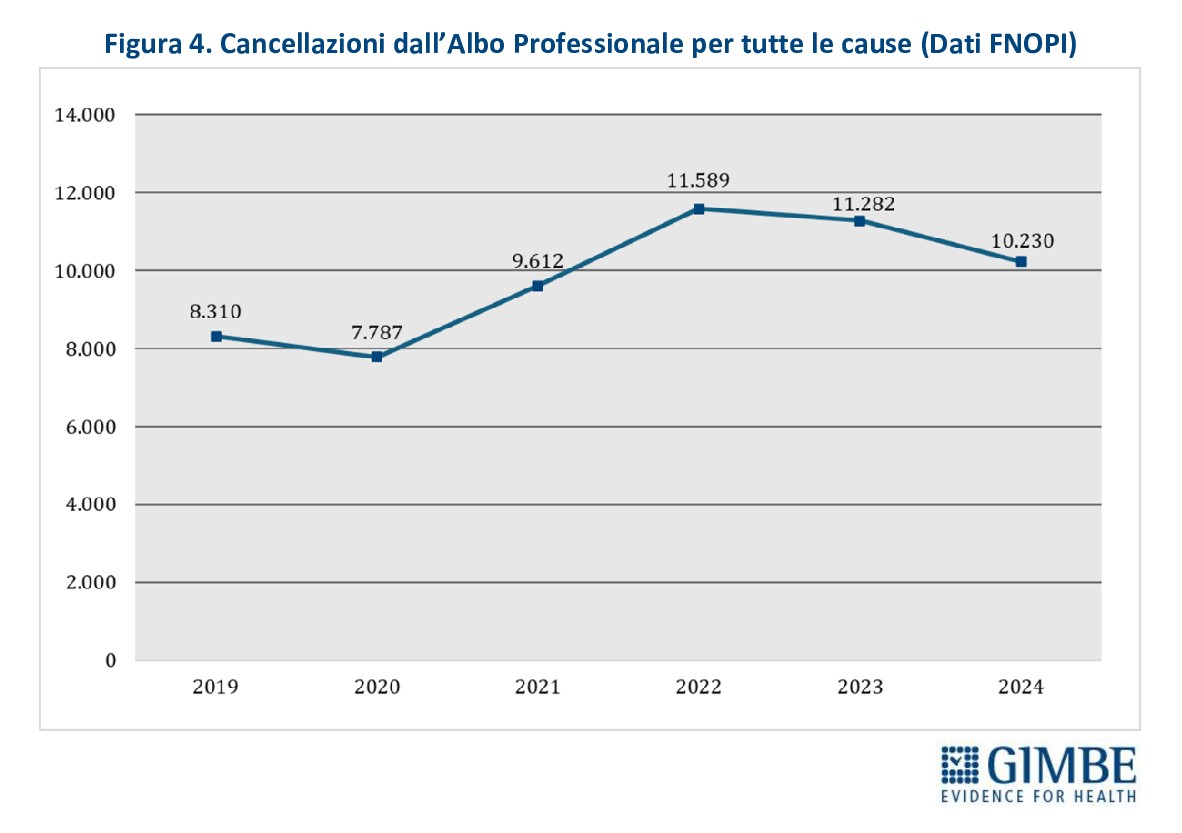
Dimissioni e cancellazioni dall’albo: ogni anno perdiamo migliaia di infermieri. Il numero di infermieri dipendenti del SSN che lasciano volontariamente il posto di lavoro è in costante aumento dal 2016, con un’accelerazione significativa nel biennio pandemico 2020-2021 e una vera e propria impennata nel 2022. Solo nel triennio 2020-2022 hanno abbandonato il SSN 16.192 infermieri, di cui 6.651 nel solo 2022 (Figura 3). «Questo trend in continua ascesa – commenta Cartabellotta – non viene compensato dall’ingresso di nuove leve, aggravando la carenza di personale e l’insostenibilità dei carichi di lavoro, con un inevitabile effetto boomerang su chi rimane in servizio». Ancora più allarmante è il dato relativo alle cancellazioni dall’Albo FNOPI, requisito essenziale per esercitare la professione: ben 42.713 infermieri si sono cancellati negli ultimi quattro anni, di cui 10.230 solo nel 2024. Le motivazioni sono diverse - pensionamenti, trasferimenti all’estero, decessi, morosità, abbandoni volontari della professione - e tutte concorrono a un bilancio “in rosso”: di fatto la professione infermieristica perde oltre 10 mila unità all’anno (Figura 4).
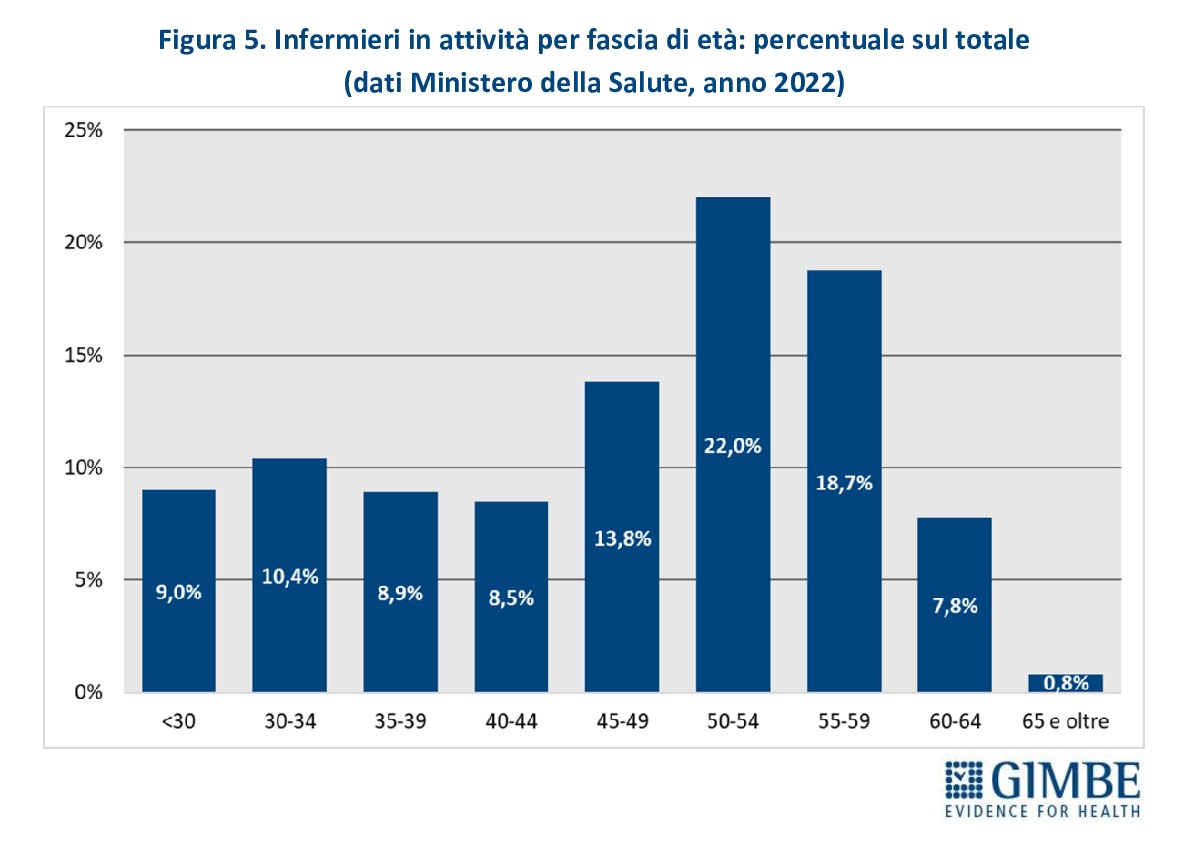
Gobba pensionistica. Nel 2022, quasi 78 mila infermieri dipendenti del SSN avevano più di 55 anni, ovvero oltre di 1 su 4 (27,3%), mentre un ulteriore 22% (n. 62.467) si collocava nella fascia di età 50-54 anni (Figura 5). «Anche prescindendo dagli altri fattori critici – commenta il Presidente – la sola variabile anagrafica basta a delineare uno scenario allarmante: senza un ricambio generazionale adeguato, la carena di infermieri è destinata ad acuirsi nei prossimi anni, quando si raggiungerà il picco della gobba pensionistica».
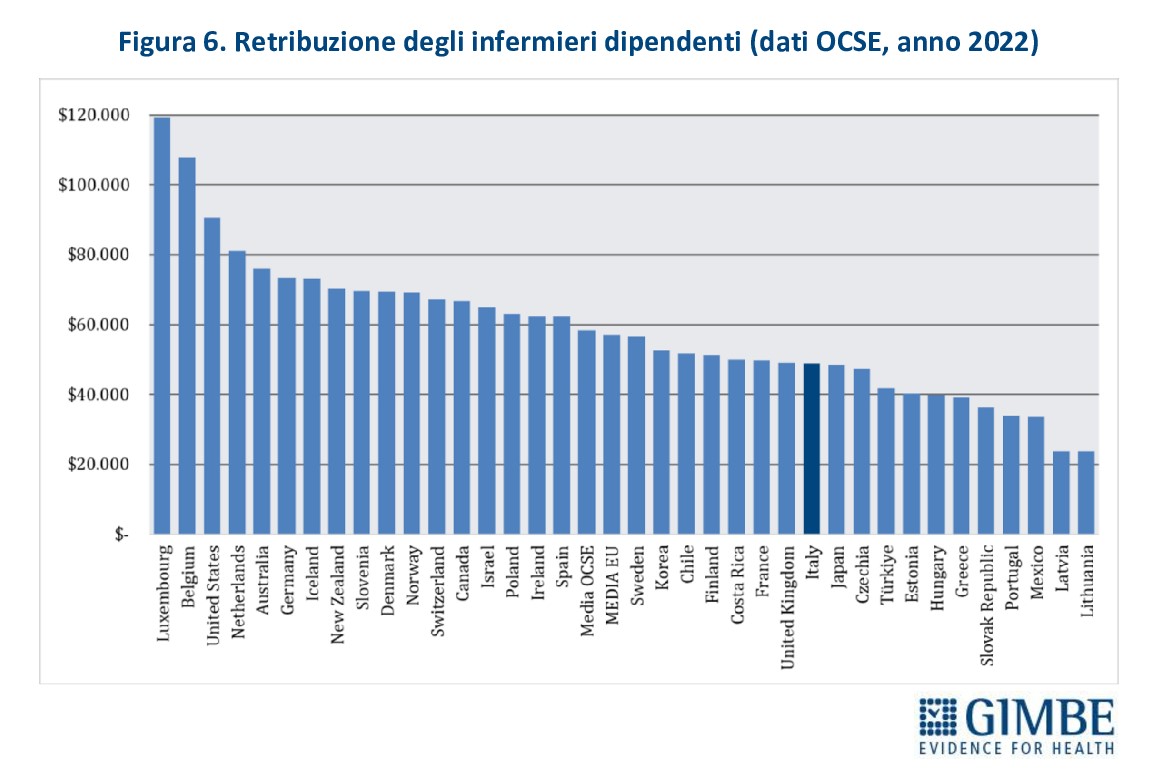
Salari inadeguati. «A fronte di condizioni lavorative impegnative e spesso insostenibili – sottolinea Cartabellotta – gli stipendi degli infermieri restano tra i più bassi d’Europa, sia in termini assoluti, sia rispetto al costo della vita. Una condizione che rende la professione sempre meno attrattiva per le nuove generazioni». Nel 2022, la retribuzione annua lorda di un infermiere italiano era di $ 48.931 a parità di potere di acquisto, ben $ 9.463 in meno rispetto alla media OCSE ($ 58.394). In Europa, stipendi più bassi si registrano solo nei paesi dell’Europa dell’Est (Repubblica Ceca, Estonia, Ungheria, Repubblica Slovacca, Lettonia e Lituania), oltre a Grecia e Portogallo (Figura 6). Ancora più allarmante è il dato storico: dal 2001 al 2019 il salario degli infermieri italiani è diminuito dell’1,52%, un segnale inequivocabile di progressiva svalutazione professionale, a fronte di crescenti responsabilità e carichi di lavoro sempre più gravosi.
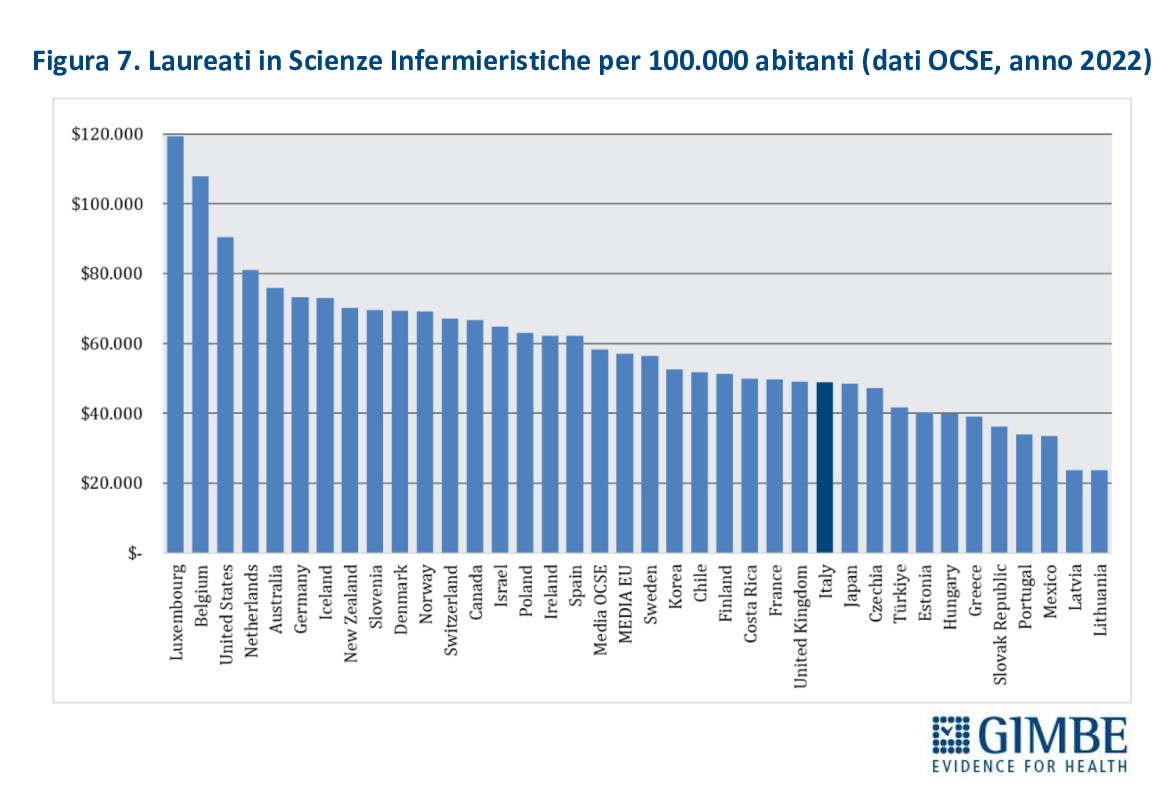
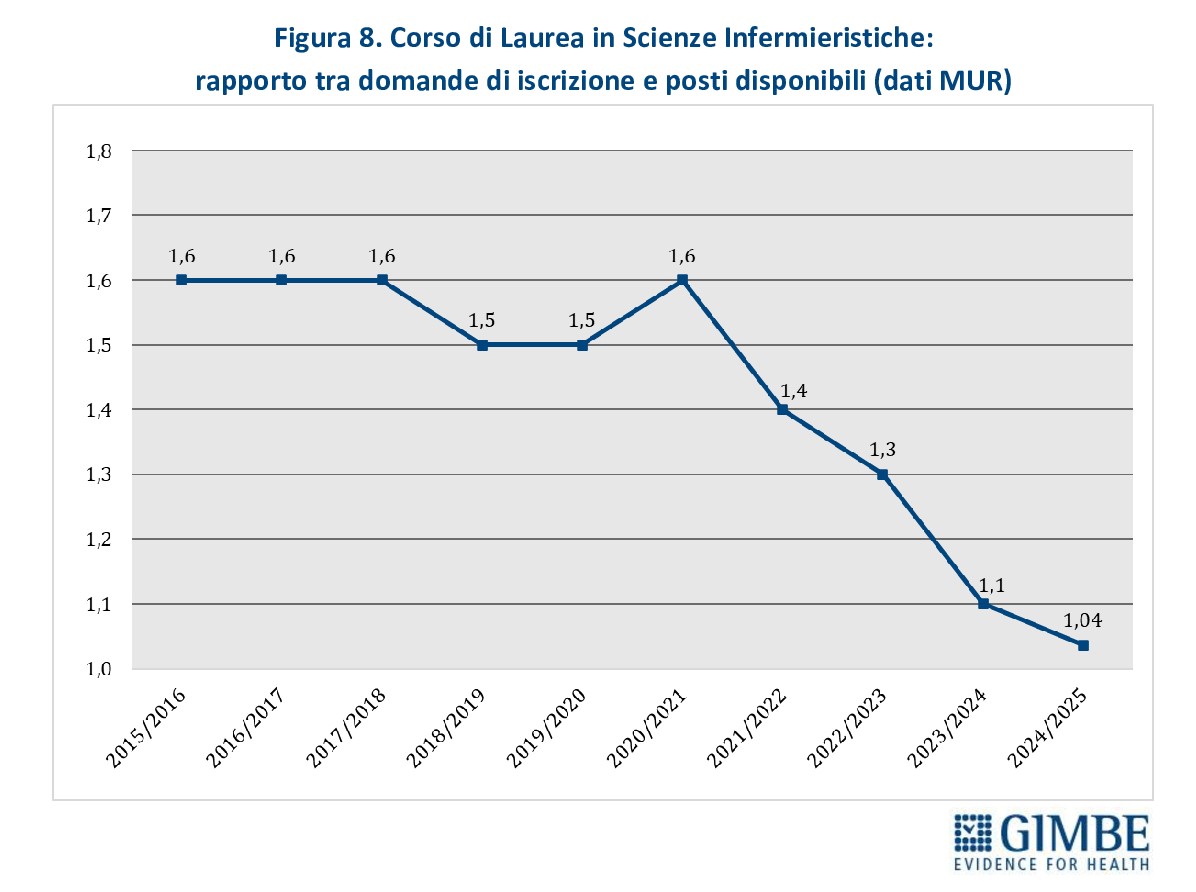
Troppi pochi laureati per compensare l’emorragia. Il campanello d’allarme più preoccupante suona sul fronte dei nuovi laureati: nel 2022 in Italia si sono laureati solo 16,4 infermieri ogni 100.000 abitanti, a fronte di una media OCSE di 44,9 (Figura 7). «Un divario drammatico – chiosa il Presidente – che conferma l’assenza di un “serbatoio” professionale e certifica la scarsa attrattività della professione infermieristica per i giovani». Un dato emblematico è il crollo del rapporto domanda/offerta del Corso di Laurea in Scienze Infermieristiche: se prima della pandemia era pari a 1,6, dall’anno accademico 2020-2021 si è ridotto progressivamente sino a crollare a 1,04 nel 2024-2025 quando i candidati sono stati appena sufficienti a coprire i posti disponibili (Figura 8).
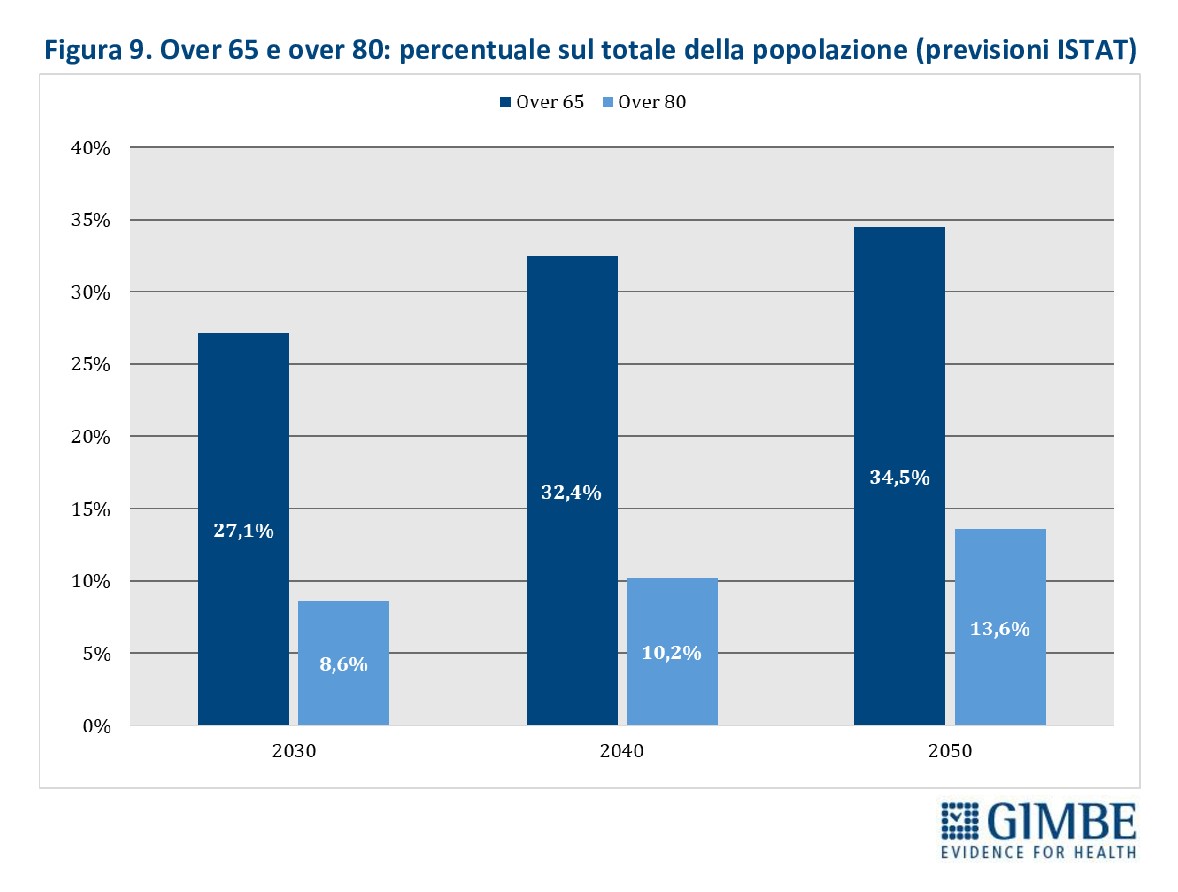
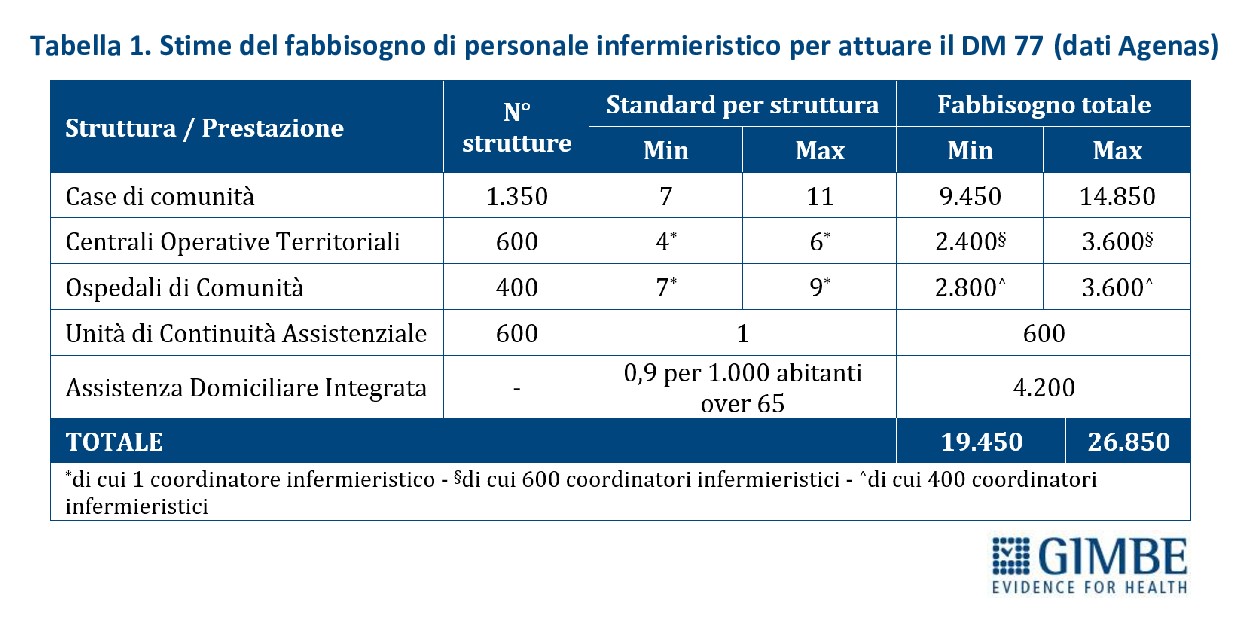
Aumenta il bisogno di infermieri: invecchiamento della popolazione e attuazione del PNRR. Il progressivo invecchiamento della popolazione italiana rappresenta un’imponente sfida assistenziale per il SSN e genera un aumento della domanda di infermieri. Nel 2024, gli over 65 rappresentavano il 24,3% della popolazione (14,4 milioni di persone) e gli over 80 il 7,7% (4,5 milioni di persone). Secondo le previsioni ISTAT, entro il 2050 gli over 65 saliranno al 34,5% (18,9 milioni di persone) e gli over 80 al 13,6% (7,5 milioni di persone) (Figura 9). Questa trasformazione demografica si traduce in un aumento esponenziale dei bisogni assistenziali: secondo le indagini ISTAT, già nel 2023 oltre 11 milioni di over 65 convivono con almeno una malattia cronica e quasi 8 milioni presentano due o più patologie. «Inevitabilmente – commenta Cartabellotta – il ruolo degli infermieri sarà sempre più centrale, non solo in ambito ospedaliero, ma soprattutto nell’assistenza territoriale e domiciliare, dove la gestione di cronicità e fragilità richiederà competenze avanzate, prossimità, continuità assistenziale e una presa in carico multidimensionale. Il rischio concreto è che, in assenza di una dotazione adeguata di personale, il crescente squilibrio tra bisogni e offerta finisca per vanificare gli investimenti del PNRR, che punta proprio sugli infermieri per la riorganizzazione dell’assistenza territoriale». Infatti, secondo le stime di Agenas, garantire il pieno funzionamento di Case di Comunità, Centrali Operative Territoriali, Ospedali di Comunità e per dare concreta attuazione all’assistenza domiciliare, serviranno un numero di Infermieri di Famiglia o di Comunità compreso tra 20 e 27 mila (Tabella 1).
«Le nostre analisi – spiega Cartabellotta – mostrano con chiarezza i numerosi fattori che rendono la professione infermieristica sempre meno attrattiva: salari bassi, limitate prospettive di carriera, subordinazione professionale, incongruenza tra percorso formativo e attività lavorativa, che compromettono l’equilibrio tra vita lavorativa e privata e alimentano fenomeni di burnout per turni di lavoro massacranti. A tutto questo si aggiunge, ultimo ma non meno importante, il rischio di aggressioni verbali e fisiche, che mina ulteriormente dignità e sicurezza della professione infermieristica».
«La profonda crisi che investe il personale infermieristico – conclude Cartabellotta – impone un piano straordinario per la professione, con un duplice obiettivo: motivare i giovani a intraprenderla e trattenere chi già lavora nel SSN, evitando che abbandoni definitivamente le corsie o i servizi territoriali. Un piano ambizioso, fatto di interventi economici, organizzativi e formativi. Accanto ad un aumento salariale, è fondamentale intervenire a livello regionale e locale con misure di welfare mirate: alloggi a costi calmierati, agevolazioni per trasporti pubblici e parcheggi, etc. Sul versante organizzativo, occorre garantire sicurezza sul lavoro e rivedere profondamente l’impianto operativo, con riforme coraggiose per valorizzare la collaborazione interprofessionale e utilizzare tutte le potenzialità della digitalizzazione e dall’innovazione tecnologica, inclusa l’intelligenza artificiale. Infine, sul piano formativo è indispensabile rinnovare i percorsi universitari, aumentare il numero di lauree specialistiche e integrare formazione e sviluppo professionale continuo, monitorando l’impatto reale sul miglioramento delle pratiche assistenziali. In assenza di un piano multifattoriale capace di restituire attrattività, dignità e prospettiva alla professione infermieristica, assisteremo all’inesorabile indebolimento del SSN, che poggia sulle spalle del personale sanitario, in particolare su quelle degli infermieri, che numericamente rappresentano la quota più consistente».
Download comunicato
Pagina aggiornata il 22/06/2022





