Comunicati stampa
4 novembre 2024
Manovra 2025, per la sanità i conti non tornano: rispetto alle misure previste, mancano € 19 miliardi da qui al 2030. Nel 2027 il finanziamento pubblico scende al 5,9% del PIL, minimo storico. L’incremento annuo del fondo sanitario rimane ben al di sotto del 2,6% raccomandato dall’OCSE. In commissioni bilancio riunite audizione della Fondazione GIMBE con le proposte sul rifinanziamento
«Il Disegno di Legge sulla Manovra 2025 – ha dichiarato Nino Cartabellotta, Presidente della Fondazione GIMBE – è molto lontano dalle necessità della sanità pubblica: le risorse stanziate non bastano a risollevare un Servizio Sanitario Nazionale (SSN) in grave affanno, sono ampiamente insufficienti per finanziare tutte le misure previste dalla Manovra e mancano all’appello priorità rilevanti per la tenuta della sanità pubblica». Queste le criticità principali emerse dall’audizione della Fondazione GIMBE presso le Commissioni Bilancio riunite di Camera e Senato, dove il Presidente ha invitato a non utilizzare la sanità come terreno di scontro politico ed ha avanzato proposte concrete per il rifinanziamento del Fondo Sanitario Nazionale (FSN).
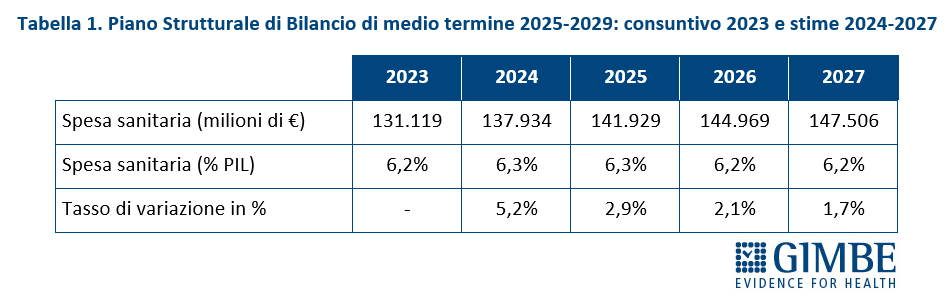
FONDO SANITARIO NAZIONALE. «Innanzitutto – ha spiegato Cartabellotta – il titolo dell’art. 47 “Rifinanziamento del Fabbisogno Sanitario Nazionale Standard” e ancor più le modalità con cui vengono presentati gli importi sono fuorvianti: vengono riportati solo gli incrementi cumulativi del FSN, anziché le risorse aggiunte annualmente, con la relativa rideterminazione del FSN». Cartabellotta ha proposto di rinominare l’art. 47 in “Fabbisogno Sanitario Nazionale Standard” e di esplicitare per ciascun anno sia l’incremento in valore assoluto, sia l’importo rideterminato del FSN (tabella 1).
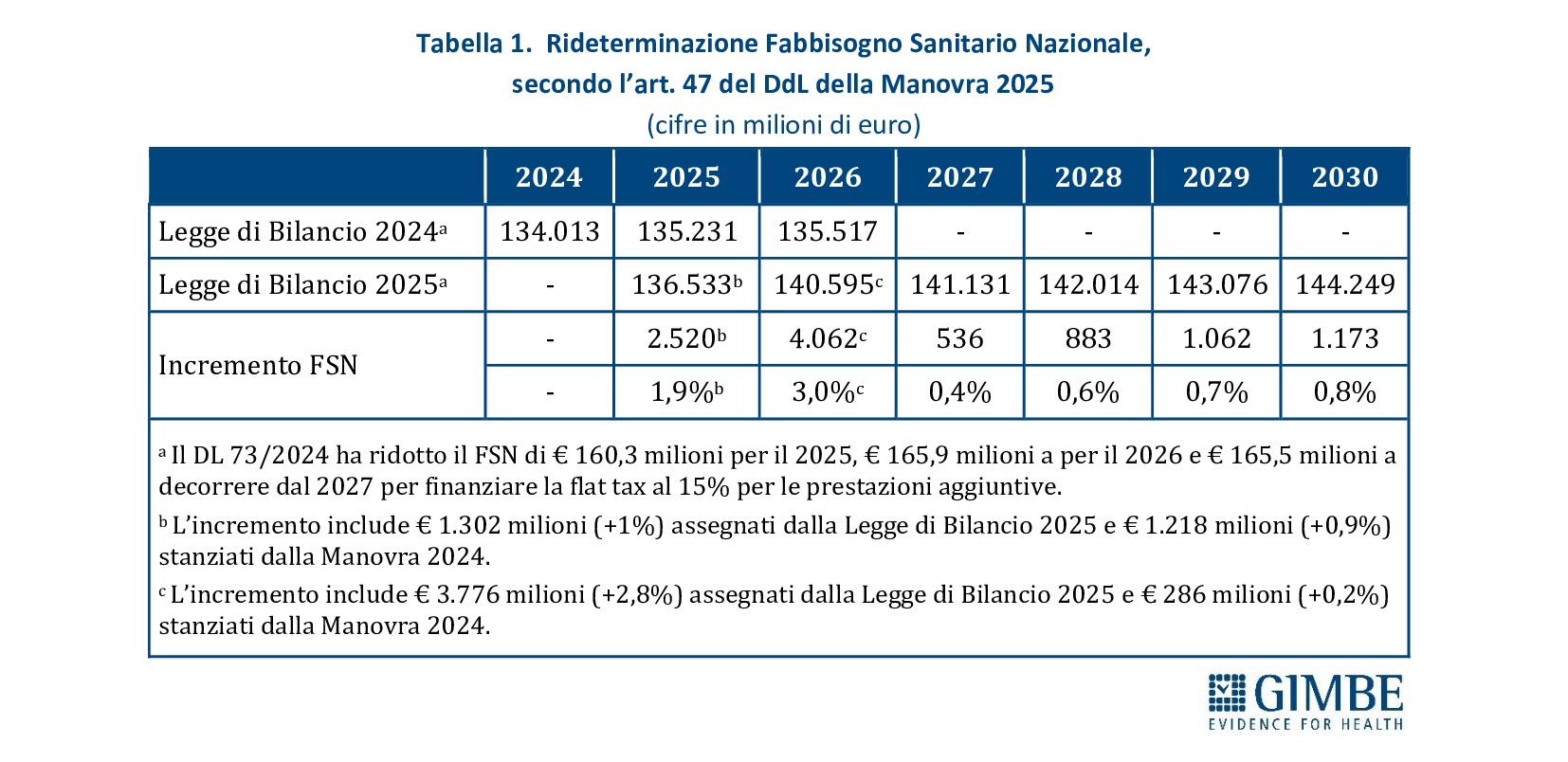
La Fondazione ha evidenziato come la crescita del FSN sia nettamente insufficiente rispetto alle difficoltà della sanità pubblica di garantire in maniera equa il diritto alla tutela della salute. «L’incremento di € 2,5 miliardi per il 2025, che porta “in dote” € 1,2 miliardi dalla Manovra 2024 – spiega Cartabellotta – aumenta il FSN a € 136,5 miliardi, di fatto solo dell’1% rispetto a quanto già fissato nel 2024». E negli anni successivi, eccezion fatta per il 2026 (+3%), gli incrementi percentuali del FSN sono risibili: +0,4% nel 2027, +0,6% nel 2028, +0,7% nel 2029 e +0,8% nel 2030.
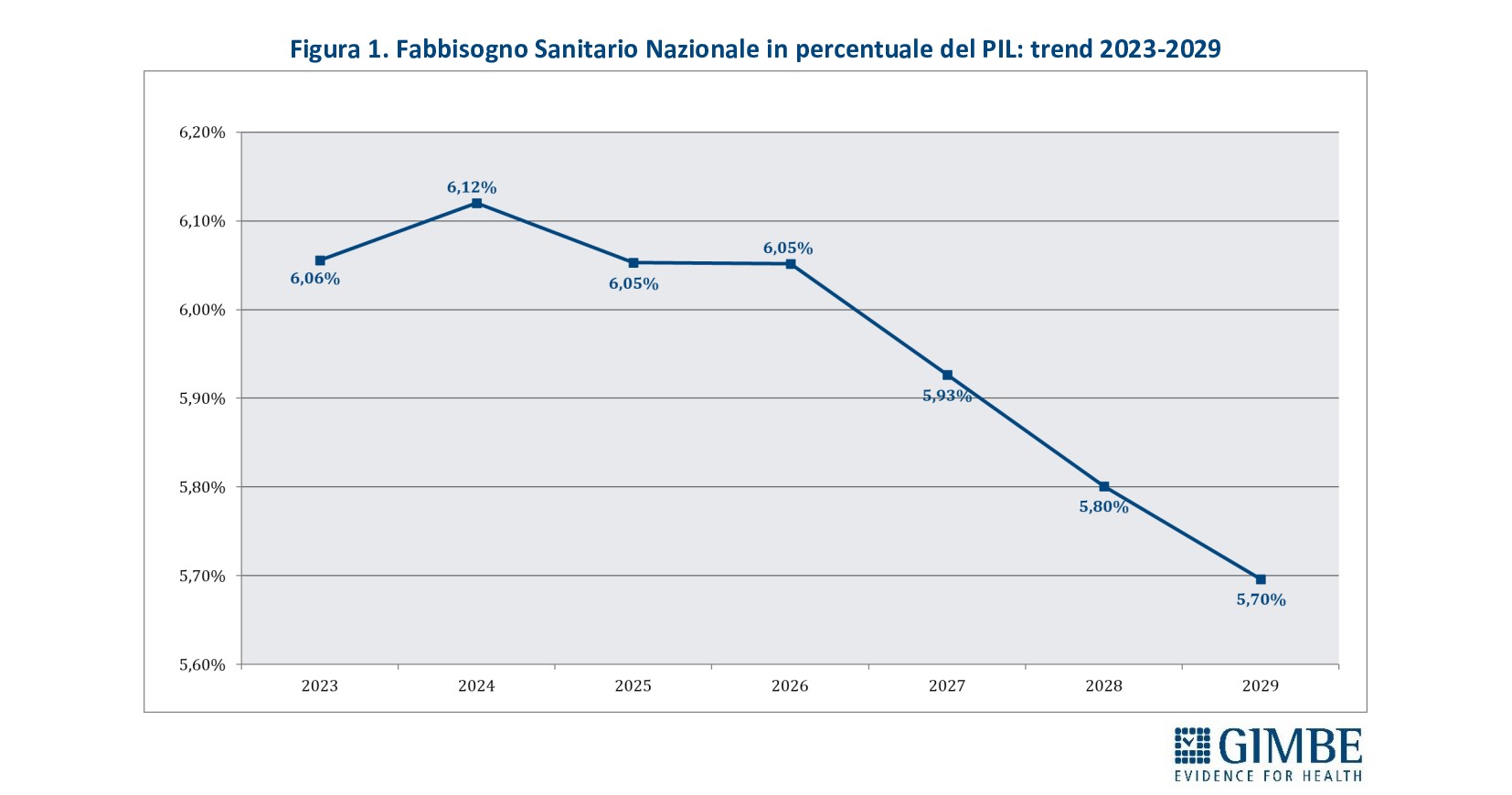
«Ma soprattutto – ha rilevato il Presidente – emerge chiaramente la riduzione degli investimenti per la sanità rispetto alla ricchezza prodotta dal Paese, segno che il rafforzamento del SSN e la tutela della salute non sono una priorità nemmeno per l’attuale Governo». Infatti, in termini di percentuale di PIL, il FSN scende dal 6,12% del 2024 al 6,05% nel 2025 e 2026, per poi precipitare al 5,9% nel 2027, al 5,8% nel 2028 e al 5,7% nel 2029 (figura 1). «Questo trend – ha osservato Cartabellotta – riflette il continuo disinvestimento dalla sanità pubblica, avviato nel 2012 e perpetrato da tutti i Governi. L’aumento progressivo del FSN in valore assoluto, sempre più sbandierato come un grande traguardo, è in realtà una mera illusione: perché la quota di PIL destinata alla sanità cala inesorabilmente, fatta eccezione per gli anni della pandemia quando i finanziamenti straordinari per la gestione dell’emergenza e il calo del PIL nel 2020 hanno mascherato il problema. E con la Manovra 2025 si scende addirittura sotto la soglia psicologica del 6%, toccando il minimo storico» (figura 2).
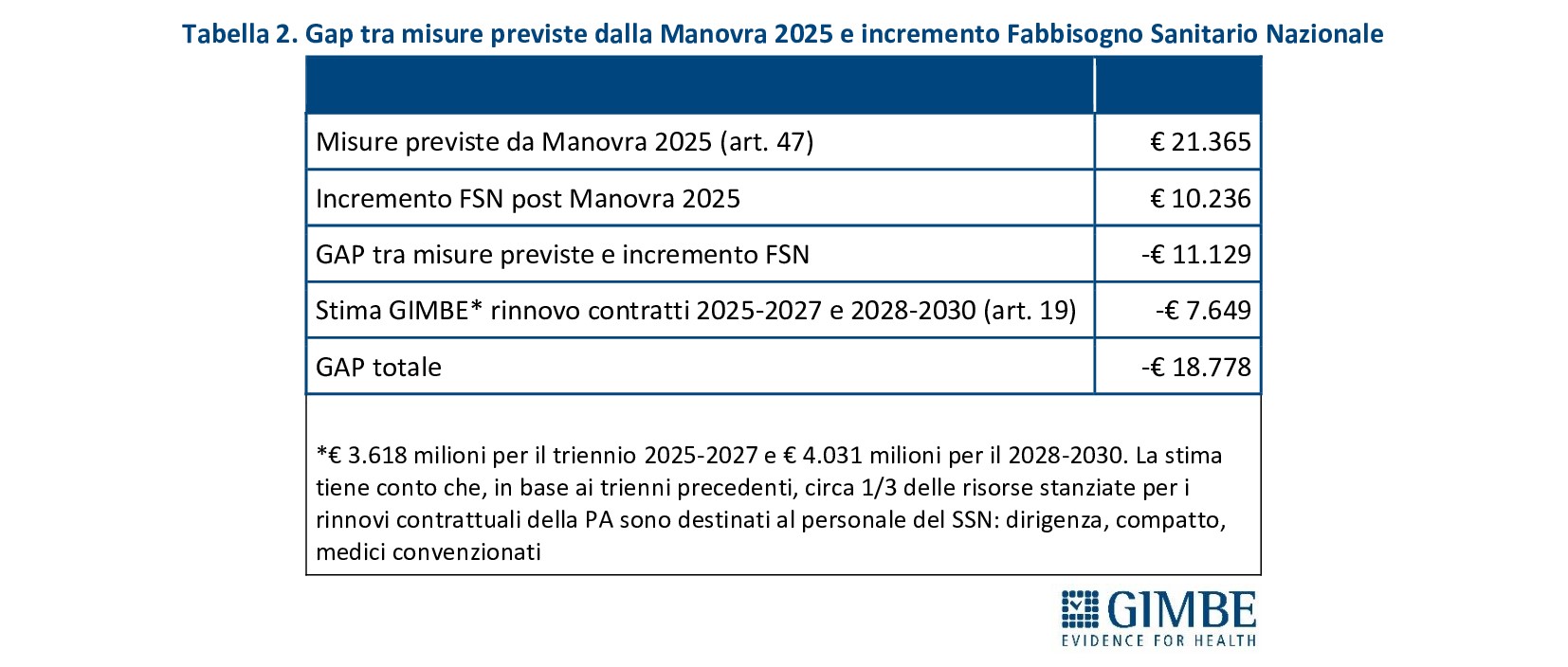
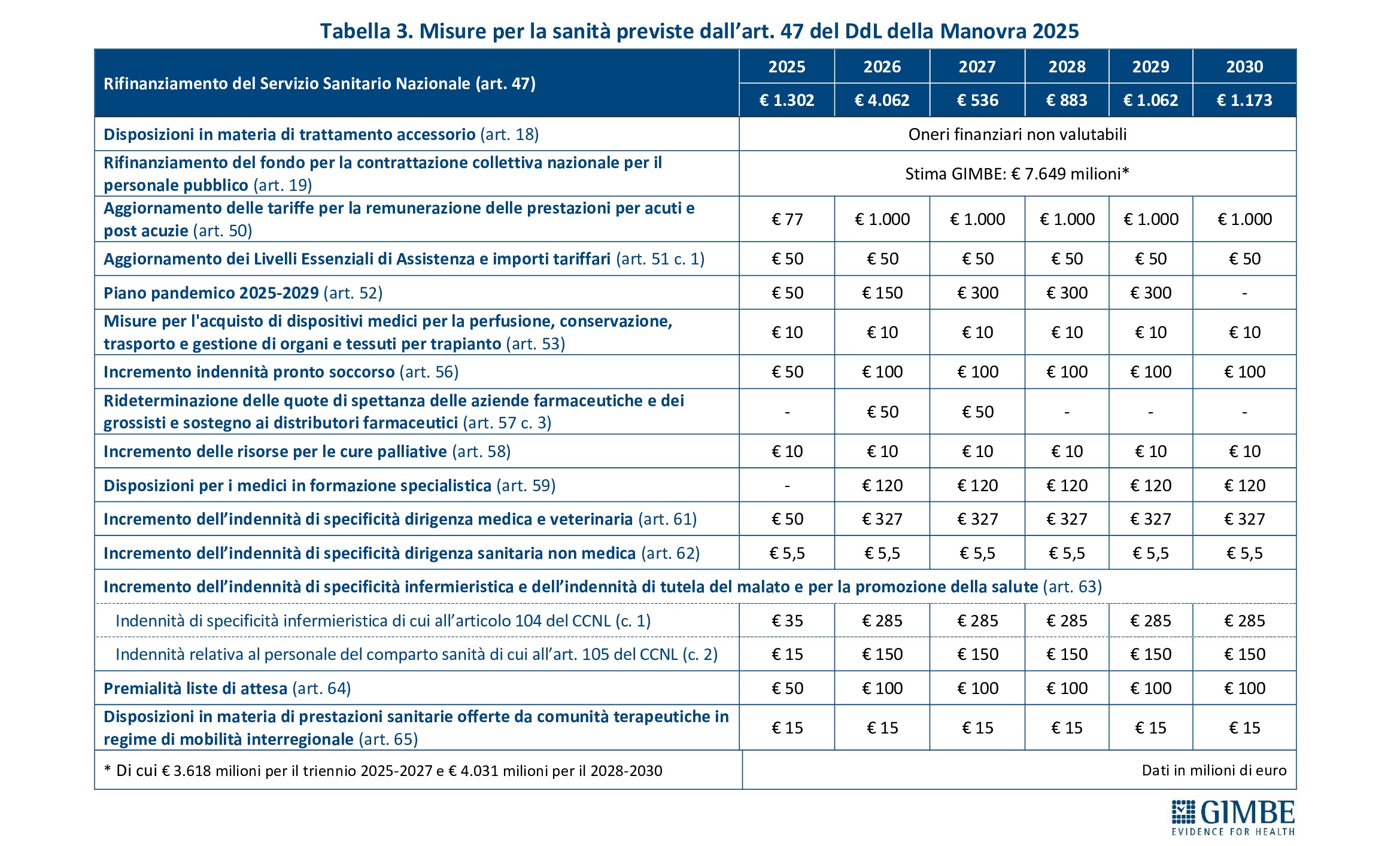
MISURE PREVISTE. Il Presidente ha poi presentato l’analisi dettagliata delle misure previste dall’art. 47 della Manovra 2025, evidenziando un netto divario con le risorse stanziate. Nel periodo 2025-2030, il costo complessivo delle misure ammonta a € 21.365 milioni, a cui vanno aggiunti i rinnovi contrattuali del personale sanitario, non riportati dal testo della Manovra. Costi che la Fondazione GIMBE ha stimato in € 7.649 milioni: € 3.618 milioni per il triennio 2025-2027 e € 4.031 milioni per il 2028-2030. «Calcolatrice alla mano – ha chiosato Cartabellotta – le misure previste dalla Manovra per il periodo 2025-2030 hanno un impatto complessivo di oltre € 29 miliardi, mentre le risorse stanziate ammontano a circa € 10,2 miliardi. Con un divario che sfiora i € 19 miliardi e un SSN già in grave affanno, è ovvio che anche le Regioni più virtuose faticheranno a implementare le misure disposte dalla Manovra e dovranno tagliare i servizi e/o aumentare le imposte regionali». (tabella 2: gap tra misure previste e risorse stanziate 2025-2030; tabella 3: dettaglio misure previste art. 47)
MISURE NON PREVISTE «Dalla Manovra 2025 – ha rilevato Cartabellotta – restano escluse priorità cruciali per la tenuta del SSN. Innanzitutto, il piano straordinario di assunzione medici e infermieri, l’abolizione del tetto di spesa per il personale e risorse adeguate per restituire attrattività al SSN, visto che le indennità di specificità sono solo briciole. Mancano inoltre risorse per ridurre/abolire il payback sui dispositivi medici e per gestire il continuo sforamento del tetto di spesa della farmaceutica diretta, che pesa sempre di più sull’industria del farmaco». Infine, anche i “nuovi” LEA per le prestazioni specialistiche e protesiche, attesi da ben 8 anni, rischiano di slittare oltre il 1° gennaio 2025, per esiguità delle risorse stanziate.
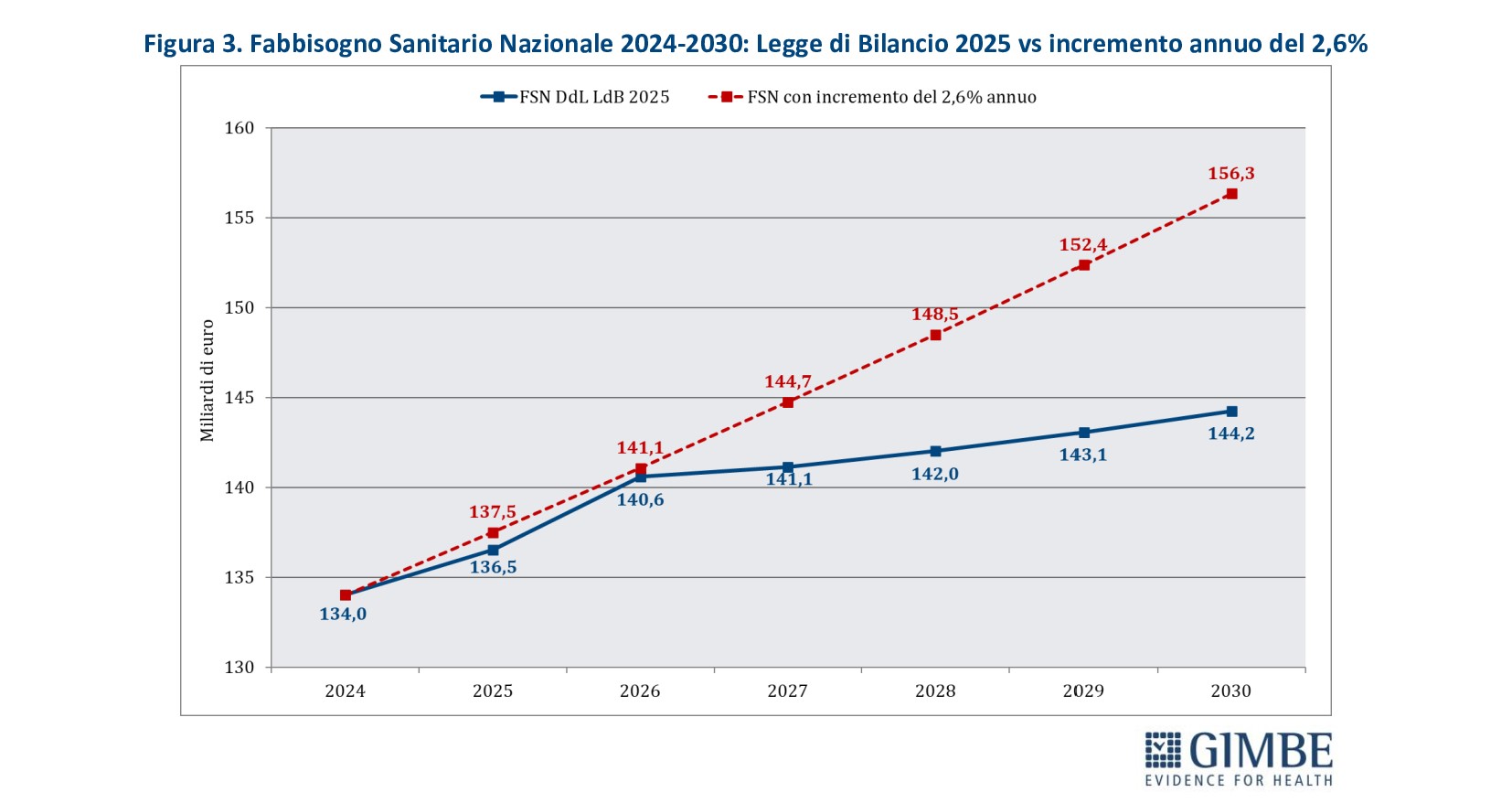
IL RIFINANZIAMENTO DEL SSN. Secondo il report OCSE sulla sostenibilità fiscale dei servizi sanitari, pubblicato nel gennaio 2024, la spesa sanitaria crescerà “fisiologicamente” in media del 2,6% annuo fino al 2040, spinta dal costo crescente di farmaci e tecnologie sanitarie, invecchiamento della popolazione e inflazione. «Purtroppo – ha spiegato Cartabellotta – gli incrementi previsti dalla Manovra 2025, ben al di sotto di questa soglia, non saranno sufficienti a mantenere il passo, lasciando il nostro SSN sempre più indietro». Con il finanziamento assegnato dalla Legge di Bilancio 2025, infatti, dal 2026 ci allontaneremo dal tasso di crescita del 2,6% annuo, accumulando un gap di circa € 12 miliardi nel 2030 (figura 3).
PROPOSTE PER IL RIFINANZIAMENTO DEL SSN. «Se il nostro Paese intende davvero rilanciare il SSN – ha continuato il Presidente – è indispensabile avviare un rifinanziamento progressivo accompagnato da coraggiose riforme di sistema. Perché aggiungere fondi senza riforme riduce il valore della spesa sanitaria, mentre fare riforme “senza maggiori oneri per la finanza pubblica” crea solo “scatole vuote”, come il DL anziani, il DL liste di attesa e il DdL sulle prestazioni sanitarie. Nonostante la stagnante crescita economica, gli enormi interessi sul debito pubblico e l’entità dell’evasione fiscale, con un approccio scientifico e la giusta volontà politica è possibile pianificare un incremento percentuale annuo del FSN, al di sotto del quale non scendere, a prescindere dagli avvicendamenti dei Governi».
Seguendo le opzioni politiche suggerite dal report OCSE del gennaio 2024, la Fondazione GIMBE ha presentato in audizione proposte concrete per rifinanziare il SSN. Nell’impossibilità di aumentare la spesa pubblica totale visto l’inverosimile balzo del PIL nel breve-medio termine e i vincoli EU sul debito, occorre puntare sulla combinazione delle altre strategie proposte dall’OCSE. Innanzitutto, aumentare le risorse per la sanità, riallocandole da altri capitoli di spesa pubblica e/o introducendo tasse di scopo, in particolare su prodotti che danneggiano la salute (sin taxes): sigarette, alcool, gioco d’azzardo, bevande e prodotti zuccherati, e/o tassando i redditi milionari e/o gli extra-profitti di multinazionali. In secondo luogo, rivalutare i confini tra spesa pubblica e spesa privata: previo aggiornamento efficace dei Livelli Essenziali di Assistenza (le prestazioni che il SSN è tenuto a fornire a tutte le persone, gratuitamente o dietro pagamento di ticket), occorre attuare una “sana riforma” della sanità integrativa che permetta di coprire i bisogni di salute aumentando la spesa intermediata e riducendo quella pagata di tasca dai cittadini (out-of-pocket); rivedere le compartecipazioni alla spesa sanitaria; incentivare, previa definizione di una governance nazionale, le partnership pubblico-privato. Infine, attuare un Piano Nazionale di disinvestimento da sprechi e inefficienze per aumentare il valore della spesa sanitaria.
«È ormai tempo di rimboccarsi le maniche – ha concluso Cartabellotta – abbandonando sia i proclami populisti del Governo sia le proposte irrealistiche di rifinanziamento delle forze di opposizione, evitando di fare della sanità un campo di battaglia politica. Perché senza un adeguato potenziamento del SSN con adeguate risorse e coraggiose riforme di sistema, non resterà che assistere impotenti al suo declino: vedremo dissolversi la sua funzione di tutela universale della salute, disattendendo il principio sancito dall’art. 32 della Costituzione. Di conseguenza, è indispensabile ripensare le politiche allocative del Paese per contrastare la progressiva demotivazione e fuga del personale sanitario dal SSN, le difficoltà di accesso alle innovazioni farmacologiche e tecnologiche, le diseguaglianze nell’accesso a servizi e prestazioni sanitarie, l’aumento della spesa privata e la rinuncia alle cure. Altrimenti, diremo definitivamente addio all’universalismo, all’uguaglianza e all’equità, princìpi fondanti del SSN».
Download comunicato
25 ottobre 2024
Manovra 2025: per la sanità numeri fuorvianti, risorse insufficienti per le troppe misure. Per il 2025 solo € 1,3 miliardi in più e dopo il 2026 solo briciole per il fondo sanitario. Regioni al bivio: tagliare i servizi o aumentare le tasse. Personale sanitario e cittadini lasciati senza risposte, con la sanità pubblica in grande affanno
Secondo il DdL sulla Manovra 2025, il Fondo Sanitario Nazionale (FSN) raggiungerà € 136.533 milioni nel 2025, € 140.595 milioni nel 2026 e € 141.131 milioni nel 2027 (figura 1). «Tuttavia - sottolinea Nino Cartabellotta, Presidente della Fondazione GIMBE - le risorse, destinate principalmente ai rinnovi contrattuali del personale non consentiranno di attuare il piano straordinario di assunzioni di medici e infermieri fortemente voluti dal Ministro Schillaci, né tantomeno di eliminare il tetto di spesa per il personale sanitario, contrariamente a quanto previsto dal DL Liste di attesa. Positivo l’aggiornamento delle tariffe delle prestazioni per acuti e post-acuti, ma solo a partire dal 2026, mentre le esigue risorse destinate all’aggiornamento dei LEA rischiano di ritardare ulteriormente l’esigibilità delle prestazioni di specialistica ambulatoriale e di protesica».
Di fronte alla girandola di numeri, spesso presentati ed interpretati in modo soggettivo o addirittura strumentalizzati, la Fondazione GIMBE ha condotto un’analisi indipendente sui finanziamenti destinati dalla Manovra alla sanità, al fine di fornire informazioni obiettive, trasparenti ed utili ad informare il confronto politico e il dibattito pubblico in vista della discussione parlamentare sulla Manovra.
FONDO SANITARIO NAZIONALE. Secondo la Legge di Bilancio 2025, il FSN nel 2025 crescerà di € 2.520 milioni (+1,9%), di cui € 1.302 milioni sono nuovi stanziamenti e € 1.218 milioni già assegnati dalla Manovra precedente. «Tuttavia le modalità con cui vengono presentati nell’art. 47 gli importi per gli anni successivi – spiega Cartabellotta – risultano fuorvianti: i € 5.078 milioni per il 2026, € 5.780 milioni per il 2027 e le cifre sino al 2030 indicano infatti l’incremento cumulativo del FSN e non gli stanziamenti specifici per ciascun anno». Gli aumenti effettivi previsti dalla Manovra sono: € 4.062 milioni nel 2026 (+3%), € 536 milioni nel 2027 (+0,4%), € 883 milioni nel 2028 (+0,6%), € 1.062 milioni nel 2029 (+0,7%) e € 1.173 milioni dal 2030 (+0,8%) (tabella 1). «Di conseguenza – commenta il Presidente – la Manovra, nonostante gli annunci, non prospetta alcun rilancio progressivo del FSN, lasciando il Servizio Sanitario Nazionale (SSN) con risorse insufficienti per affrontare le crescenti necessità di cittadini e professionisti». IL trend del FSN mantiene infatti l’andamento consolidato sino al 2026, per poi tornare a livelli del periodo pre-pandemia (figura 1).
Peraltro, una quota delle risorse incrementali, pari a € 883 milioni per il 2028, € 1.945 milioni per il 2029 e € 3.117 milioni a decorrere dall’anno 2030, dovrà essere accantonata per i rinnovi contrattuali relativi al periodo 2028-2030. Allo stesso modo, € 928 milioni per il 2026, € 478 milioni per il 2027 e € 528 milioni a decorrere dal 2028 sono destinati all’incremento delle risorse destinate al raggiungimento degli obiettivi sanitari di carattere prioritario e di rilevo nazionale.
MISURE PREVISTE (tabella 2). L’art. 47 sul “Rifinanziamento del Servizio Sanitario Nazionale” individua 15 articoli con le misure da finanziare. «Tuttavia, se da un lato quasi tutte le misure previste dalla Manovra sono a valere sul FSN – spiega Cartabellotta – lascia molto perplessi il fatto che gli incrementi annuali del FSN non siano sufficienti a coprire tutte le misure previste. Di conseguenza le Regioni, per riuscire a realizzare tutti gli obiettivi previsti dalla Legge di Bilancio 2025 per la sanità, dovranno operare scelte drastiche: razionalizzare la spesa, tagliare altri servizi o aumentare l’addizionale IRPEF». Ad esempio nel 2026, a fronte di un aumento del FSN di € 4.062 milioni, sono previste misure per un totale di € 2.372,5 milioni, senza considerare il trattamento accessorio (art. 18) e il rifinanziamento del fondo per la contrattazione collettiva nazionale per il personale pubblico (art. 19).
La Manovra include anche altre misure che avranno un impatto economico sulle Regioni, ma che non sono contemplate nell’art. 47: la sperimentazione della riforma sulla disabilità (art. 38), il fondo nazionale per il contrasto alle dipendenze comportamentali dei giovani (art. 40), il fondo per gli accertamenti medico-legali e tossicologico-forensi (art. 41).
Misure per il personale sanitario. Dagli articoli sulle “Disposizioni in materia di trattamento accessorio” (art. 18) e sul “Rifinanziamento del fondo per la contrattazione collettiva nazionale per il personale pubblico” (art. 19) non è possibile stimare l’impatto economico, nemmeno analizzando la relazione tecnica. «Considerando solo i rinnovi contrattuali per il personale dipendente (dirigenza e comparto) e per i medici convenzionati – rileva Cartabellotta – e prendendo a riferimento gli oltre € 2.400 milioni stanziati dalla Legge di Bilancio 2024 per il triennio 2019-2021, le risorse dovrebbero coprire il contratto 2022-2024, già scaduto, e quelli relativi ai trienni 2025-2027 e 2028-2030, per un totale di oltre € 7 miliardi entro il 2030». Vengono incrementate le indennità di specificità: per la dirigenza medica e veterinaria (art. 61) di € 50 milioni per il 2025 e € 327 milioni a decorrere dal 2026; per la dirigenza sanitaria non medica (art. 62) di € 5,5 milioni a decorrere dal 2025; l’indennità di specificità infermieristica e quella per la tutela del malato e la promozione della salute (art. 63) riceveranno € 35 milioni nel 2025 e € 285 milioni dal 2026, a cui si aggiungeranno € 15 milioni nel 2025 e € 150 milioni dal 2026 per altre figure sanitarie. «È evidente – commenta il Presidente – che tutte queste indennità, salvo briciole, saranno concretamente esigibili dal personale solo a partire dal 2026». Viene infine aumentata l’indennità di pronto soccorso (art. 56) con € 50 milioni per il 2025 e € 100 milioni dal 2026 e migliorato il trattamento economico per i medici in formazione specialistica (art. 59), in particolare per le specializzazioni meno ambite. «In termini assoluti – chiosa Cartabellotta – si tratta di un aumento da € 26.000 euro annui a € 27.135 per tutte le specialità e a € 28.785 per quelle meno ambite: cifre irrisorie per convincere i giovani medici a scegliere specialità che oggi non risultano più attrattive».
Per l’aggiornamento dei Livelli Essenziali di Assistenza e degli importi tariffari (art. 51 c. 1), i € 50 milioni annui stanziati a partire dal 2025, sono secondo Cartabellotta «assolutamente insufficienti, aumentando il rischio concreto di ulteriori ritardi nell’esigibilità delle prestazioni di specialistica ambulatoriale e di protesica, ormai al palo da 8 anni». Al contrario, una quota significativa di risorse viene destinata all’aggiornamento delle tariffe per remunerazione delle prestazioni per acuti e post acuzie (art. 50). Nello specifico, spiega il Presidente, «nel 2025 sono previsti € 77 milioni per le prestazioni post-acuzie, mentre dal 2026 si stanzieranno€ 350 milioni per le prestazioni post-acuzie e € 650 milioni per quelle per acuti, per un totale di € 1 miliardo annuo».
Relativamente alle misure per abbattere le liste di attesa, è previsto un ulteriore aumento del tetto di spesa per l’acquisto di prestazioni sanitarie da soggetti privati accreditati (art. 48), che crescerà dello 0,5% per il 2025 (€ 61,5 milioni) e dell’1% dal 2026 (€ 123 milioni). Inoltre sono introdotte premialità per le Regioni (art. 64) che rispettano i criteri sui Livelli Essenziali di Assistenza sulle liste d’attesa, con uno stanziamento di € 50 milioni nel 2025 e € 100 milioni dal 2026.
Altre disposizioni di spesa riguardano l’attuazione del Piano pandemico 2025-2029 (art. 52), che prevede € 50 milioni per il 2025, € 150 milioni per il 2026 e € 300 milioni annui dal 2027. Per le cure palliative (art. 58) è previsto un aumento di € 10 milioni annui a partire dal 2025, che si somma ai € 100 milioni del FSN. Le prestazioni sanitarie offerte da comunità terapeutiche in regime di mobilità interregionale (art. 65) riceveranno € 15 milioni annui a partire dal 2025 per sostenere le prestazioni a favore di cittadini con dipendenza da sostanze. Infine per le patologie da dipendenze (art. 66) sono previsti € 50 milioni annui dal 2025.
«Ancora una volta – conclude Cartabellotta – la Legge di Bilancio tradisce le legittime aspettative di professionisti sanitari e cittadini, oggi alle prese con un SSN in grande affanno nel rispondere ai bisogni di salute della popolazione. Soprattutto per la progressiva carenza di personale, in particolare infermieristico, che vive una stagione di demotivazione e disaffezione per la sanità pubblica senza precedenti. Dall’analisi delle risorse assegnate alla sanità emergono quattro punti estremamente critici. Innanzitutto la “cosmesi” sul FSN per il 2025, che tradisce ampiamente i proclami dell’Esecutivo: l’incremento reale è di soli € 1,3 miliardi, rispetto ai € 3,5 miliardi annunciati, rendendo impossibile soddisfare le richieste dei professionisti sanitari, che infatti hanno già annunciato uno sciopero per il 20 novembre. In secondo luogo, l’unico reale incremento di risorse è previsto solo nel 2026, quando lo Stato potrà disporre delle liquidità derivanti dalla sospensione del credito di imposta delle banche. Terzo, le risorse si disperdono in troppi rivoli, senza una chiara visione di rilancio del SSN, con un numero eccessivo di misure rispetto alle risorse assegnate, a valere sul FSN: una (non) strategia che finirà per mettere le Regioni davanti a un bivio, costrette a scegliere da quale lato “tirare” una coperta troppo corta. Infine, non si intravede alcun rilancio progressivo del finanziamento pubblico che, dopo la “fiammata” del 2026, torna a cifre da manutenzione ordinaria dell’era pre-pandemica. Nonostante la sanità pubblica sia oggi la vera emergenza del Paese, le scelte politiche rimangono inesorabilmente in linea con quelle degli ultimi 15 anni: tutti i Governi hanno definanziato il SSN e nessuno è stato in grado di elaborare un piano di rilancio del finanziamento pubblico, accompagnato da una coraggiosa stagione di riforme per ammodernare e riorganizzare la più grande opera pubblica del Paese, quel SSN istituito per tutelare la salute di tutte le persone. Un tradimento dell’art. 32 della Costituzione e dell’universalismo, dell’uguaglianza e dell’equità, princìpi fondamentali del nostro insostituibile SSN».
Download comunicato
23 ottobre 2024
Disegno di Legge sulle prestazioni sanitarie: misure a costo zero e 7 decreti attuativi rischiano di lasciare irrisolto il problema delle liste d'attesa. Senza risorse in Legge di Bilancio 2025 il DdL rimane una scatola vuota. Audizione della Fondazione GIMBE al Senato
«Il Disegno di Legge sulle prestazioni sanitarie – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – non prevede investimenti ad hoc e sarà necessario attendere il testo della manovra per capire se la norma diventerà operativa o rimarrà una scatola vuota. Si continua sulla strada di un approccio “a costo zero” che non risponde alle reali esigenze di potenziamento della sanità pubblica e rischia di compromettere l’efficacia delle azioni proposte, soprattutto in un contesto in cui il SSN soffre di un cronico sottofinanziamento». Questa la principale criticità emersa dall’analisi GIMBE del testo del DdL S. 1241 presentata ieri, insieme ad alcune proposte, in audizione presso la 10a Commissione del Senato.
CRITICITÀ RELATIVE ALL’IMPIANTO GENERALE DEL DdL
Misure previste. I tempi di attesa aumentano a causa dello squilibrio tra l’offerta e la domanda di prestazioni sanitarie, che non sempre soddisfa reali bisogni di salute. Infatti una quota di esami diagnostici e visite specialistiche è inappropriata: la loro esecuzione non apporta alcun beneficio in termini di salute e contribuisce ad “ingolfare” il sistema, lasciando indietro i pazienti più gravi. «Tuttavia le misure previste dal DdL – commenta Cartabellotta – sulla scia del DL “Liste di Attesa”, oltre a potenziare gli strumenti di governance centrale, prevedono solo di inseguire la domanda aumentando l’offerta. Una strategia perdente: come dimostrano numerosi studi, infatti, una volta esaurito nel breve periodo il cosiddetto “effetto spugna”, l’incremento dell’offerta finisce per indurre un ulteriore aumento della domanda». In tal senso, è indispensabile definire criteri di appropriatezza di esami e visite specialistiche e un piano di formazione sui professionisti e d’informazione sui pazienti, al fine di arginare la domanda inappropriata di prestazioni.
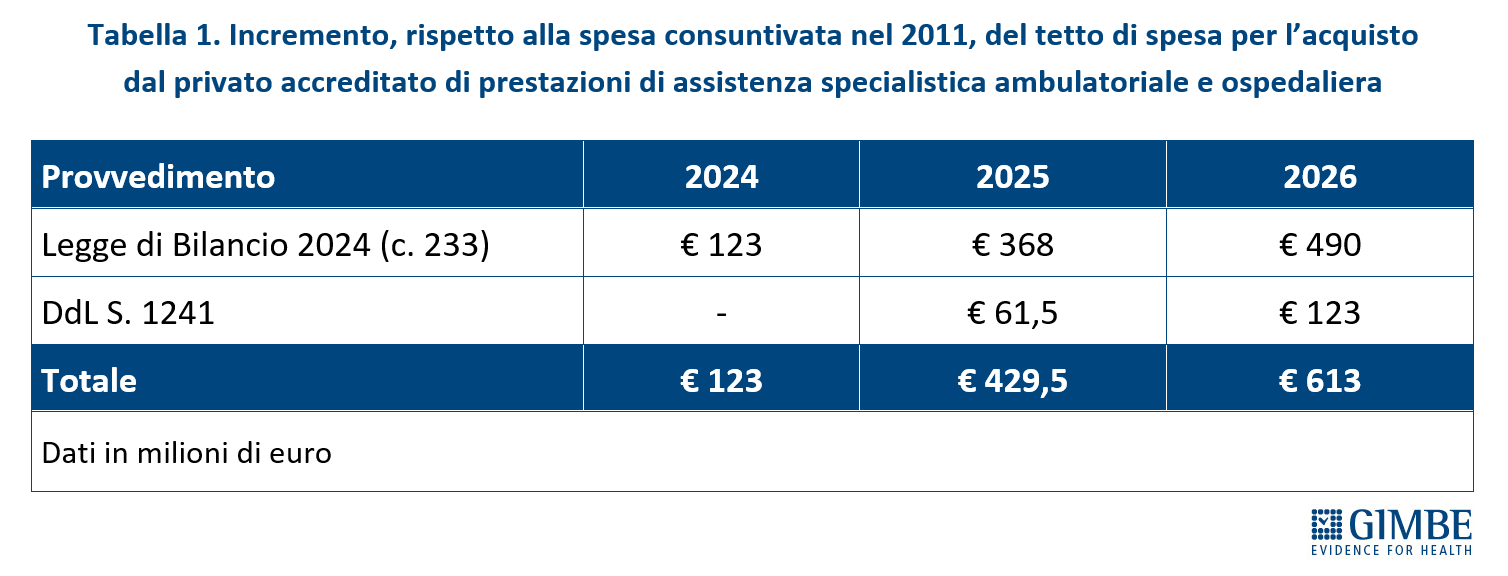
Nello specifico, ha spiegato Cartabellotta «integrando le misure del DL liste di attesa, il nuovo provvedimento pone le basi per valutare l’appropriatezza delle prestazioni (Disposizioni in materia di prescrizione ed erogazione delle prestazioni di specialistica ambulatoriale), espande gli strumenti di governance nazionale (Istituzione e funzionamento del Sistema nazionale di governo delle liste di attesa) e di feedback degli utenti (Istituzione del registro delle segnalazioni e funzionalità dell’Osservatorio nazionale sulle liste di attesa). Tuttavia per aumentare l’offerta punta sugli specialisti ambulatoriali convenzionati, sul privato accreditato e sul lavoro flessibile». In particolare, prevede di investire € 100 milioni per il 2025 e per il 2026 (ma a valere sul FSN, ovvero senza risorse aggiuntive), aumentando il numero delle ore degli specialisti ambulatoriali: la previsione è di oltre 1 milione di ore aggiuntive per arrivare ad erogare più di 3 milioni di prestazioni. Inoltre, aumenta le soglie per acquisto di prestazioni dal privato accreditato, oltre quanto già previsto dalla Legge di Bilancio 2024, mettendo sul piatto ulteriori € 184,5 milioni per i prossimi due anni (Tabella 1). Tale incremento è destinato prioritariamente alle prestazioni erogate dalle strutture (n. 54) dotate di pronto soccorso e inserite nella rete dell’emergenza-urgenza. «Un criterio – ha commentato il Presidente – che favorisce prevalentemente Lombardia (n. 24 strutture) e Lazio (n. 13 strutture), così come già accaduto con l’aumento del tetto per l’acquisto di prestazioni dal privato accreditato disposto dalla Legge di Bilancio 2024, parametrato alla spesa del 2011».
Altra misura degna di rilievo è l’indennità di risultato (≥ 30%) per direttori generali, sanitari, amministrativi, e direttori di struttura complessa delle Aziende sanitarie. «Una strategia sicuramente efficace – ha spiegato Cartabellotta – ma nell’impossibilità di “aggiustare” statisticamente il dato sull’appropriatezza delle prestazioni c’è il rischio, ben documentato in letteratura, di comportamenti opportunistici al fine di ottenere l’indennità di risultato».
Decreti attuativi e tempi di attuazione. Il DdL prevede 7 decreti attuativi e per 2 di loro non sono nemmeno stabiliti i termini di pubblicazione. «Un numero così elevato di decreti attuativi – commenta Cartabellotta – lascia molte perplessità sui tempi di attuazione delle misure. I tempi previsti per la pubblicazione dei decreti attuativi, rispetto alle loro finalità, sono troppo stretti considerati anche i ritardi già accumulati da quelli previsti dal DL 74/2024, di cui 6 sono già scaduti». Questo aumenta l’incertezza sui tempi di attuazione delle misure, perché tra valutazioni tecniche, passaggi burocratici tra Ministeri e attriti politici, dei decreti attuativi si perdono spesso le tracce, rendendo impossibile applicare le misure previste.
Aspetti finanziari. Tutte le misure previste sono senza maggiori oneri per la finanza pubblica. Delle disposizioni 8 sono senza maggiori oneri per la finanza pubblica, 2 a valere su risorse già stanziate (es. Fondo Sanitario Nazionale) e 3 a valere su misure compensative. «In attesa del testo della Legge di Bilancio 2025 – commenta Cartabellotta – il testo del DdL conferma la decisione del Governo di non investire ulteriori risorse in sanità».
Le proposte della Fondazione GIMBE. È urgente investire sul personale sanitario, sia per incrementare l’attrattività della carriera nel SSN, aumentando i salari e migliorando le condizioni di lavoro, sia in termini di valorizzazione professionale. Attualmente, il SSN sta affrontando una crisi del capitale umano senza precedenti che riguarda non solo la carenza di medici e, soprattutto, di infermieri ed altri professionisti sanitari, ma anche la loro motivazione personale, fortemente in calo dopo la pandemia. «Un’ulteriore pressione sui professionisti in servizio – afferma Cartabellotta – senza un adeguato ricambio generazionale e incentivi appropriati, rischia di far aumentare i fenomeni di fuga dal SSN, già in preoccupante crescita».
È essenziale superare la “visione prestazionistica” del SSN, per riportare al centro delle attività dell’organizzazione i bisogni di salute e la presa in carico dei pazienti, in particolare quelli cronici. Per farlo, è necessaria una governance più snella e una leale collaborazione tra Stato e Regioni, superando i numerosi attriti che spesso rallentano l’implementazione delle politiche sanitarie.
«Il disegno di legge – ha concluso Cartabellotta – integra il DL liste di attesa offrendo diversi strumenti per la governance nazionale. Tuttavia la sua attuazione appare troppo macchinosa, con tempi medio-lunghi, ostaggio di numerosi decreti attuativi e che richiedono la stretta collaborazione di Regioni e Aziende sanitarie. Il DdL 1241, di fatto, non introduce interventi efficaci per ridurre la domanda inappropriata mentre, sul fronte del potenziamento dell’offerta, ad invarianza di risorse punta esclusivamente su specialisti ambulatoriali convenzionati e privato accreditato, oltre che su contratti flessibili. Scelta imposta dalla necessità di tamponare l’emergenza in assenza di investimenti mirati, per i quali sarà necessario attendere il testo della Legge di Bilancio 2025: senza risorse dedicate saremo ancora una volta di fronte a un’occasione mancata. Perché se aumentare le risorse senza riforme rischia di alimentare sprechi e inefficienze, le riforme senza risorse rimangono inevitabilmente scatole vuote».
Download comunicato
8 ottobre 2024
7° Rapporto GIMBE Sanità pubblica emergenza del paese: grave crisi del personale, frattura Nord-Sud, boom della spesa delle famiglie (+10,3%), 4,5 milioni di persone rinunciano alle cure, crolla la spesa per la prevenzione (-18,6%). Spesa sanitaria pubblica: gap di € 52,4 miliardi con la media dei paesi UE, ma la percentuale di Pil scende al 6,2% dal 2026. Da GIMBE il Piano di Rilancio del Servizio Sanitario Nazionale e la richiesta di un patto politico e sociale
«Il Rapporto che la Fondazione GIMBE pubblica periodicamente rappresenta un prezioso spaccato di analisi sulle condizioni e i problemi della sanità in Italia. L’edizione di quest’anno, dedicata alle criticità del sistema sanitario, acquisisce un interesse particolare, ponendosi come sollecitazione all’applicazione dei principi di universalità e uguaglianza sanciti dalla Costituzione. Il Servizio Sanitario Nazionale costituisce, infatti, una risorsa preziosa ed è pilastro essenziale per la tutela del diritto alla salute, nella sua duplice accezione di fondamentale diritto dell’individuo e interesse della collettività. La sua efficienza è frutto, naturalmente, delle risorse dedicate e dei modelli organizzativi applicati, responsabilità, quest’ultima, affidata alle Regioni. Per garantire livelli sempre più elevati di qualità nella prevenzione, nella cura e nell’assistenza, è necessaria la costante adozione di misure sinergiche da parte di tutti gli attori coinvolti». Lo afferma il Presidente della Repubblica Sergio Mattarella nel messaggio inviato in occasione della presentazione - presso la Sala Capitolare del Senato della Repubblica - del 7° Rapporto sul Servizio Sanitario Nazionale (SSN).
«Dati, narrative e sondaggi di popolazione – esordisce Nino Cartabellotta, presidente della Fondazione GIMBE – dimostrano che oggi la vera emergenza del Paese è il Servizio Sanitario Nazionale». Un divario della spesa sanitaria pubblica pro capite di € 889 rispetto alla media dei paesi OCSE membri dell’Unione Europea, con un gap complessivo che sfiora i € 52,4 miliardi; la crisi motivazionale del personale che abbandona il SSN; il boom della spesa a carico delle famiglie (+10,3%); quasi 4,5 milioni di persone che nel 2023 hanno rinunciato alle cure, di cui 2,5 milioni per motivi economici; le inaccettabili diseguaglianze regionali e territoriali; la migrazione sanitaria e i disagi quotidiani sui tempi di attesa e sui pronto soccorso affollati «dimostrano – continua Cartabellotta – che la tenuta del SSN è prossima al punto di non ritorno, che i princìpi fondanti di universalismo, equità e uguaglianza sono stati ormai traditi e che si sta lentamente sgretolando il diritto costituzionale alla tutela della salute, in particolare per le fasce socio-economiche più deboli, gli anziani e i fragili, chi vive nel Mezzogiorno e nelle aree interne e disagiate».
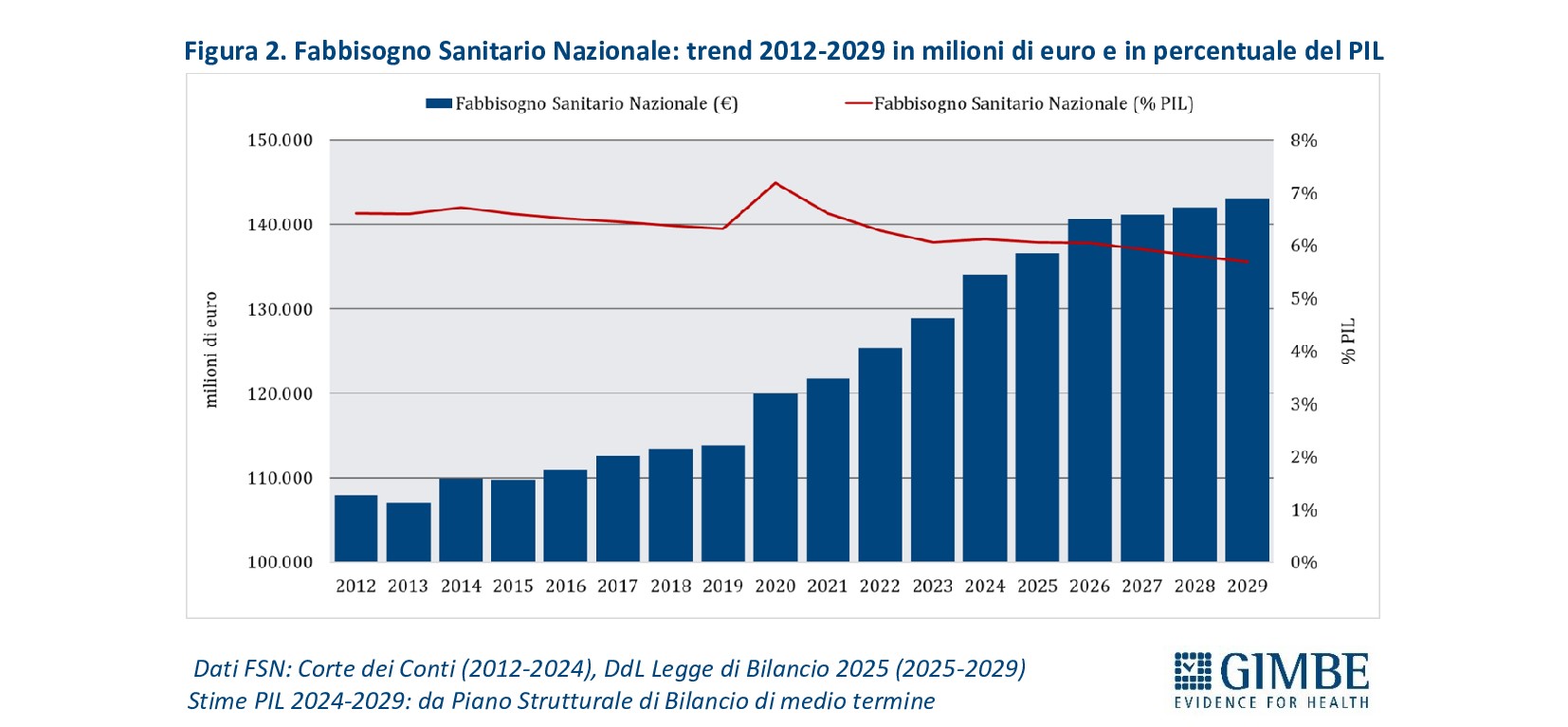
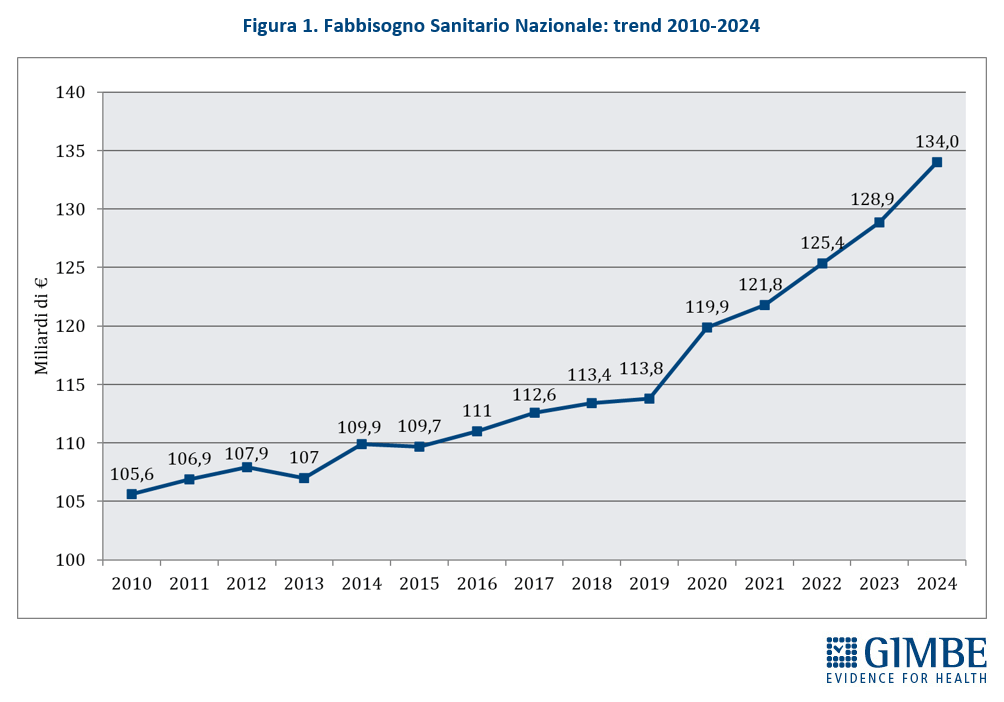
Definanziamento cronico. «La grave crisi di sostenibilità del SSN – afferma Cartabellotta – è frutto anzitutto del definanziamento attuato negli ultimi 15 anni da tutti i Governi, che hanno sempre visto nella spesa sanitaria un costo da tagliare ripetutamente e non una priorità su cui investire in maniera costante: hanno scelto di ridurre il perimetro della tutela pubblica per aumentare i sussidi individuali, con l’obiettivo di mantenere il consenso elettorale, ignorando deliberatamente che qualche decina di euro in più in busta paga non compensano certo le centinaia di euro da sborsare per un accertamento diagnostico o una visita specialistica». Il Fabbisogno Sanitario Nazionale (FSN) dal 2010 al 2024 è aumentato complessivamente di € 28,4 miliardi, in media € 2 miliardi per anno (figura 1), ma con trend molto diversi. Nel periodo pre-pandemico (2010-2019) alla sanità pubblica sono stati sottratti oltre € 37 miliardi tra “tagli” per il risanamento della finanza pubblica e minori risorse assegnate rispetto ai livelli programmati. Negli anni 2020-2022 il FSN è aumentato di ben € 11,6 miliardi, una cifra tuttavia interamente assorbita dai costi della pandemia COVID-19, che non ha permesso un rafforzamento strutturale del SSN né consentito alle Regioni di mantenere in ordine i bilanci. Per gli anni 2023-2024 il FSN è aumentato di € 8.653 milioni: tuttavia, nel 2023 € 1.400 milioni sono stati assorbiti dalla copertura dei maggiori costi energetici e dal 2024 oltre € 2.400 milioni sono destinati ai doverosi rinnovi contrattuali del personale. Le previsioni per il prossimo futuro non lasciano intravedere alcun rilancio del finanziamento pubblico per la sanità: infatti, secondo il Piano Strutturale di Bilancio deliberato lo scorso 27 settembre in Consiglio dei Ministri, il rapporto spesa sanitaria/PIL si riduce dal 6,3% nel 2024-2025 al 6,2% nel 2026-2027 (tabella 1). A fronte di una crescita media annua del PIL nominale del 2,8%, nel triennio 2025-2027 il Piano Strutturale di Bilancio stima una crescita media della spesa sanitaria del 2,3% annuo. «Questi dati – spiega Cartabellotta – confermano il continuo e progressivo definanziamento del SSN che non tiene conto dell’emergenza sanità e prosegue ostinatamente nella stessa direzione dei Governi precedenti».
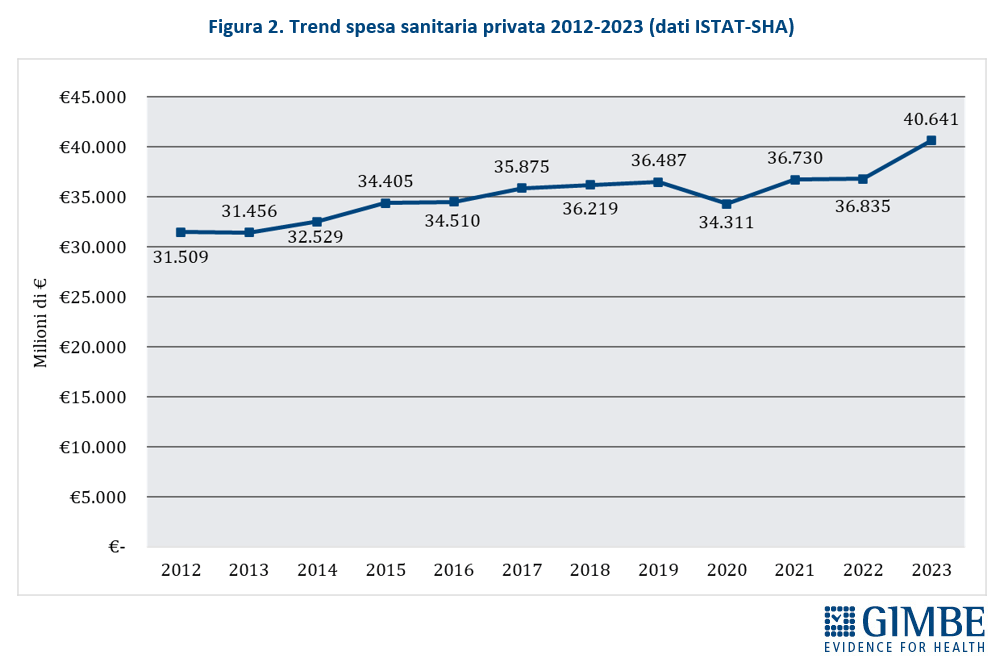
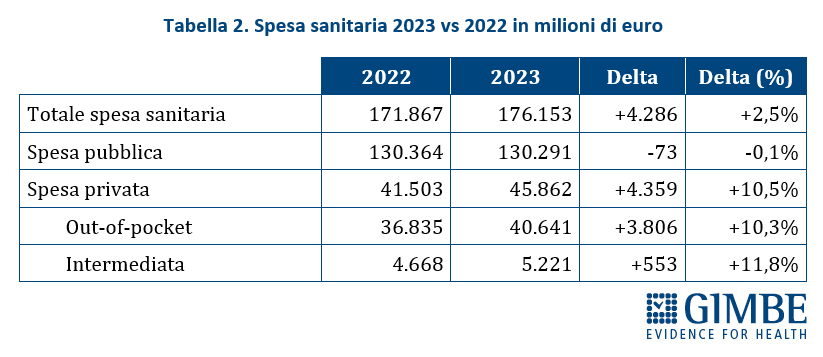
Crescita del peso sulle famiglie. Rispetto al 2022, nel 2023 i dati ISTAT (tabella 2) documentano che l’aumento della spesa sanitaria totale (+€ 4.286 milioni) è stato sostenuto esclusivamente dalle famiglie come spesa diretta (+€ 3.806 milioni) o tramite fondi sanitari e assicurazioni (+€ 553 milioni), vista la sostanziale stabilità della spesa pubblica (-€ 73 milioni). «Le persone – spiega Cartabellotta – sono costrette a pagare di tasca propria un numero crescente di prestazioni sanitarie, con pesanti ripercussioni sui bilanci familiari. Una situazione in continuo peggioramento, che rischia di lasciare l’universalismo del SSN solo sulla carta, visto che l’accesso alle prestazioni è sempre più legato alla possibilità di sostenere personalmente le spese o di disporre di un fondo sanitario o una polizza assicurativa. Che, in ogni caso, non potranno mai garantire nemmeno ai più abbienti una copertura totale come quella offerta dal SSN». La spesa out-of-pocket – ovvero quella pagata direttamente dai cittadini – che nel periodo 2021-2022 ha registrato un incremento medio annuo dell’1,6% (+€ 5.326 in 10 anni), nel 2023 si è impennata aumentando del 10,3% (+€ 3.806 milioni) in un solo anno (figura 2). «Una cifra enorme – commenta il Presidente – e largamente sottostimata, in quanto arginata da vari fenomeni: la limitazione delle spese per la salute, l’indisponibilità economica temporanea e, soprattutto, la rinuncia alle cure». Infatti, secondo l’ISTAT nel 2023 4,48 milioni di persone hanno rinunciato a visite specialistiche o esami diagnostici pur avendone bisogno, per uno o più motivi: lunghi tempi di attesa, difficoltà di accesso (struttura lontana, mancanza di trasporti, orari scomodi), problemi economici (impossibilità di pagare, costo eccessivo). E per motivi economici nel 2023 hanno rinunciato alle cure quasi 2,5 milioni di persone (4,2% della popolazione), quasi 600.000 in più dell’anno precedente.
Crolla la spesa per la prevenzione. Rispetto al 2022, nel 2023 la spesa per i “Servizi per la prevenzione delle malattie” si riduce di ben € 1.933 milioni (-18,6%). «Tenendo conto che la prevenzione – commenta Cartabellotta – è la “sorella povera” del SSN, al quale viene allocato circa il 6% del finanziamento pubblico, tale riduzione rappresenta un’ulteriore spia del sotto-finanziamento che, inevitabilmente, costringe Regioni e Aziende sanitarie a sottrarre risorse ad un settore sì fondamentale, ma considerato differibile. Ma tagliare oggi sulla prevenzione avrà un costo altissimo in termini di salute negli anni a venire, documentando la miopia di queste scelte di breve periodo».
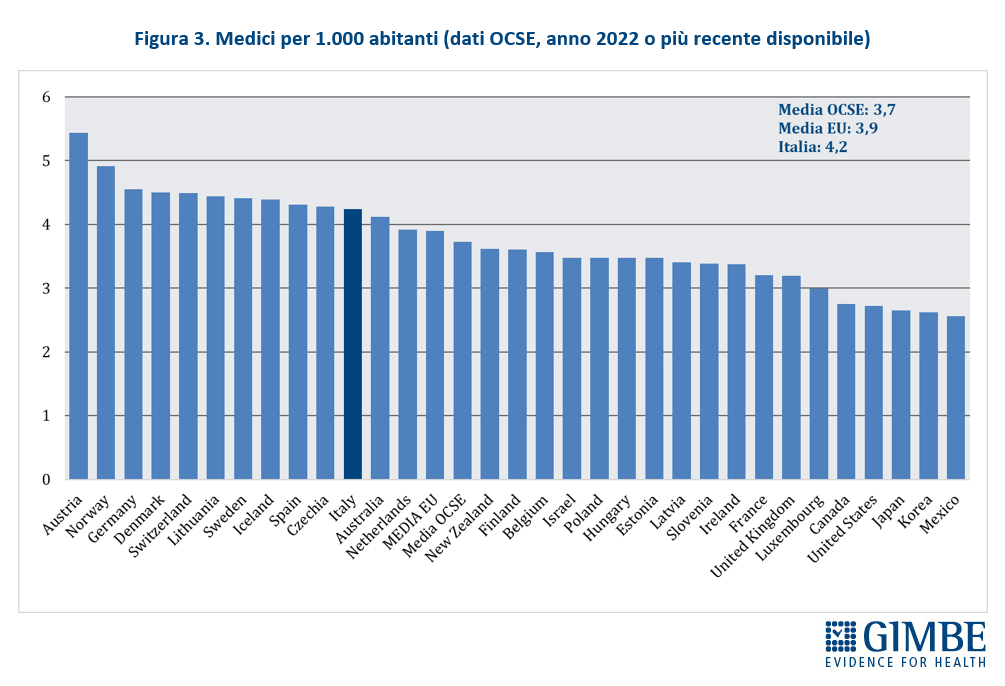
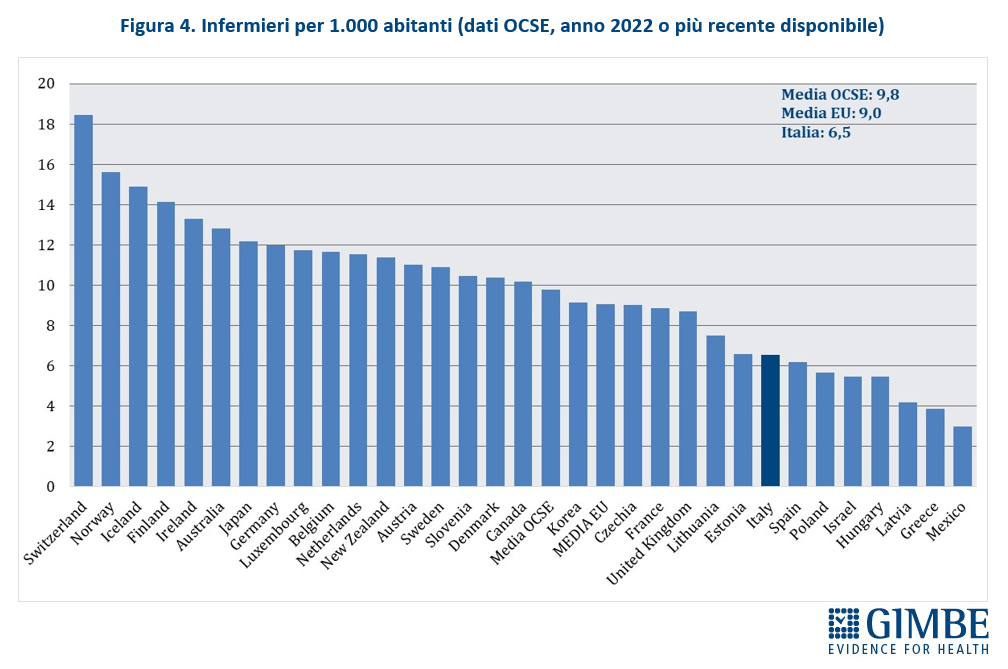
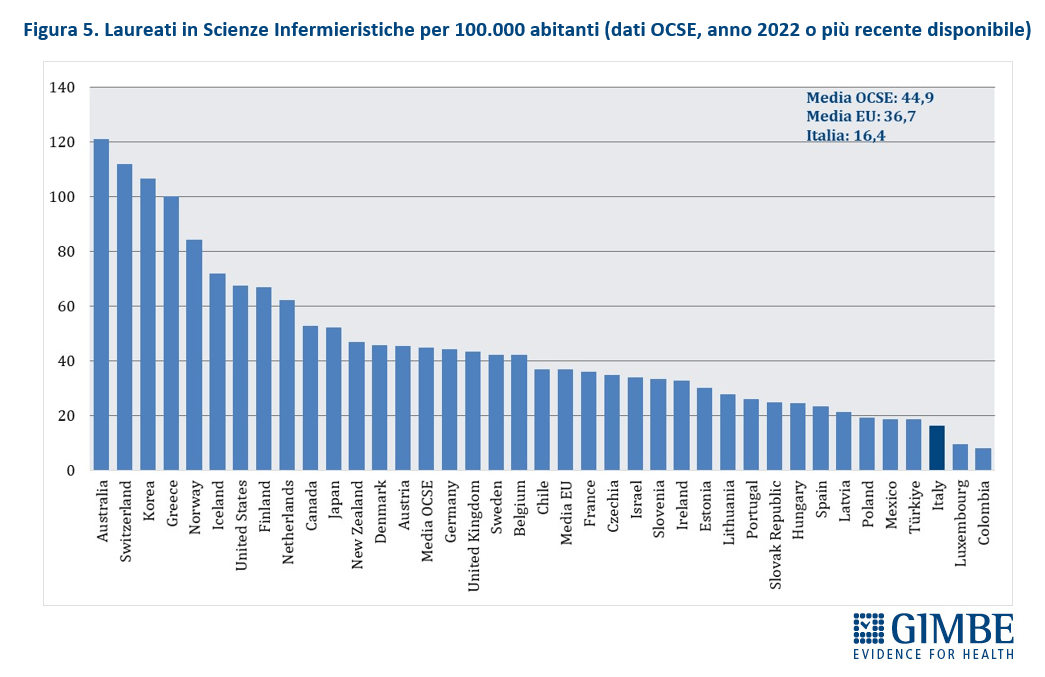
Crisi del personale sanitario. «La sanità pubblica – commenta Cartabellotta – sta sperimentando una crisi del personale sanitario senza precedenti: inizialmente dovuta al definanziamento del SSN e ad errori di programmazione, oggi, dopo la pandemia, è aggravata da una crescente frustrazione e disaffezione per il SSN. Turni massacranti, burnout, basse retribuzioni, prospettive di carriera limitate ed escalation dei casi di violenza stanno demolendo la motivazione e la passione dei professionisti, portando la situazione verso il punto del non ritorno». I dati raccolti da organizzazioni sindacali e di categoria documentano infatti il progressivo abbandono del SSN: secondo la Fondazione ONAOSI, tra il 2019 e il 2022 il SSN ha perso oltre 11.000 medici per licenziamenti o conclusione di contratti a tempo determinato e ANAAO-Assomed stima ulteriori 2.564 abbandoni nel primo semestre 2023. L’Italia dispone complessivamente di 4,2 medici ogni 1.000 abitanti (figura 3), un dato superiore alla media OCSE (3,7), ma sta sperimentando il progressivo abbandono del SSN e carenze selettive: oltre ai medici di famiglia, alcune specialità mediche fondamentali non sono più attrattive per i giovani medici, che disertano le specializzazioni in medicina d’emergenza-urgenza, medicina nucleare, medicina e cure palliative, patologia clinica e biochimica clinica, microbiologia, e radioterapia. «Ma la vera crisi – continua il Presidente – riguarda il personale infermieristico: nonostante i crescenti bisogni, anche per la riforma dell’assistenza territoriale, il numero di infermieri è largamente insufficiente e, soprattutto, le iscrizioni al Corso di Laurea sono in continuo calo, con sempre meno laureati». Con 6,5 infermieri ogni 1.000 abitanti (figura 4), l’Italia è ben al di sotto della media OCSE (9,8), collocandosi tra i paesi europei con il più basso rapporto infermieri/medici (1,5 a fronte di una media europea di 2,4). Inoltre, nel 2022 i laureati in Scienze Infermieristiche sono stati appena 16,4 per 100.000 abitanti (figura 5), rispetto ad una media OCSE di 44,9, lasciando l’Italia in coda alla classifica prima solo del Lussemburgo e della Colombia. Per l’Anno Accademico 2024-2025 sono state presentate 21.250 domande per il Corso di Laurea in Scienze Infermieristiche a fronte di 20.435 posti, un dato che dimostra la mancata attrattività di questa professione.
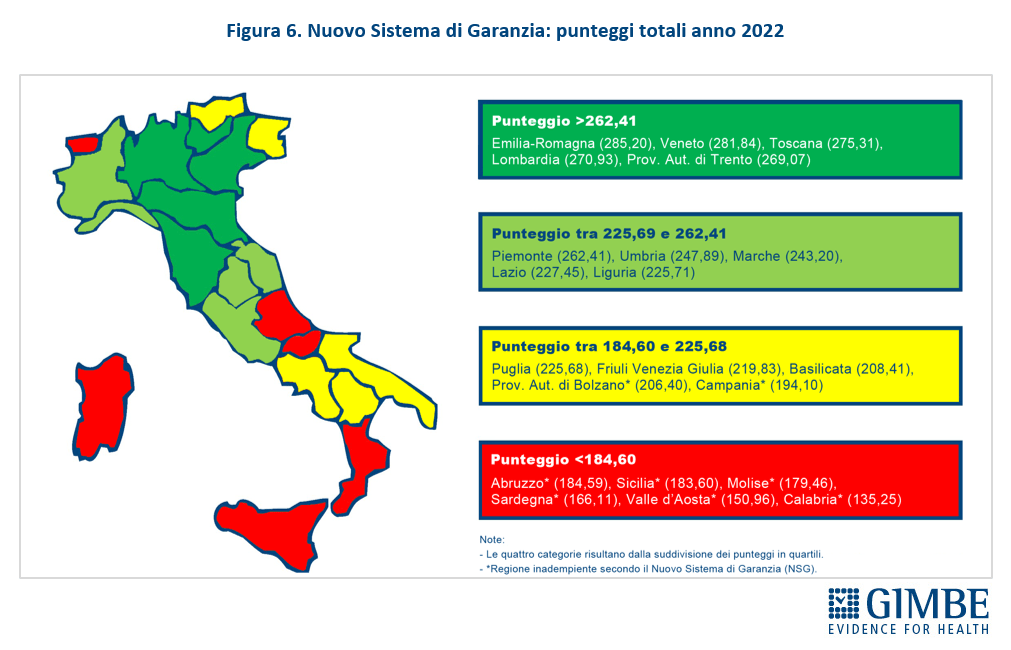
Livelli Essenziali di Assistenza e divario Nord-Sud. Rispetto ai Livelli Essenziali di Assistenza (LEA) – le prestazioni e i servizi che il SSN è tenuto a fornire a tutti i cittadini gratuitamente o dietro il pagamento di un ticket – nel 2022 solo 13 Regioni rispettano gli standard essenziali di cura, con un ulteriore aumento del divario Nord-Sud (figura 6): Puglia e Basilicata sono le uniche Regioni promosse al Sud, ma comunque in posizioni di coda. «Siamo di fronte – commenta Cartabellotta – ad una vera e propria frattura strutturale Nord-Sud nell’esigibilità del diritto alla tutela della salute. A questo quadro si aggiunge la legge sull’autonomia differenziata, che affonderà definitivamente la sanità del Mezzogiorno, assestando il colpo di grazia al SSN e innescando un disastro sanitario, economico e sociale senza precedenti che avrà conseguenze devastanti per milioni di persone».
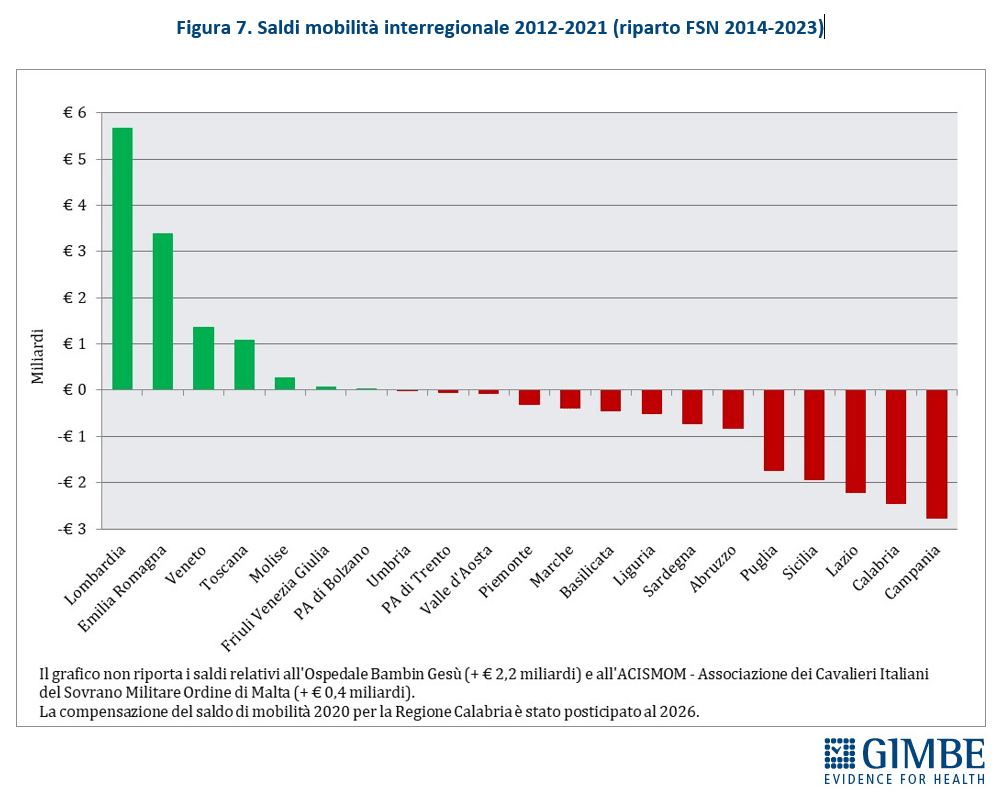
Mobilità sanitaria e conseguenze economiche. Anche la mobilità sanitaria evidenzia la forte capacità attrattiva delle Regioni del Nord, con i residenti delle Regioni del Centro-Sud spesso costretti a spostarsi in cerca di cure migliori. In particolare nel decennio 2012-2021 le Regioni del Mezzogiorno hanno accumulato un saldo negativo pari a € 10,96 miliardi (figura 7). «L'aumento della migrazione sanitaria ha effetti economici devastanti non solo sulle famiglie – aggiunge Cartabellotta – ma anche sui bilanci delle Regioni del Mezzogiorno, che risultano ulteriormente impoverite».
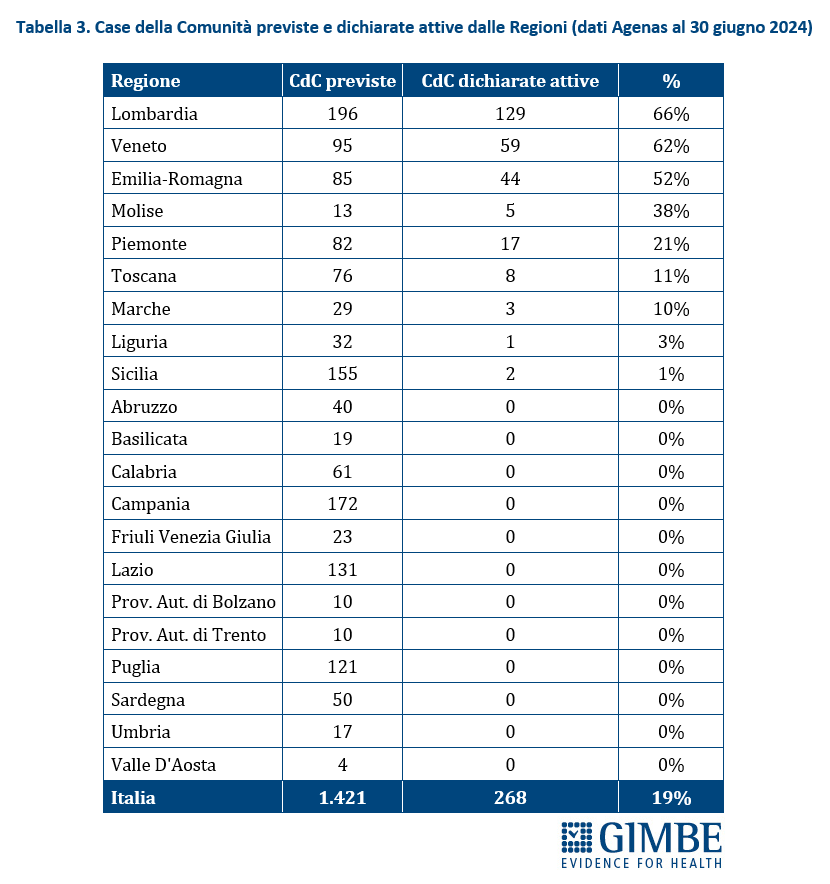
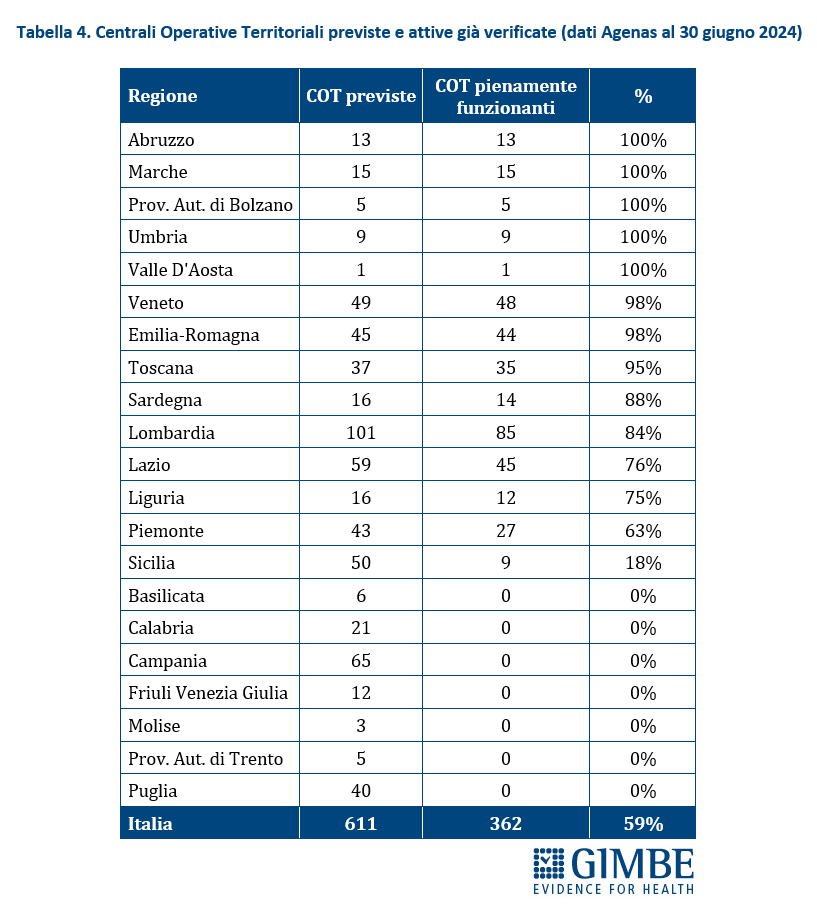
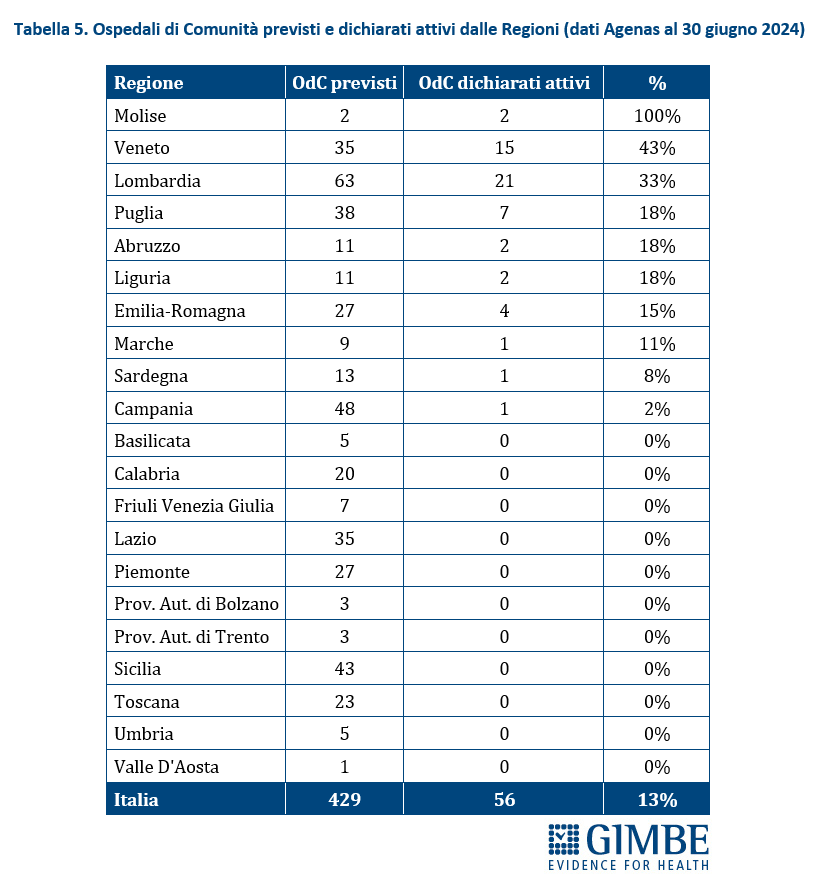
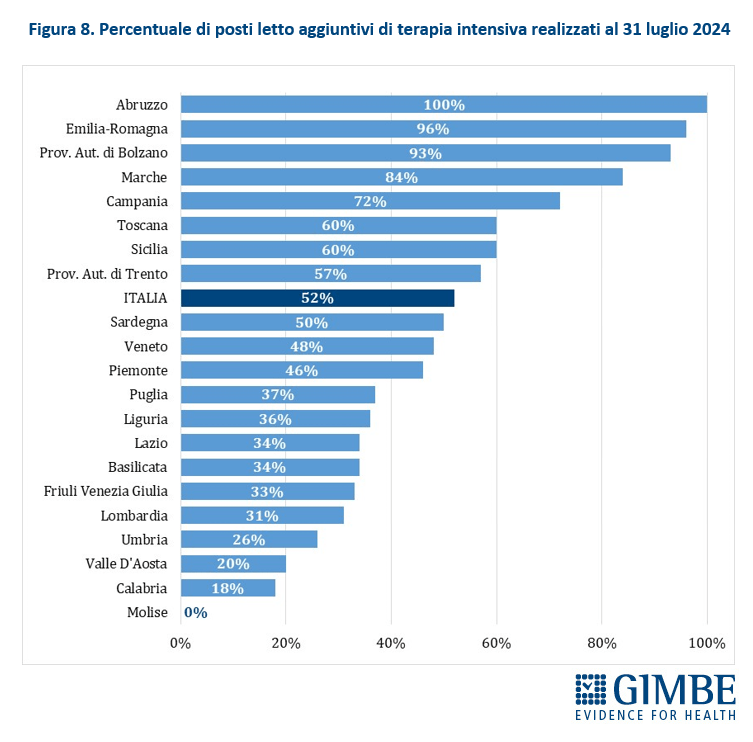
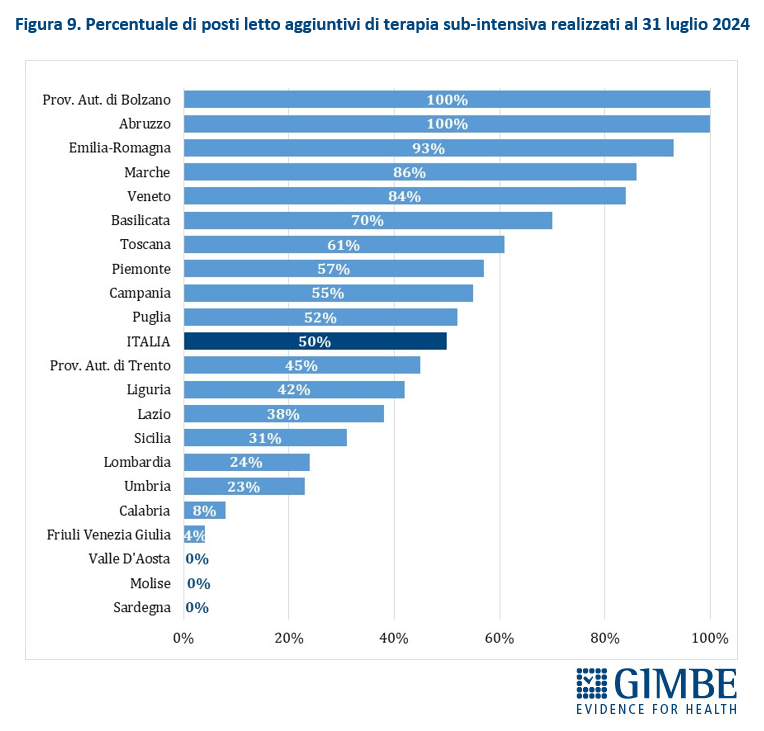
Stato di avanzamento del PNRR. Al 30 giugno 2024 sono stati raggiunti i target europei che condizionano il pagamento delle rate all’Italia. «Tuttavia, effettuata la “messa a terra” dei progetti – spiega il Presidente – la loro attuazione già risente delle diseguaglianze regionali, in particolare tra Nord e Sud del Paese». I risultati preliminari del 4° Monitoraggio Agenas sul DM 77/2022 documentano che, al 30 giugno 2024 sono stati dichiarati attivi dalle Regioni il 19% delle Case di Comunità (268 su 1.421) (tabella 3), il 59% delle Centrali Operative Territoriali (362 su 611) (tabella 4) e il 13% degli Ospedali di Comunità (56 su 429) (tabella 5), con ritardi particolarmente marcati nel Mezzogiorno. Il target intermedio sulla percentuale di over 65 in assistenza domiciliare è stato raggiunto a livello nazionale e in tutte le Regioni tranne che in tre Regioni del Sud. Al 31 luglio 2024 sono stati realizzati il 52% dei posti letto di terapia intensiva (figura 8) e il 50% di quelli di terapia sub-intensiva (figura 9), con nette differenze regionali. «La Missione Salute del PNRR – chiosa Cartabellotta - è una grande opportunità, che rischia di essere vanificata se non integrata in un piano di rafforzamento complessivo della sanità pubblica: non può e non deve diventare una costosa “stampella” per sorreggere un SSN claudicante. Peraltro, la legge sull’autonomia differenziata va “in direzione ostinata e contraria” agli obiettivi dell’intero PNRR che prevedono di ridurre le diseguaglianze regionali e territoriali. Così facendo, non solo si tradiscono le finalità del PNRR, ma si indebitano le future generazioni per aggravare ulteriormente le disparità nell’accesso alle cure tra Nord e Sud».
«Perdere il SSN – conclude Cartabellotta – non significa solo compromettere la salute delle persone, ma soprattutto mortificarne la dignità e ridurre le loro capacità di realizzare ambizioni e obiettivi. È per questo che la Fondazione GIMBE ha aggiornato il Piano di Rilancio del SSN: un programma chiaro in 13 punti che prescrive la terapia necessaria a salvare il nostro SSN “malato”. Un piano che ha come bussola l’articolo 32 della Costituzione e il rispetto dei princìpi fondanti del SSN e mette nero su bianco le azioni indispensabili per potenziarlo con risorse adeguate, riforme coraggiose e una radicale e moderna riorganizzazione. Per attuare questo piano, la Fondazione GIMBE invoca un nuovo patto politico e sociale, che superi divisioni ideologiche e avvicendamenti dei Governi, riconoscendo nel SSN un pilastro della nostra democrazia, uno strumento di coesione sociale e un motore per lo sviluppo economico dell’Italia. Un patto che chiede ai cittadini di diventare utenti informati e responsabili, consapevoli del valore del SSN, e a tutti gli attori della sanità di rinunciare ai privilegi acquisiti per salvaguardare il bene comune».
Versione integrale del 7° Rapporto GIMBE: www.salviamo-ssn.it/7-rapporto
Messaggio del Presidente della Repubblica Sergio Mattarella: www.salviamo-ssn.it/Messaggio_Presidente_Mattarella
Piano di Rilancio del SSN: www.salviamo-ssn.it/salviamo-ssn/piano-di-rilancio
Download comunicato
19 settembre 2024
Tempi di attesa per le prestazioni ambulatoriali: Regioni ben lontane dalla trasparenza. Analisi GIMBE: solo 6 al top, al Sud si distingue la Puglia. Servono dati più chiari per migliorare il rapporto tra cittadini e Servizio Sanitario Nazionale
Sono notevoli le differenze tra le Regioni nella rendicontazione dei tempi di attesa sulle prestazioni ambulatoriali del Servizio Sanitario Nazionale (SSN). Soltanto 6 Regioni svettano per la trasparenza e completezza delle informazioni sui tempi di attesa per le prestazioni sanitarie e il Sud si rivela in difficoltà: la Puglia è l’unica Regione “promossa” nel Mezzogiorno. È il risultato di un’analisi della Fondazione GIMBE, presentata oggi a Bari in occasione del Forum Mediterraneo Sanità, su completezza e trasparenza delle informazioni presenti nei siti web di Regioni e Province autonome e sulla semplicità e accessibilità delle modalità di prenotazioni nei siti CUP regionali.
«I tempi di attesa – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – sono oggi il sintomo più grave ed evidente della crisi organizzativa e professionale del SSN. Questo crea pesanti disagi per i pazienti, peggiora gli esiti di salute e fa lievitare la spesa privata, che impoverisce le famiglie e può portare anche a rinunciare alle cure. Ma, paradossalmente, a fronte della rilevanza del problema, non esiste una rendicontazione pubblica completa e trasparente sui tempi di attesa».
Il recente DL Liste di attesa ha previsto l’istituzione, presso l’Agenzia Nazionale per i Servizi Sanitari Regionali (Agenas), della Piattaforma Nazionale per le Liste d’Attesa per monitorare in modo rigoroso, analitico e uniforme i tempi di attesa per le prestazioni sanitarie in tutte le Regioni italiane. «La piattaforma – spiega Cartabellotta – rappresenta l’unica vera novità del decreto, ma la sua realizzazione dipende strettamente dall’eterogeneità e dalla trasparenza delle piattaforme regionali sulle liste di attesa e, ancor prima, dalla pubblicazione di linee guida nazionali che devono ancora essere definite da un decreto attuativo».
Il Piano Nazionale di Gestione delle Liste di Attesa (PNGLA) 2019-2021 aveva già previsto che i siti web regionali e aziendali pubblicassero informazioni sui tempi di attesa. Tuttavia, solo il 25 gennaio 2024 è stato siglato l’accordo Stato-Regioni sulle linee di indirizzo “Requisiti e monitoraggio delle sezioni dedicate ai tempi e alle liste di attesa sui siti web di Regioni, Province Autonome e Aziende Sanitarie” che stabilisce le modalità per rendere queste informazioni accessibili ai cittadini.
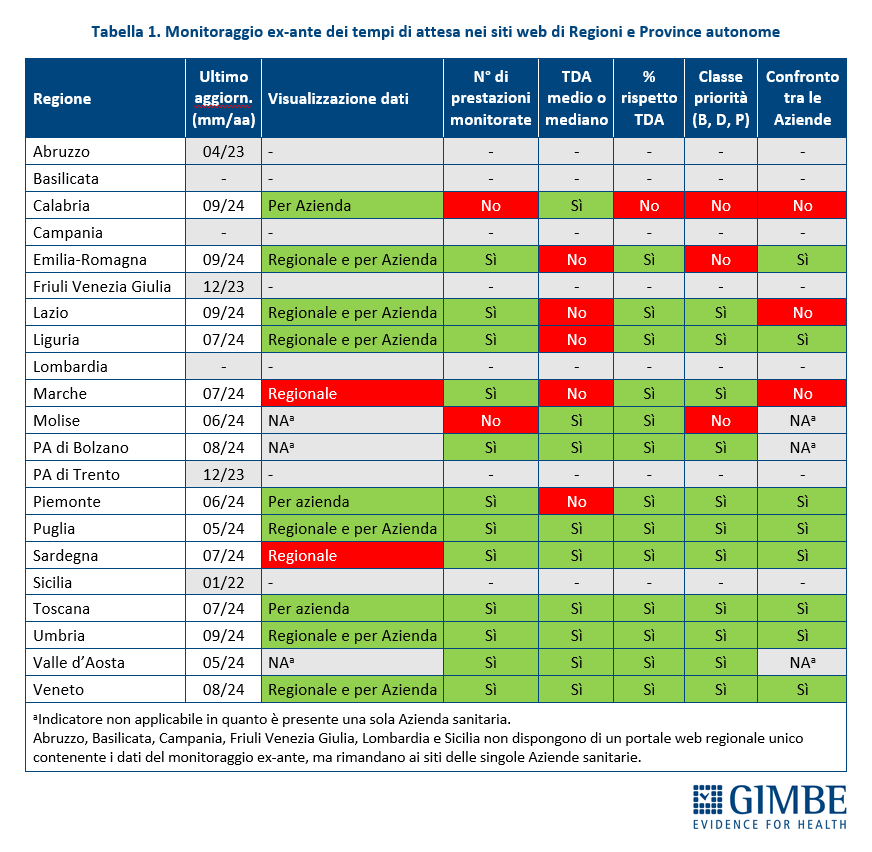
«In attesa del monitoraggio ufficiale del Ministero della Salute – continua il Presidente – la Fondazione GIMBE ha scattato una prima istantanea sulla completezza e trasparenza dei dati pubblicati da Regioni e Province autonome relativi al monitoraggio ex-ante dei tempi di attesa, che rileva in un determinato periodo la differenza in giorni tra data di prenotazione e data assegnata per l’erogazione della prestazione. L’obiettivo dell’analisi non è quello di creare una “classifica” tra le Regioni, bensì di identificare le aree di miglioramento dei loro portali web con l’obiettivo di renderli davvero trasparenti e fruibili per i cittadini». È stata inoltre effettuata una mappatura dei portali regionali di prenotazione delle prestazioni, confrontando le opzioni di accesso fornite ai cittadini.
METODI. A partire dai requisiti elaborati dal Ministero della Salute sul monitoraggio ex-ante delle prestazioni, è stato definito un set standardizzato di indicatori e ne è stata verificata la disponibilità sui siti web di Regioni e Province autonome. I portali regionali unici sui tempi di attesa sono stati individuati navigando i siti delle Regioni e Province autonome e, in caso di mancato reperimento, è stata effettuata una verifica tramite motori di ricerca online. I portali CUP di prenotazione delle Regioni e Province autonome sono stati individuati tramite i motori di ricerca online e sono state analizzate le modalità di accesso per i cittadini riportando quelle che richiedono il minor numero di passaggi o autenticazioni. Tutte le valutazioni sono state effettuate da due osservatori indipendenti, risolvendo eventuali discordanze tramite consenso.
RISULTATI: Monitoraggio ex-ante. «La disponibilità di informazioni aggiornate e dettagliate sul monitoraggio ex-ante in un portale regionale unico – spiega Cartabellotta – è un elemento essenziale di trasparenza per cittadini e ricercatori». Diverse sono le dimensioni analizzate: modalità di visualizzazione dei dati (aggregati a livello regionale e/o per singola Azienda sanitaria), numero di prestazioni monitorate, tempo di attesa medio, percentuale di rispetto dei tempi previsti per ciascuna classe di priorità (Breve, Differibile, Programmata), possibilità di confrontare le performance tra Aziende sanitarie.
«La nostra analisi – continua il Presidente – restituisce un quadro molto eterogeneo dei dati pubblicati online. In particolare, solo 6 Regioni rispettano tutte le dimensioni oggetto di valutazione: Provincia autonoma di Bolzano, Puglia, Toscana, Umbria, Valle d'Aosta e Veneto». In dettaglio, sono state escluse dall’analisi 7 Regioni:
- Basilicata, Campania e Lombardia perché non dispongono di un portale unico con i dati del monitoraggio ex-ante, ma rimandano ai siti delle singole Aziende sanitarie;
- Abruzzo, Friuli Venezia Giulia, Provincia autonoma di Trento e Sicilia in quanto, pur avendo un portale regionale unico, per il monitoraggio ex-ante riportano solo il dato storico (antecedente al 31 dicembre 2023).
Per le 13 Regioni e la Provincia Autonoma di Bolzano che dispongono del portale unico è stata verificata la disponibilità dei seguenti indicatori (tabella 1):
- Visualizzazione dati (totale regionale e/o per singole Aziende sanitarie):
- Emilia-Romagna, Lazio, Liguria, Puglia, Umbria e Veneto riportano sia i dati aggregati a livello regionale che i valori per le singole Aziende sanitarie;
- Calabria, Piemonte e Toscana riportano i dati solo per le singole Aziende sanitarie senza i valori aggregati regionali;
- Marche e Sardegna riportano i dati solo come aggregati regionali senza riportare quelli delle singole Aziende sanitarie;
- Provincia Autonoma di Bolzano, Molise e Valle d’Aosta: non è applicabile il criterio di valutazione in quanto è presente una sola Azienda sanitaria.
La presenza della visualizzazione dati per singola Azienda sanitaria (con presenza o meno anche del dato aggregato a livello regionale) è stata valutata positivamente, mentre la disponibilità del solo dato aggregato regionale è stata giudicata insufficiente perchè non consente di conoscere i tempi di attesa per le singole Aziende sanitarie.
- Numero di prestazioni monitorate: tutte le Regioni, eccetto Calabria e Molise, riportano il numero di prestazioni monitorate sulle quali è stato calcolato il tempo di attesa (TDA) medio o mediano e/o la percentuale di rispetto del TDA.
- TDA medio (rapporto tra la somma dei singoli tempi di attesa e il n° di prestazioni monitorate) o mediano e percentuale di rispetto del TDA (n° di prestazioni che rispettano il TDA sul totale delle prestazioni monitorate):
- Molise, Provincia autonoma di Bolzano, Puglia, Sardegna, Toscana, Umbria, Valle d'Aosta e Veneto riportano entrambi i dati;
- Emilia-Romagna, Lazio, Liguria, Marche e Piemonte riportano solo la percentuale di rispetto del TDA, ma non il TDA medio;
- la Calabria riporta solo il TDA medio e non la percentuale di rispetto del TDA.
- Classe di priorità: Solo Calabria, Emilia-Romagna e Molise non riportano il dato suddiviso per classe di priorità (Breve, Differibile, Programmata).
- Confronto tra le Aziende sanitarie: Calabria, Lazio e Marche non offrono la possibilità di confrontare le performance tra le Aziende sanitarie; per la Provincia autonoma di Bolzano, il Molise e la Valle d’Aosta non è applicabile il criterio di valutazione in quanto è presente una sola Azienda sanitaria.
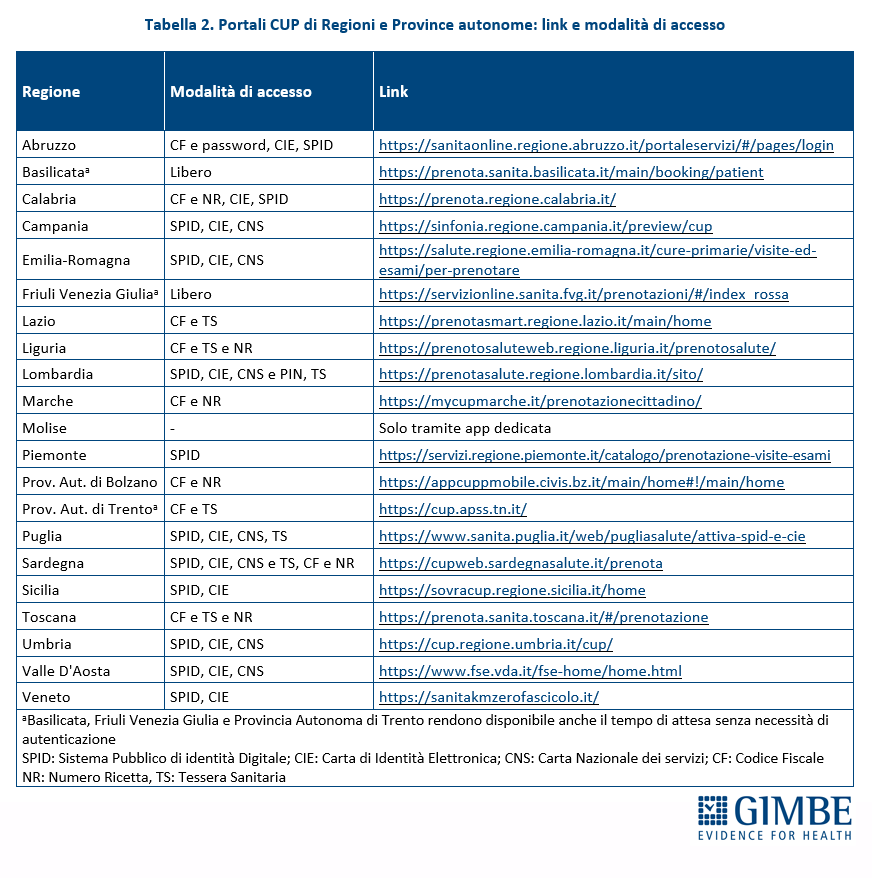
RISULTATI: Modalità di accesso alla prenotazione. Per accedere ai portali di prenotazione le Regioni utilizzano diversi sistemi di autenticazione, come SPID, carta d'identità elettronica o tessera sanitaria e codice fiscale. Tuttavia, alcune Regioni, come il Friuli Venezia Giulia e la Basilicata, permettono di consultare i tempi di attesa senza necessità di autenticazione, semplificando ulteriormente l'accesso a questa informazione per i cittadini. La Regione Molise è l’unica a non disporre di un portale web regionale per la prenotazione, ma rende disponibile ai cittadini solo una app per smartphone. Complessivamente il quadro risulta molto variegato con opzioni differenti di accesso per cittadini e pazienti (tabella 2).
«La valutazione dei siti web delle Regioni sul monitoraggio ex-ante dei tempi di attesa – conclude Cartabellotta – evidenzia una situazione molto variegata con rilevanti margini di miglioramento. Su questo fronte, in attesa della Piattaforma Nazionale, per numerose Regioni la trasparenza è ancora un lontano miraggio: solo 6 su 21 offrono infatti tutte le informazioni oggetto di valutazione. Eppure la trasparenza è fondamentale per permettere ai cittadini di comprendere appieno la gestione della sanità nella propria Regione: dati chiari sui tempi di attesa, classi di priorità e confronti tra Aziende sanitarie sono elementi essenziali per facilitare scelte consapevoli e rafforzare la fiducia nei servizi offerti. I cittadini hanno il diritto di conoscere le prestazioni monitorate, i tempi medi di attesa e se la propria Regione rispetta gli standard stabiliti. Inoltre è fondamentale che le modalità di prenotazione siano semplici e accessibili. Solo con una totale trasparenza e una maggiore accessibilità si può migliorare il rapporto tra cittadini e servizio sanitario, garantendo un accesso rapido e informato alle cure».
Download comunicato
3 settembre 2024
Spesa sanitaria pubblica 2023: Italia al 6,2% del Pil, ben al di sotto della media OCSE del 6,9%. Per spesa pro-capite siamo solo al 16° posto in Europa con un gap di € 47,6 miliardi. Ultima posizione tra i paesi del G7. Verso la manovra 2025: la sanità pubblica è un’emergenza nazionale, il governo accolga gli appelli
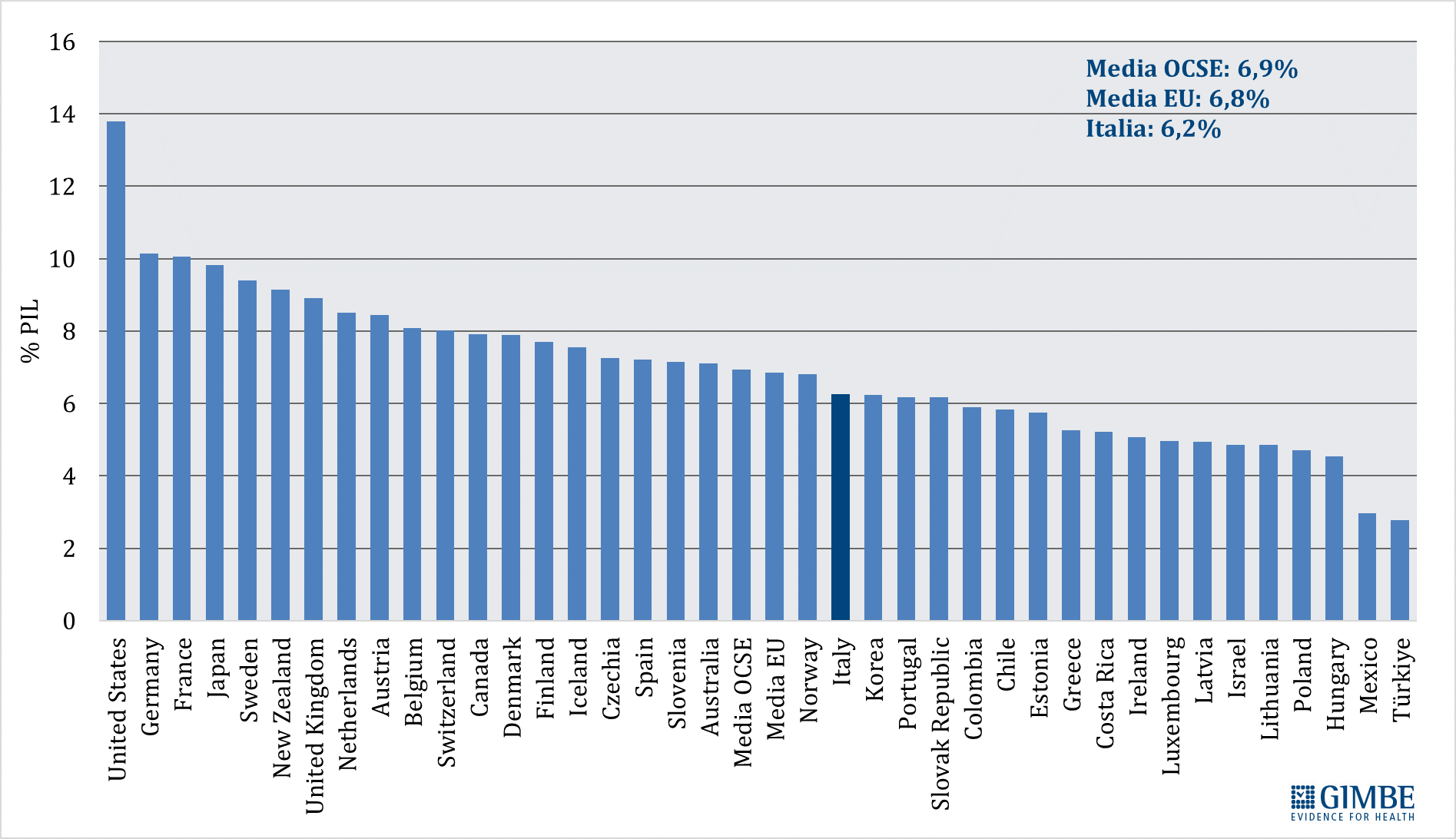
Nel 2023 l’Italia per spesa sanitaria pubblica pro-capite si colloca solo al 16° posto tra i 27 Paesi europei dell’area OCSE e in ultima posizione tra quelli del G7. La spesa sanitaria pubblica si attesta al 6,2% del PIL, percentuale inferiore sia rispetto alla media OCSE del 6,9%, sia rispetto alla media europea del 6,8%.
«Il tema del finanziamento pubblico per la sanità – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – infiamma il dibattito politico da oltre un anno, coinvolgendo aule parlamentari e consigli regionali, vista l’enorme difficoltà di tutte le Regioni a garantire i livelli essenziali di assistenza e un’offerta adeguata di servizi e prestazioni sanitarie. E, secondo indagini e sondaggi condotti sulla popolazione, la sanità è diventata per tutti una priorità assoluta perché la vita quotidiana delle persone è sempre più gravata da vari problemi: interminabili tempi di attesa per visite ed esami, affollamento dei pronto soccorso, impossibilità di trovare un medico o un pediatra di famiglia vicino casa, inaccettabili diseguaglianze regionali e locali, migrazione sanitaria, aumento della spesa privata sino all’impoverimento delle famiglie e alla rinuncia alle cure».
A fronte di un Servizio Sanitario Nazionale (SSN) sempre più in affanno nel garantire il diritto alla tutela della salute si sono moltiplicati i segnali istituzionali: la Corte dei Conti, la Corte Costituzionale e l’Ufficio Parlamentare di Bilancio rilevano continuamente il sottofinanziamento del SSN e ben 5 Regioni e successivamente anche le opposizioni hanno presentato disegni di legge per aumentare il finanziamento pubblico almeno al 7% del PIL. Anche lo stesso Ministro Schillaci ha recentemente dichiarato che il 7% del PIL è il livello minimo sul quale attestarsi per il finanziamento della sanità pubblica.
In vista della discussione sulla Legge di Bilancio 2025, la Fondazione GIMBE ha analizzato la spesa sanitaria pubblica 2023 nei paesi dell’OCSE al fine di fornire dati oggettivi per il confronto politico e il dibattito pubblico e prevenire ogni forma strumentalizzazione.
La fonte utilizzata è il dataset OECD Health Statistics, aggiornato al 23 luglio 2024, che riporta i dati 2023 per poco meno della metà dei paesi dell’area OCSE e quelli 2022 per i restanti paesi. Sono stati analizzati i dati relativi alla spesa sanitaria pubblica, sia in percentuale del PIL, che in $ pro-capite a prezzi correnti e parità di potere d’acquisto. Utile ricordare che la spesa sanitaria pubblica per ciascun paese include vari schemi di finanziamento, di cui uno di solito prevalente: fiscalità generale (es. Italia, Regno Unito), assicurazione sociale obbligatoria (es. Germania, Francia), assicurazione privata obbligatoria (es. USA, Svizzera).
Spesa sanitaria pubblica in percentuale del PIL. Nel 2023 in Italia la spesa sanitaria pubblica si attesta al 6,2% del PIL, un valore ben al di sotto sia della media OCSE del 6,9% che della media europea del 6,8%. Sono 15 i paesi europei dell’area OCSE che investono una percentuale del PIL maggiore dell’Italia, con un gap che va dai +3,9 punti percentuali della Germania (10,1% del PIL) ai +0,6 della Norvegia (6,8% del PIL) (figura 1).
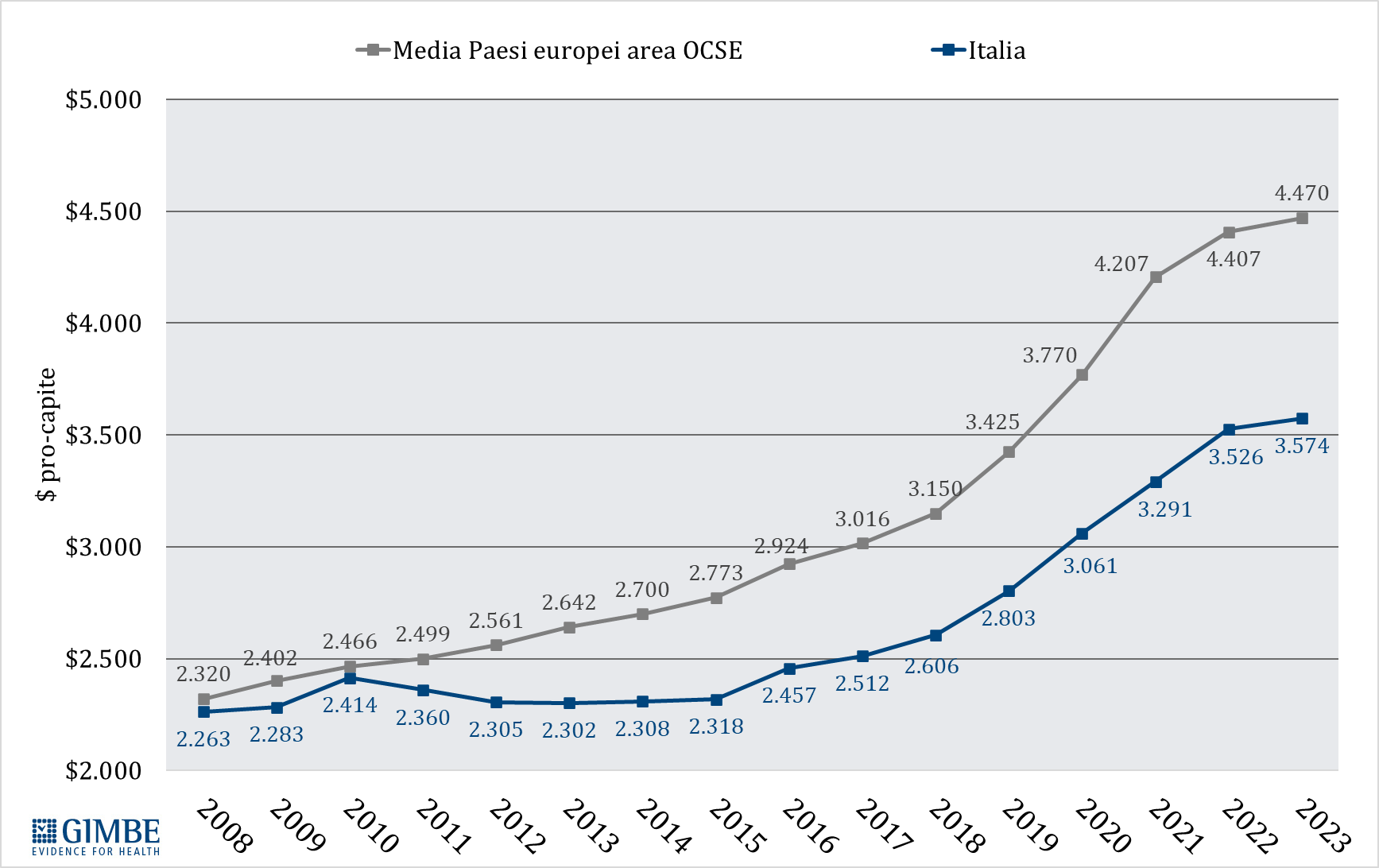
Spesa sanitaria pubblica pro-capite. In Italia nel 2023 la spesa sanitaria pubblica pro-capite è pari a $ 3.574, ben al di sotto sia della media OCSE ($ 4.174) con una differenza di $ 600, sia soprattutto della media dei paesi europei dell’area OCSE ($ 4.470) con una differenza di $ 896. In Europa ben 15 paesi investono più del nostro, con un gap che va dai +$ 410 della Repubblica Ceca ($ 3.984) ai +$ 3.825 della Norvegia ($ 7.399) (figura 2). «Di fatto in Europa – commenta il Presidente – siamo primi tra i paesi poveri, davanti solo a Spagna, Portogallo e Grecia e ai paesi dell’Est, esclusa la Repubblica Ceca». Dal 2010, per tagli e definanziamenti effettuati da tutti i Governi, la distanza con i paesi europei è progressivamente aumentata sino a raggiungere $ 623 nel 2019. Poi il gap si è ulteriormente ampliato, sia negli anni della pandemia quando gli altri paesi hanno investito molto più dell’Italia, sia nel 2023 perché di fatto la nostra spesa sanitaria è rimasta stabile (figura 3). «Al cambio corrente dollaro/euro – precisa Cartabellotta – il gap con la media dei paesi europei nel 2023 raggiunge € 807 pro-capite che, tenendo conto di una popolazione residente ISTAT al 1° gennaio 2024 di quasi 59 milioni di abitanti, si traduce nell’esorbitante cifra di oltre € 47,6 miliardi».
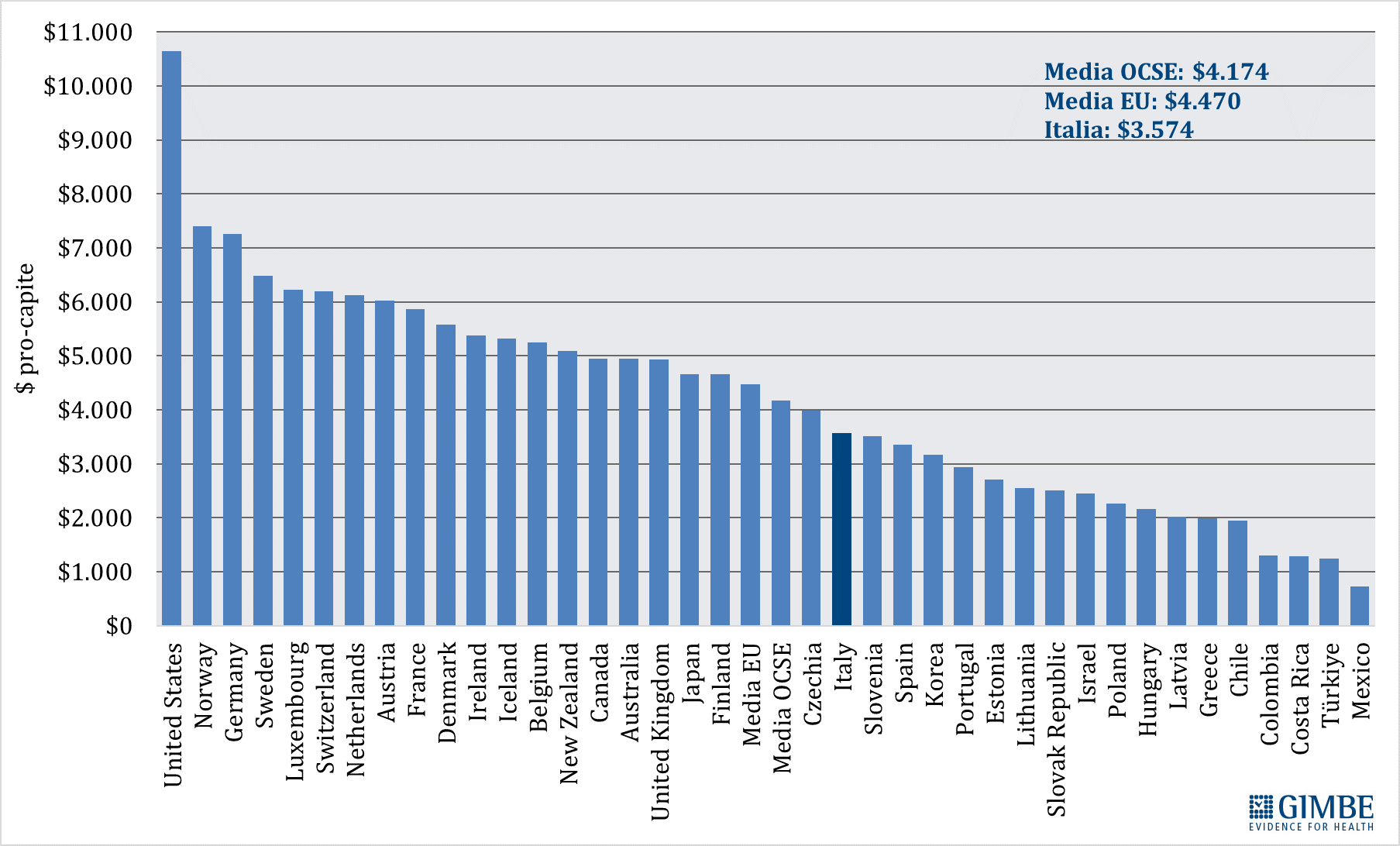
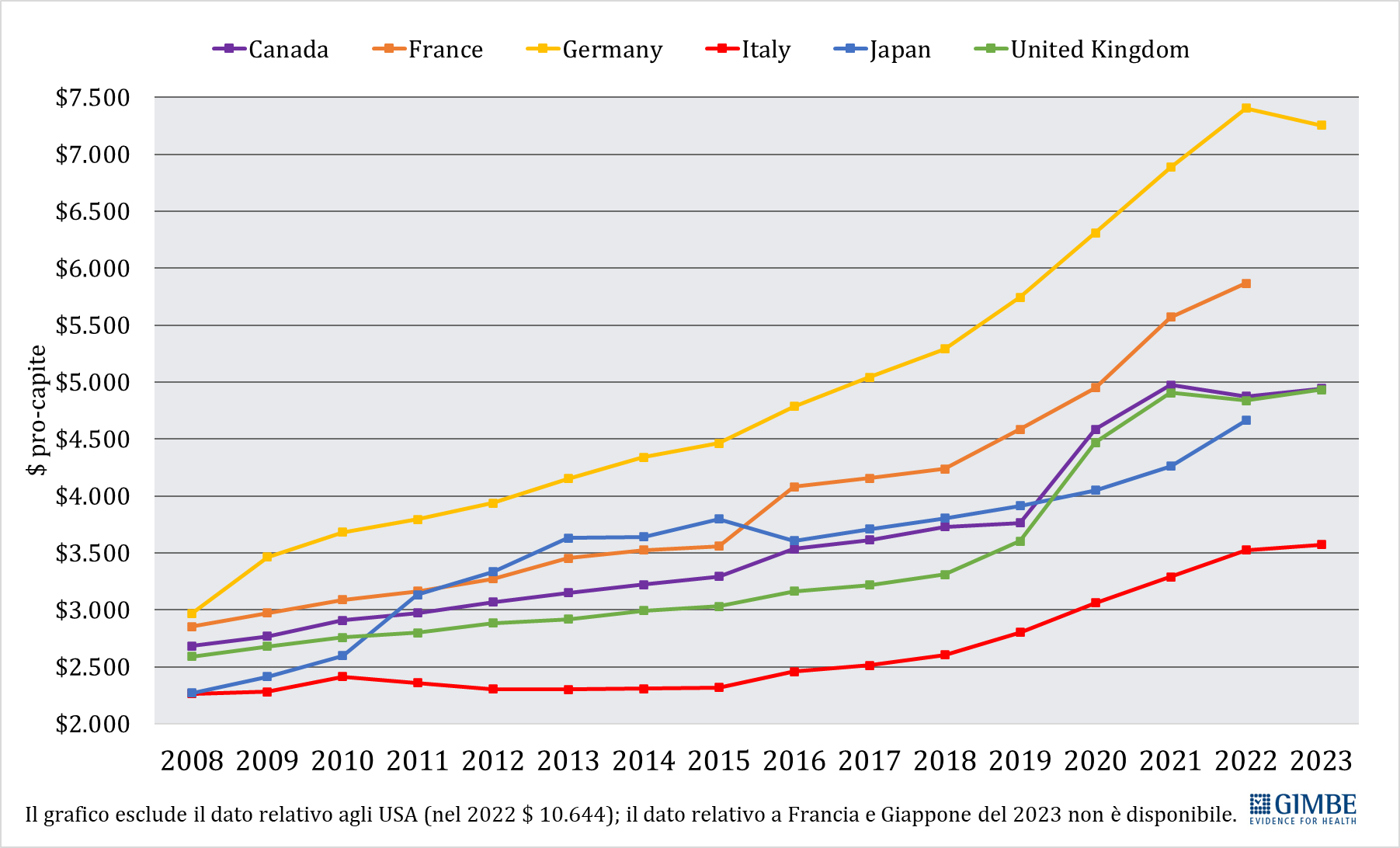
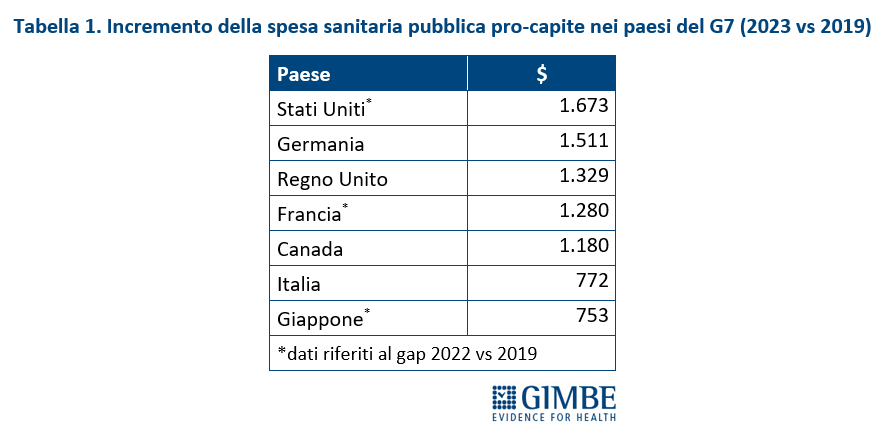
Spesa sanitaria pubblica pro-capite: confronto con i paesi del G7. «Il trend della spesa sanitaria pubblica pro-capite 2008-2023 – commenta Cartabellotta – restituisce un quadro impietoso: l’Italia è stata sempre ultima tra i paesi del G7; ma se nel 2008 le differenze con gli altri paesi erano modeste, con il costante definanziamento degli ultimi 15 anni sono divenute ormai incolmabili» (figura 4). Infatti, già nel 2008, quando tutti i Paesi del G7 avevano una spesa pubblica pro-capite compresa tra $ 2.250 e $ 3.500, l’Italia era fanalino di coda insieme al Giappone; nel 2023, mentre l’Italia rimane ultima con una spesa pro-capite di $ 3.574, la Germania l’ha più che doppiata raggiungendo i $ 7.253. Inoltre, commenta il Presidente «anche tra il 2019 e il 2023, quando tutti i Paesi del G7 hanno aumentato la spesa pubblica pro-capite per fronteggiare la pandemia, l’Italia ha investito molto meno, rimanendo penultima poco sopra il Giappone». Infatti, nel 2023 rispetto al 2019, la spesa sanitaria pubblica pro-capite italiana è cresciuta di soli $ 772 rispetto ai $ 1.280 della Francia, ai $ 1.329 del Regno Unito ed ai $ 1.511 della Germania (tabella 1). «Numeri – chiosa Cartabellotta – che rendono imbarazzante il confronto con gli altri paesi che siederanno al G7 Salute in programma ad Ancona, occasione irripetibile per avviare politiche più coraggiose per rilanciare la sanità pubblica. Ripartendo proprio dal divario attuale con i paesi europei e quelli del G7, conseguenza di 15 anni di tagli e investimenti insufficienti, che non hanno tenuto conto che il grado di salute e benessere della popolazione condiziona anche la crescita del PIL. Ovvero che la sanità pubblica è una priorità su cui investire continuamente e non un costo da tagliare ripetutamente».
«Considerato che dati, narrative e indagini di popolazione – conclude Cartabellotta – documentano all’unisono che oggi la sanità pubblica è la vera emergenza del Paese, la Fondazione GIMBE chiede all’Esecutivo un progressivo e consistente rilancio del finanziamento pubblico per la sanità, oltre che coraggiose riforme di sistema per garantire a tutti la tutela della salute, un diritto costituzionale fondamentale e inalienabile. La politica deve avere ben chiaro che la perdita di un SSN pubblico, finanziato dalla fiscalità generale e fondato su princìpi di universalità, eguaglianza ed equità, determinerebbe un disastro sanitario, economico e sociale senza precedenti. E senza una rapida inversione di rotta, da tracciare nella Legge di Bilancio 2025, siamo destinati a rinunciare silenziosamente al diritto alla tutela della salute, già compromesso per le fasce socio-economiche più deboli, per anziani fragili e nel Mezzogiorno. E scivoleremo inesorabilmente da un Servizio Sanitario Nazionale fondato per garantire un diritto costituzionale a tutte le persone, a 21 Sistemi Sanitari Regionali regolati dalle leggi del libero mercato, dove le prestazioni saranno accessibili solo a chi potrà pagare di tasca propria o avrà sottoscritto costose polizze assicurative».
Download comunicato
25 2024
PNRR Missione Salute, al 2° trimestre 2024 raggiunta l’unica scadenza europea: 2.700 borse di studio per i MMG. Ma senza dati impossibile sapere se siano realmente aggiuntive rispetto alle borse ordinarie. Slitta il target nazionale sul Fascicolo Sanitario Elettronico
«Al 30 giugno 2024 – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – l’unica scadenza europea della missione Salute del PNRR, che condiziona il pagamento delle rate, è stata rispettata». Continua l’attività di monitoraggio indipendente dello status di avanzamento delle riforme dell’Osservatorio GIMBE sul Servizio Sanitario Nazionale, che mira a fornire un quadro oggettivo sui risultati raggiunti, di informare i cittadini ed evitare strumentalizzazioni politiche.
Il monitoraggio, oltre allo status di avanzamento, analizza le criticità conseguenti alla rimodulazione delle scadenze e all’esecuzione delle attività previste.
STATO DI AVANZAMENTO AL 30 GIUGNO 2024. Secondo i dati resi pubblici il 23 luglio 2024 sul portale del Ministero della Salute che monitora lo stato di attuazione della Missione Salute del PNRR:
- Milestone e target europei: al 30 giugno 2024 è stata raggiunta l’unica scadenza prevista, relativa all’assegnazione di 2.700 borse di studio aggiuntive per corsi specifici di medicina generale, che garantiranno il completamento di tre cicli di apprendimento triennali.
- Milestone e target nazionali: «Anche se non condizionano l’erogazione dei fondi del PNRR – spiega Cartabellotta – questi step intermedi richiedono un attento monitoraggio perché potrebbero compromettere le correlate scadenze europee». Al 30 giugno 2024 sono stati raggiunti tutti i target previsti nel 2021, 2022 e 2023, ad eccezione del target “Stipula di un contratto per gli strumenti di intelligenza artificiale a supporto dell’assistenza primaria” che era già stato differito dal 30 giugno 2023 al 31 dicembre 2024 (+ 18 mesi). Relativamente al 2024, il target “Realizzazione, implementazione e messa in funzione delle componenti architetturali che garantiscono l’interoperabilità nazionale di documenti e dati sanitari all’interno del Fascicolo sanitario elettronico” è slittato dal 30 giugno al 31 dicembre 2024 (+ 6 mesi). È stato invece stato raggiunto con un anticipo di 6 mesi il target “Pubblicazione di una procedura di selezione biennale per l'assegnazione di voucher per progetti PoC (Proof of Concept) e stipula di convenzioni, progetti di ricerca su tumori e malattie rare e progetti di ricerca ad alto impatto sulla salute” fissato al 31 dicembre 2024.
CRITICITÀ. «Sul raggiungimento del target europeo per l’assegnazione di 2.700 borse di studio aggiuntive per la medicina generale – segnala il Presidente – se è certo che 900 borse annuali finanziate dal PNRR sono state assegnate raggiungendo così il target, in assenza di una rendicontazione pubblica del totale delle borse di studio ordinarie è impossibile verificare se le borse PNRR siano realmente “aggiuntive”».
«Formalmente – conclude Cartabellotta – al 30 giugno 2024 le scadenze europee sul PNRR che condizionano il pagamento delle rate sono state tutte rispettate. Tuttavia, commenta il Presidente «effettuata la “messa a terra” della Missione Salute, il rispetto delle scadenze successive sarà condizionato soprattutto dalle criticità di attuazione del DM 77 nei 21 servizi sanitari regionali, legate sia alle figure chiave del personale sanitario coinvolte nella riorganizzazione dell’assistenza territoriale, sia alle rilevanti differenze regionali di partenza. In tal senso, il primo banco di prova è al 31 dicembre 2024 quando dovranno essere “pienamente funzionanti” almeno 480 Centrali Operative Territoriali».
Download comunicato
18 2024
Cure essenziali 2022, le pagelle del Ministero della Salute: promosse solo 13 regioni. Emilia-Romagna in vetta, al sud passano solo Puglia e Basilicata. Peggiorano le performance in 10 regioni e aumentano i divari tra nord e sud del Paese. La legge sull’autonomia differenziata compromette l’uguaglianza in sanità
Nel 2022 solo 13 Regioni rispettano gli standard essenziali di cura, con un ulteriore aumento del divario Nord-Sud: la Puglia e la Basilicata uniche promosse al Sud, ma in posizioni di coda. In 10 Regioni le performance peggiorano rispetto al 2021.
Sono i dati del Ministero della Salute che, come ogni anno, valuta l’erogazione dei Livelli Essenziali di Assistenza (LEA), ovvero delle prestazioni sanitarie che tutte le Regioni e Province Autonome devono garantire gratuitamente o previo il pagamento del ticket. «Si tratta di una vera e propria “pagella” per i servizi sanitari regionali – afferma Nino Cartabellotta, Presidente della Fondazione GIMBE– che identifica quali Regioni sono promosse (adempienti), pertanto meritevoli di accedere alla quota di finanziamento premiale, e quali bocciate (inadempienti)». Le Regioni inadempienti vengono sottoposte ai Piani di rientro, uno specifico affiancamento da parte del Ministero della Salute che nelle situazioni più critiche può arrivare sino al commissariamento della Regione.
Dal 2020 la “Griglia LEA” è stata sostituita da 22 indicatori CORE del Nuovo Sistema di Garanzia (NSG), suddivisi in tre aree: prevenzione collettiva e sanità pubblica, assistenza distrettuale e assistenza ospedaliera. In ogni area le Regioni possono ottenere un punteggio tra 0 e 100 e vengono considerate adempienti se raggiungono almeno 60 punti in tutte le tre aree; invece, se il punteggio è inferiore a 60 anche in una sola area, la Regione risulta inadempiente. «Se nel 2020 e nel 2021, segnati dall’emergenza pandemica, il monitoraggio ha avuto solo un ruolo informativo – precisa il Presidente – nel 2022 per la prima volta i risultati degli indicatori CORE vengono utilizzati a scopo valutativo».
A seguito della recente pubblicazione della Relazione 2022 del “Monitoraggio dei LEA attraverso il Nuovo Sistema di Garanzia” da parte del Ministero della Salute, «la Fondazione GIMBE – spiega il Presidente – ha effettuato alcune analisi per stimare l’entità dell’attuale frattura Nord-Sud nel garantire il diritto costituzionale alla tutela della salute anche alla luce della recente approvazione della legge sull’autonomia differenziata».
Adempimenti LEA 2022. Rispetto al 2021 le Regioni adempienti nel 2022 scendono da 14 a 13: Basilicata, Emilia-Romagna, Friuli Venezia Giulia, Lazio, Liguria, Lombardia, Marche, Provincia Autonoma di Trento, Piemonte, Puglia, Toscana, Umbria e Veneto. In particolare, dal 2021 al 2022 nessuna Regione passa da inadempiente ad adempiente, mentre l’Abruzzo diventa inadempiente per il punteggio insufficiente nell’area della prevenzione. Rimangono inadempienti 7 Regioni: Campania, Molise, Provincia Autonoma di Bolzano con un punteggio insufficiente in una sola area; Calabria, Sardegna e Sicilia con un punteggio insufficiente in due aree; Valle D’Aosta insufficiente in tutte le tre aree (tabella 1).
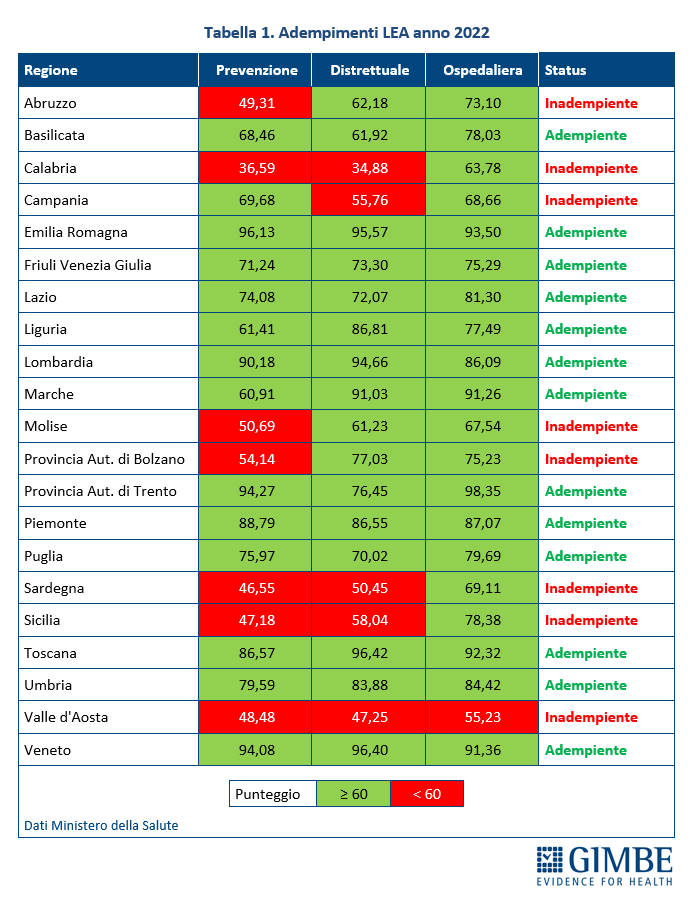
«Nel 2022 – commenta il Presidente – aumenta il gap Nord-Sud, visto che solo Puglia e Basilicata si trovano tra le 13 Regioni adempienti, collocandosi rispettivamente in terzultima e in ultima posizione tra quelle “promosse”».
Considerato che il Ministero della Salute non sintetizza in un punteggio unico la valutazione degli adempimenti LEA, la Fondazione GIMBE ha elaborato una classifica di Regioni e Province Autonome sommando gli score ottenuti nelle tre aree; i risultati sono riportati in ordine decrescente di punteggio totale e suddivisi in quartili.
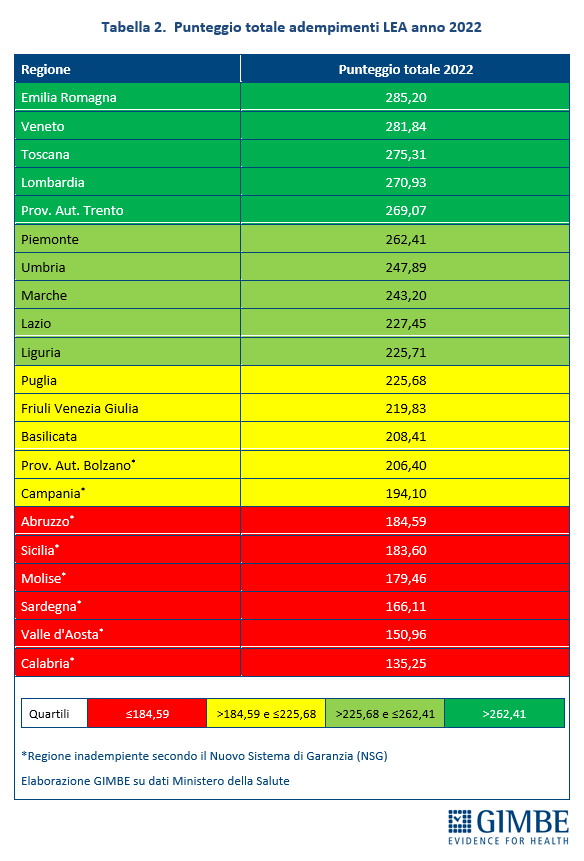
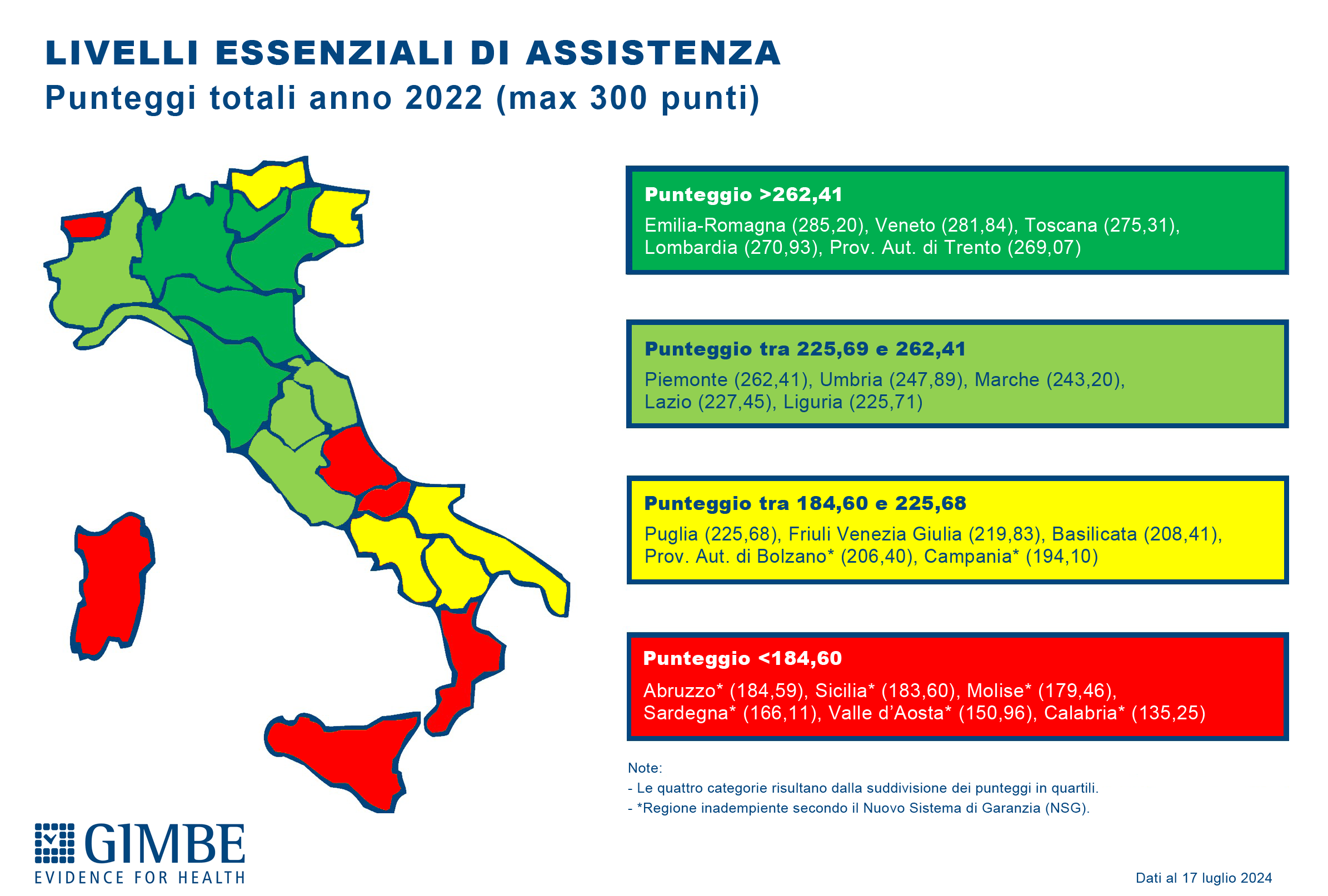
«Rispetto al semplice status di adempiente o inadempiente – commenta Cartabellotta – il punteggio totale mostra ancora più chiaramente l’entità del gap Nord-Sud: infatti, ai primi 10 posti si trovano 6 Regioni del Nord, 4 del Centro e nessuna del Sud, mentre nelle ultime 7 posizioni – fatta eccezione per la Valle D’Aosta – si collocano solo Regioni del Mezzogiorno».
Variazioni 2021-2022. La Fondazione GIMBE ha analizzato le differenze tra gli adempimenti 2021 e quelli 2022, misurando i punteggi totali delle Regioni e le performance nazionali sui tre macro-livelli assistenziali. Nel 2022 quasi la metà delle Regioni ha performance inferiori al 2021, seppure con gap di entità notevolmente diversa: Umbria (-0,03), Sardegna (-3,57), Campania (-4,47), Liguria (-6,86), Lazio (-8,06), Marche (-14,7), Molise (-17,48), Friuli Venezia Giulia (-23,13), Calabria (-24,74), Abruzzo (-30,86).
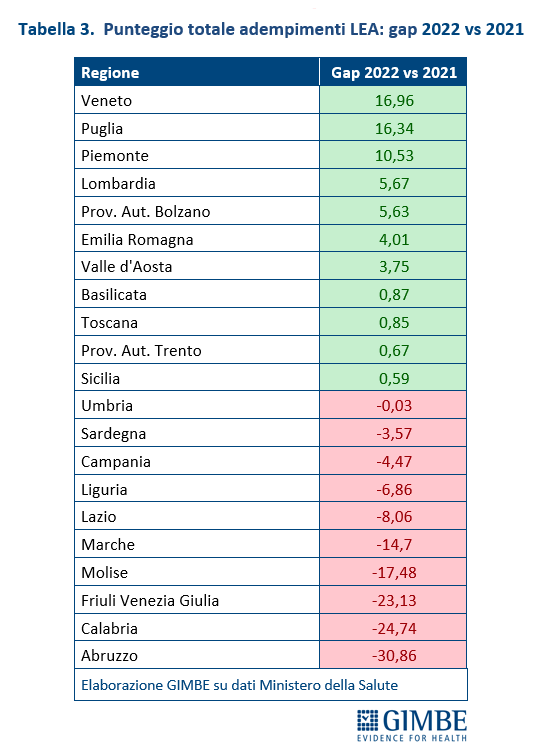
«Anche questo dato – commenta il Presidente – conferma l’aumento del divario Nord-Sud: infatti, fatta eccezione per Liguria e Friuli-Venezia Giulia, tutte le Regioni in cui si rilevano riduzioni dei punteggi totali si trovano al Centro o al Sud del Paese».
Nel 2022 a livello nazionale si rileva un miglioramento nell’area ospedaliera (+90 punti), un lieve peggioramento per l’area distrettuale (-12 punti) e un netto peggioramento nell’area della prevenzione (-146 punti); complessivamente le tre aree perdono 68 punti rispetto al 2021.
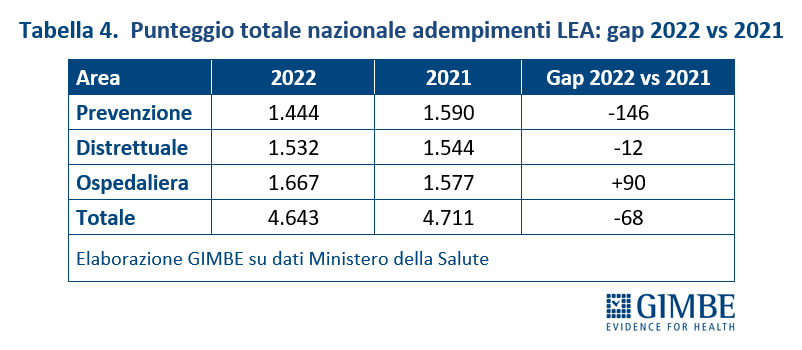
«Gli indicatori più critici dell’area prevenzione – spiega il Presidente – riguardano gli screening oncologici, in particolare nelle Regioni del Sud, e le coperture vaccinali in età pediatrica su cui potrebbe aver inciso il passaggio alla fonte informativa dell’Anagrafe Vaccinale Nazionale».
«Il monitoraggio del Ministero della Salute 2022 sulle cure essenziali – conclude Cartabellotta – conferma che la frattura strutturale tra Nord e Sud del Paese non solo non accenna a ridursi, ma addirittura si amplia sia con l’Abruzzo che diventa inadempiente, sia per riduzione dei punteggi LEA nella maggior parte delle Regioni del Mezzogiorno. Proprio nel momento in cui entra in vigore la legge sull’autonomia differenziata che in materia di salute non ha ritenuto necessario definire i livelli essenziali delle prestazioni (LEP) in quanto esistono già i LEA. Considerato che i dati sull’esigibilità dei LEA, oltre a segnare un peggioramento complessivo rispetto al 2021, confermano anche per l’anno 2022 un enorme gap Nord-Sud, è evidente che senza definire, finanziare e garantire i LEP anche in sanità, le maggiori autonomie in sanità legittimeranno normativamente questa frattura, compromettendo l’uguaglianza dei cittadini di fronte al diritto costituzionale alla tutela della salute».
Download comunicato
25 giugno 2024
Decreto Legge sulle liste d’attesa: nessun finanziamento aggiuntivo e tempi di realizzazione incerti. Ulteriore sovraccarico per il personale sanitario e nessuna misura per ridurre gli esami inutili. Audizione della Fondazione Gimbe al Senato.
«Il decreto legge sulle liste di attesa – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – non prevede risorse aggiuntive e potrà essere pienamente operativo solo previa approvazione di almeno sette decreti attuativi con scadenze non sempre definite e tempi di attuazione che rischiano di diventare biblici. Ancora, non include misure per ridurre la domanda inappropriata di esami diagnostici e visite specialistiche e punta, oltre che su attività ispettive e sanzioni, sul potenziamento dell’offerta di prestazioni sanitarie con ulteriore sovraccarico dei professionisti sanitari che hanno carichi di lavoro già inaccettabili». Queste le principali criticità emerse dall’analisi GIMBE del provvedimento dell’Esecutivo per la riduzione dei tempi d’attesa che, insieme ad azioni propositive, saranno illustrate in audizione oggi alle ore 14.30 presso la 10a Commissione del Senato.
CRITICITÀ RELATIVE ALL’IMPIANTO GENERALE DEL DL
Misure previste. I tempi di attesa aumentano a causa dello squilibrio tra l’offerta e la domanda di prestazioni sanitarie, di cui non tutte soddisfano reali bisogni di salute. Ovvero una quota di esami diagnostici e visite specialistiche è inappropriata: la loro esecuzione non apporta alcun beneficio in termini di salute e contribuisce ad “ingolfare” il sistema, lasciando indietro pazienti più gravi. «Tuttavia le misure previste dal DL – commenta Cartabellotta – prevedono solo di inseguire la domanda aumentando l’offerta, una strategia perdente: come dimostrano numerosi studi, infatti, una volta esaurito il cosiddetto “effetto spugna” nel breve periodo, l’incremento dell’offerta induce sempre un ulteriore aumento della domanda». In tal senso, è indispensabile definire criteri di appropriatezza di esami e visite specialistiche e un piano di formazione sui professionisti e d’informazione sui pazienti, al fine di arginare la domanda inappropriata di prestazioni.
Decreti attuativi e tempi di attuazione. Il DL prevede almeno sette decreti attuativi e per quattro di loro (uno relativo alle “Disposizioni per l’implementazione del sistema di prenotazione delle prestazioni sanitarie” e tre al “Superamento del tetto di spesa per l’assunzione di personale sanitario”) non sono nemmeno definiti i termini di pubblicazione. «Un numero così elevato di decreti attuativi – commenta Cartabellotta – oltre che in contrasto con il carattere di urgenza del provvedimento, lascia molte perplessità sui tempi di attuazione delle misure. Infatti, nonostante le rassicurazioni del Ministro Schillaci sul rispetto dei tempi, la storia insegna che, tra valutazioni tecniche, attriti politici e passaggi tra Camere e Ministeri, dei decreti attuativi si perdono spesso le tracce con la conseguente impossibilità di applicare le misure previste».
Aspetti finanziari. Il DL è frutto di un prolungato braccio di ferro tra il Ministero della Salute e il Ministero dell’Economia e delle Finanze e tutte le misure previste sono senza maggiori oneri per la finanza pubblica, in quanto utilizzano risorse già stanziate, sottraendole ad altri capitoli di spesa. «È evidente – commenta Cartabellotta – che la versione definitiva del DL risente dell’impossibilità da parte del Governo di investire ulteriori risorse in sanità e che la scure del MEF ha fortemente ridimensionato gli obiettivi del Ministero della Salute, generando un provvedimento tanto perentorio nei termini e sovrabbondante nella forma, quanto povero di contenuti realmente efficaci per risolvere i problemi strutturali del SSN che generano il problema delle liste di attesa. D’altronde per superare il tetto di spesa per il personale sanitario sono necessarie risorse da investire e professionisti da assumere: le prime sono pari a zero e i secondi sono sempre meno. Anche se il DL pone le basi per conoscere meglio il fenomeno e prevede l’implementazione di varie misure, in larga parte già esistenti, la loro attuazione richiede tempo e soprattutto una stretta collaborazione di Regioni e Aziende sanitarie».
CRITICITÀ RELATIVE ALLE SINGOLE MISURE
Entrando nel merito delle misure previste dal DL, indubbiamente la Piattaforma Nazionale per le Liste d’Attesa permetterà di realizzare un monitoraggio rigoroso e analitico per le varie prestazioni sanitarie in tutte le Regioni con le stesse modalità. «Tale strumento – spiega Cartabellotta – rappresenta l’unica vera novità del DL, anche se la sua implementazione richiederà tempi medio-lunghi considerata l’estrema eterogeneità e la limitata trasparenza di numerosi sistemi informativi regionali sulle liste di attesa. Inoltre, al di là di una puntuale conoscenza di vari aspetti del fenomeno, il suo potenziale impatto sui tempi di attesa è difficilmente prevedibile, anche in considerazione dei poteri esclusivi delle Regioni sulla programmazione ed erogazione dei servizi sanitari».
«Lascia molto perplessi – continua il Presidente – l’istituzione di un Organismo di verifica e controllo sull'assistenza sanitaria con l’obiettivo di rafforzare le attività del già esistente Sistema nazionale di verifica e controllo sull’assistenza sanitaria (SIVeAS), a cui si aggiungono solo funzioni di polizia amministrativa e giudiziaria che riconoscono all’Organismo la qualifica di agente di pubblica sicurezza». Tali perplessità derivano da almeno tre ragioni. Innanzitutto scientifiche: utilizzare strategie ispettive e sanzionatorie prevalenti rispetto a quelle premianti aumenta il rischio di effetto boomerang, come documentato dalla letteratura internazionale. In secondo luogo giuridiche: non è chiaro come applicare direttamente sanzioni e premialità nei confronti dei Direttori generali degli Assessorati regionali e delle Aziende sanitarie, viste le competenze esclusive delle Regioni in materia. Infine operative, visto che il volume delle segnalazioni di cittadini, enti locali e associazioni di categoria sarà indubbiamente enorme e i tempi di chiarimenti richiesti alle Regioni molto stretti. «Peraltro – chiosa Cartabellotta – tale Organismo avrà un costo di oltre € 2,65 milioni l’anno a carico del bilancio del Ministero della Salute».
«Potenzialmente molto rilevante – continua Cartabellotta – l’implementazione del sistema di prenotazione delle prestazioni sanitarie, visto che ad oggi non è nota la reale disponibilità di prestazioni sanitarie delle strutture pubbliche e private accreditate nelle singole Regioni. Si tratta, comunque, in larga parte di misure già previste da normative vigenti e mai implementate in maniera adeguata».
Il potenziamento dell’offerta di visite diagnostiche e specialistiche tramite l’estensione delle attività a sabato e domenica e prolungando le fasce orarie trova il principale ostacolo nella carenza di professionisti sanitari. «In particolare – chiosa il Presidente – se i professionisti sono sempre gli stessi e con carichi di lavoro già inaccettabili, come potranno mai erogare le prestazioni anche il sabato e la domenica, senza violare la direttiva UE sugli orari di riposo che prevede, oltre alle 11 ore al giorno, almeno un giorno intero (24 ore) di riposo a settimana?». Va peraltro ribadito che tale misura dispone di una copertura finanziaria solo per l’anno 2024, come previsto dall’ultima Legge di Bilancio.
Per incentivare tali attività viene introdotta un’aliquota unica al 15% sulle prestazioni aggiuntive del personale sanitario, ma è doveroso segnalare che tale defiscalizzazione viene interamente “scaricata” sul fabbisogno sanitario nazionale. «In particolare – precisa Cartabellotta – nel 2024 gli € 80 milioni necessari saranno recuperati dal fondo per i danneggiati da trasfusioni e vaccinazioni e da altri obiettivi nazionali. Dal 2025 gli oltre € 160 milioni verranno dalla corrispondente riduzione della spesa destinata al perseguimento degli obiettivi sanitari di carattere prioritario e di rilievo nazionale previsti dalla Legge di Bilancio 2024».
Il superamento del tetto di spesa per l’assunzione di personale sanitario viene rinviato al 2025 dopo la definizione da parte delle Regioni del fabbisogno di personale, secondo la nuova metodologia messa a punto da Agenas. «Peraltro il DL – precisa Cartabellotta – prevede almeno tre decreti attuativi senza definire alcuna scadenza temporale. Un accidentato percorso burocratico che rischia di generare ulteriori ritardi sulla priorità più urgente del SSN». Il DL salvaguarda comunque la retribuzione accessoria del personale sanitario preservando gli effetti del Decreto Calabria fino alla piena operatività della nuova metodologia di calcolo del fabbisogno.
Le misure per il potenziamento dell’offerta assistenziale e il rafforzamento dei Dipartimenti di salute mentale fanno riferimento a norme e finanziamenti già esistenti, ovvero quelli del Programma Nazionale Equità in Salute (PNES) che riguardano le Regioni del Mezzogiorno.
«Le interminabili liste d’attesa, fonte di grande disagio per cittadini e pazienti – conclude Cartabellotta –rappresentano il sintomo di un indebolimento organizzativo e soprattutto professionale che richiederebbero consistenti investimenti e coraggiose riforme. In tal senso, ricondurre tutti i problemi del SSN alle liste di attesa è estremamente semplicistico perché si continua a guardare al dito e non alla luna. Una sorta di “riduzione prestazionistica” del SSN dove l’importante è esigere/erogare una prestazione sanitaria in tempi brevi, e non importa se l’erogatore sia pubblico o privato. Dimenticando che quello che abbiamo perduto è la capacità del SSN di prendere in carico i pazienti, soprattutto quelli cronici, in primis quelli oncologici. Pazienti oggi costretti, come novelli Ulisse, a peregrinare tra diversi CUP, tra vari ospedali sino a Regioni diverse, nel disperato tentativo di prenotare una visita o un esame diagnostico, attività di cui un tempo si occupava il SSN seguendo il percorso diagnostico-terapeutico del malato. Ecco perché bisogna investire sul personale sanitario aumentando gli organici, e non stremare ulteriormente quello già in servizio, con il rischio di alimentare la fuga dei professionisti dal SSN».
Download comunicato
29 maggio 2024
Programma OMS “Scuole che Promuovono Salute”: in Italia hanno aderito solo 3 scuole su 5. Alfabetizzazione sanitaria: nessuna formazione al personale per quasi il 40% degli istituti scolastici. Nei programmi scolastici scarsa attenzione a salute mentale e prevenzione delle malattie infettive
La Fondazione GIMBE ha pubblicato il report “Scuole che Promuovono Salute: status di attuazione in Italia del programma dell’Organizzazione Mondiale della Sanità” sulla partecipazione degli istituti scolastici italiani all’iniziativa dell'Organizzazione Mondiale della Sanità (OMS), che mira a rendere la scuola un luogo che sostiene attivamente la salute e il benessere degli studenti. Lo studio è stato finanziato dalla Fondazione GIMBE con la borsa di studio “Gioacchino Cartabellotta” 2023 assegnata a Simone Salemme, medico neurologo dottorando presso l’Università degli Studi di Modena e Reggio Emilia.
«In assenza di dati sistematici sull’attuazione del programma “Scuole che Promuovono Salute” (SPS) nelle scuole italiane, abbiamo realizzato una survey per raccogliere informazioni oggettive direttamente dai dirigenti scolastici» dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE.
METODI. Il questionario utilizzato dalla survey è stato tradotto e adattato dal manuale OMS per l’implementazione delle SPS, in collaborazione con la Fondazione ANP ETS. Tutti gli istituti scolastici italiani sono stati invitati a partecipare alla survey, che è stata realizzata da luglio a dicembre 2023.
RISULTATI. All’indagine hanno partecipato 493 scuole italiane, da 20 Regioni e 101 Province. Il campione è rappresentativo al livello nazionale con un margine di errore del ±4,4%. Delle 493 scuole rispondenti, il 51,7% sono istituti comprensivi, il 40,6% scuole secondarie di 2° grado, il 4,7% direzioni didattiche e il 3% scuole secondarie di 1° grado.
- Conoscenza del programma OMS “Scuole che Promuovono Salute”. La quasi totalità delle scuole (95,8%) afferma che il proprio programma scolastico promuove un consumo e un ambiente sostenibili, ma solo il 61,9% ha aderito al programma dell’OMS ovvero poco più di 3 scuole su 5. E tra queste il 25% circa, nonostante la formale adesione, non possiede o non è a conoscenza di un piano dedicato al programma stesso. «Ci sono ampi margini di miglioramento – afferma Cartabellotta – ed è essenziale che tutte le scuole sviluppino e implementino piani completi e ricevano il supporto necessario per creare ambienti di apprendimento sicuri e sostenibili. Solo così possiamo garantire un futuro migliore e più sano ai nostri studenti».
- Governance e leadership scolastica. Il 98% ha riportato di ricevere sostegno e promozione del programma da parte del dirigente e dei suoi collaboratori, «a dimostrazione del fatto – sottolinea il Presidente – che l’implementazione di successo del programma SPS è strettamente dipendente dal commitment dei dirigenti scolastici».
- Alfabetizzazione sanitaria. In quasi il 40% delle scuole non è prevista formazione del personale e supporto all’alfabetizzazione sanitaria: «L’assenza di investimenti – commenta Cartabellotta – per la formazione del personale scolastico sui temi dell’alfabetizzazione sanitaria rappresentano un ostacolo rilevante per l’implementazione delle SPS».
- Programma scolastico. La ricerca evidenzia che solo il 60,8% degli istituti monitora regolarmente l’attuazione del programma scolastico portato avanti con il fine di sostenere la salute e il benessere. Tra i temi più trattati da oltre il 70% delle scuole ci sono: prevenzione di violenza, bullismo e cyberbullismo, educazione alimentare, educazione fisica, life skills. In due scuole su tre viene approfondita anche la dipendenza da internet e videogame. «Da rilevare – puntualizza Cartabellotta – che tutti i temi sono risultati più frequentemente trattati negli istituti aderenti al programma SPS rispetto a quelli non aderenti. Ma alcuni argomenti rilevanti, quali salute mentale e prevenzione delle malattie infettive, sono trattati in meno di un istituto su 5».
- Ambiente scolastico. Il 76,9% delle scuole riporta investimenti e risorse adeguate per mantenere sicuri gli ambienti scolastici e l’86,2% monitora regolarmente la sicurezza dell’ambiente scolastico intraprendendo eventuali azioni correttive. «Questi dati – commenta Cartabellotta – dimostrano l'impegno costante delle nostre istituzioni educative verso la sicurezza e il benessere degli studenti e incoraggiano a continuare a investire per garantire ambienti di apprendimento sicuri e protetti».
- Collaborazione tra scuola e comunità. Il 59% degli istituti aderenti al programma SPS coinvolge attivamente studenti e familiari. «Questo dato – puntualizza Cartabellotta – rileva che l’attuazione del programma SPS, in 2 scuole su 5 avviene in maniera unidirezionale, senza coinvolgimento attivo di famiglie e studenti, indispensabile per la condivisione partecipata ed il successo del programma SPS».
- Governance e leadership scolastica. Il 98% degli istituti aderenti al programma SPS (n=299) riceve sostegno dai dirigenti scolastici per la promozione del valore e dell’etica dell’iniziativa dell’OMS.
Antonello Giannelli, Presidente della Fondazione ANP E.T.S., commenta i dati: «Dalla ricerca emergono importanti spunti di analisi sulla diffusione delle pratiche di alfabetizzazione sanitaria nelle scuole. Queste ultime, per via del loro impianto curricolare e degli spazi garantiti dall’autonomia, si confermano il luogo ideale per lo sviluppo di tematiche legate al benessere fisico e mentale di alunni e studenti per accompagnare il loro percorso di crescita. I dati, peraltro, attestano la fondamentale sinergia che le scuole hanno con il territorio, anche nell'ottica del civic center. Le figure del dirigente scolastico e dei suoi collaboratori risultano strategiche per il sostegno e la promozione del programma SPE: infatti, secondo la ricerca, ben il 98% del campione afferma di ricevere costantemente input in tal senso dalla leadership della scuola. In chiave di prevenzione, poi, la parte prevalente degli istituti riesce a garantire un ambiente sicuro, sia esso fisico che virtuale, a favore della comunità scolastica grazie a specifiche policy, investimenti, risorse e attività di monitoraggio. Sorprende, infine, come le scuole, proiettate in modo consistente verso il contrasto di fenomeni quali il bullismo e il cyberbullismo e verso disturbi tipici dell’età adolescenziale quali quelli alimentari, abbiano in parte perso di vista il contrasto del fenomeno delle dipendenze da fumo, alcol o altre sostanze, sebbene in Italia ciò rappresenti una vera e propria emergenza tra i nostri ragazzi. Intendiamo, quindi, continuare la collaborazione con la Fondazione GIMBE in quanto pienamente consapevoli del ruolo nodale dell’educazione alla salute».
«Alla luce dei risultati della survey – puntualizza Cartabellotta – emerge chiaramente la necessità da un lato che il programma SPS raggiunga il massimo grado di implementazione, dall’altro che vengano progettate di iniziative per supportare le scuole italiane nella promozione della salute pubblica e l’utilizzo consapevole dei servizi sanitari».
«Ecco perché in questo contesto, nel gennaio 2023 la Fondazione GIMBE ha dato il via a “La Salute Tiene Banco”– conclude Elena Cottafava, Segretaria Generale della Fondazione – iniziativa finalizzata a supportare le scuole italiane nella promozione della salute pubblica e nella conoscenza del Servizio Sanitario Nazionale (SSN). Il progetto mira a promuovere tra i ragazzi l’alfabetizzazione sanitaria, una materia sulla quale non è fornito supporto al personale scolastico quasi in 2 scuole su 5. Per questo vogliamo estendere il programma “La Salute Tiene Banco” a tutte le scuole del Paese e abbiamo bisogno del supporto di tutti: insieme possiamo educare giovani cittadini consapevoli protagonisti attivi della propria salute e utenti consapevoli del SSN, al fine di contribuire alla sua sostenibilità».
Il report dell’Osservatorio GIMBE “Scuole che Promuovono Salute: status di attuazione in Italia del programma dell’Organizzazione Mondiale della Sanità” è disponibile a: www.gimbe.org/report-sps
Download comunicato
21 maggio 2024
Carenza pediatri: ne mancano almeno 827, due su tre in Lombardia, Piemonte e Veneto. Oltre 1.000 bambini per pediatra in Piemonte, Veneto, Valle d’Aosta e Bolzano. Entro il 2026 previsti oltre 1.700 pensionamenti, ma nessuna certezza sul ricambio generazionale
Secondo quanto riportato sul sito del Ministero della Salute, il pediatra di libera scelta (PLS) – cd. pediatra di famiglia – è il medico preposto alla tutela della salute di bambini e ragazzi tra 0 e 14 anni. Ad ogni bambino, sin dalla nascita, deve essere assegnato un PLS per accedere a servizi e prestazioni inclusi nei Livelli Essenziali di Assistenza garantiti dal Servizio Sanitario Nazionale (SSN). «L’allarme sulla carenza di PLS – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – oggi è sollevato da genitori di tutte le Regioni, da Nord a Sud. Le loro testimonianze evidenziano problemi burocratici, mancanza di risposte da parte delle ASL, pediatri con un numero eccessivo di assistiti e impossibilità di iscrivere i propri figli al pediatra di famiglia, mettendo potenzialmente a rischio la salute, soprattutto dei più piccoli e dei più vulnerabili».
Per comprendere meglio le cause e le dimensioni del fenomeno, la Fondazione GIMBE ha analizzato dinamiche e criticità che regolano l’inserimento dei PLS nel SSN e stimato l’entità della carenza di PLS nelle Regioni italiane. «Due aspetti fondamentali – spiega Cartabellotta – devono essere precisati: innanzitutto, le stime sulle carenze dei PLS sono state effettuate a livello regionale, perché la loro reale necessità viene definita dalle Aziende Sanitarie Locali (ASL) in relazione agli ambiti territoriali carenti; in secondo luogo, le stime sul ricambio generazionale sono ostacolate dall’impossibilità di sapere quanti nuovi specialisti in pediatria scelgono la carriera di PLS».
DINAMICHE E CRITICITÀ
Fasce di età. Sino al compimento del 6° anno di età i bambini devono essere assistiti per legge da un PLS, mentre dai 6 ai 13 anni inclusi i genitori possono scegliere tra PLS e medico di medicina generale (MMG). Al compimento dei 14 anni la revoca del PLS è automatica, tranne per pazienti con documentate patologie croniche o disabilità per i quali può essere richiesta una proroga fino al compimento del 16° anno. «Queste regole – spiega Cartabellotta – se da un lato contrastano con la definizione di PLS come medico preposto alla tutela della salute di bambini e ragazzi sino al compimento dei 14 anni, dall’altro rappresentano un ostacolo rilevante per un’accurata programmazione del fabbisogno di PLS». Infatti, secondo i dati ISTAT al 1° gennaio 2023 la fascia 0-5 anni (iscrizione obbligatoria al PLS) include più di 2,5 milioni di bambini e quella 6-13 oltre 4,2 milioni, che potrebbero essere iscritti al PLS o al MMG in base alle preferenze dei genitori.
Massimale di assisiti. Secondo quanto previsto dall’Accordo Collettivo Nazionale (ACN), il numero massimo di assistiti di un PLS è fissato a 880, con deroga nazionale di ulteriori 120 scelte temporanee (residenti in ambiti limitrofi, non residenti, extracomunitari). Tuttavia, esistono inoltre deroghe regionali e locali che portano a superare i 1.000 iscritti: indisponibilità di altri pediatri del territorio, fratelli di bambini già in carico ad un PLS. «In realtà – commenta il Presidente – il numero di 1.000 assistiti non potrebbe essere superato in quanto la determinazione del massimale di scelte è stabilita dall’Accordo Collettivo Nazionale (ACN), come previsto dalla L. 502/1992, e non è derogabile dalle Regioni o dalle singole ASL».
Ambiti territoriali carenti. I nuovi PLS vengono inseriti nel SSN previa identificazione da parte della Regione – o soggetto da questa individuato – degli ambiti territoriali carenti, dove bisogna colmare un fabbisogno assistenziale e garantire una diffusione capillare degli studi dei PLS. Attualmente, la necessità della zona carente viene calcolata solo sulla fascia di età 0-6 anni tenendo conto di un rapporto ottimale di 1 PLS ogni 600 bambini. «È del tutto evidente – chiosa il Presidente – che questo metodo di calcolo sottostima il fabbisogno di PLS: paradossalmente, facendo riferimento alle regole vigenti, i PLS sarebbero addirittura in esubero perché il loro fabbisogno viene stimato solo per i piccoli sino al compimento dei 6 anni. Mentre di fatto i PLS assistono oltre l’81% di quelli della fascia 6-13 anni». Va segnalato che l’atto di indirizzo per la contrattazione in corso dispone di rivedere il calcolo del rapporto ottimale tenendo conto degli assistibili di età 0-13 anni, decurtati dagli assistiti di età ≥6 anni in carico ai MMG e di portare il massimale a 1.000 assistiti, eliminando la distinzione tra scelte ordinarie e deroghe.
Pensionamenti. Secondo i dati forniti dalla Federazione Italiana dei Medici Pediatri (FIMP), tra il 2023 e il 2026 sono 1.738 i PLS che hanno compiuto/compiranno 70 anni, raggiungendo così l’età massima per la pensione, deroghe a parte: dai 236 PLS del Lazio a 1 PLS in Valle d’Aosta (figura 1).
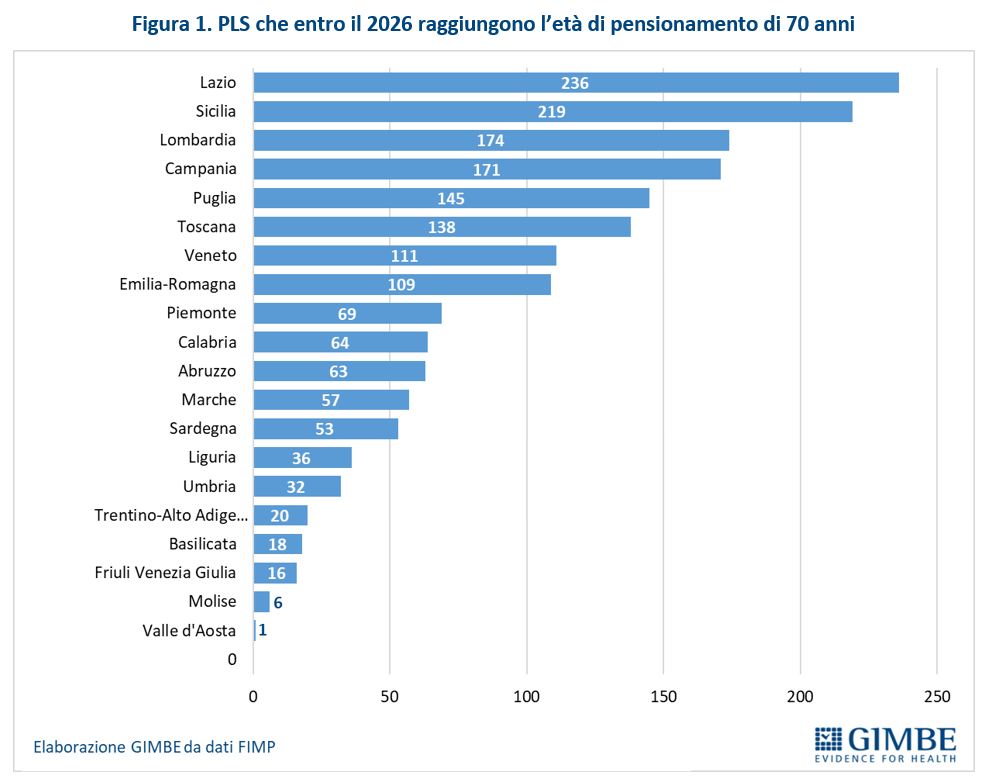
Nuovi PLS. Il numero di borse di studio per la scuola di specializzazione in pediatria, dopo un decennio di sostanziale stabilità, è nettamente aumentato negli ultimi 5 anni: da 496 nell’anno accademico 2017-2018 a 885 nel 2022-2023, raggiungendo un picco di 973 nell’anno accademico 2020-2021 (figura 2). «Tuttavia – spiega Cartabellotta – considerato che gli specializzandi in pediatria possono scegliere anche la carriera ospedaliera, è impossibile prevedere quanti nuovi pediatri opteranno per la professione di PLS».
STIMA DELLE CARENZE ATTUALI E FUTURE
Trend 2019-2022. Secondo la “fotografia” scattata dal Ministero della Salute e riportata nell’Annuario Statistico del SSN 2022, in Italia i PLS nel 2022 in attività erano 6.962, ovvero 446 in meno rispetto al 2019 (-6%). Inoltre, i PLS con oltre 23 anni di specializzazione sono passati dal 39% nel 2009 al 79% nel 2022. «Un dato – commenta Cartabellotta – che se da un lato documenta una crescente anzianità dei PLS in attività, dall’altro richiederebbe stime molto precise su quanti PLS potrà contare il SSN nei prossimi anni per garantire il ricambio generazionale evitando di creare un “baratro” dell’assistenza pediatrica territoriale».
Numero di assistiti per PLS. Secondo le rilevazioni della Struttura Interregionale Sanitari Convenzionati (SISAC), al 1° gennaio 2023 6.681 PLS avevano in carico quasi 6 milioni di iscritti, di cui il 42,5% (2,55 milioni) della fascia 0-5 anni e il 57,5% (3,45 milioni) della fascia 6-13 anni. Ovvero l’81,8% della popolazione ISTAT al 1° gennaio 2023 di età 6-13 anni risulta assistita dai PLS, con percentuali molto diverse tra le Regioni: dal 95,9% della Liguria al 60,3% della Sardegna (figura 3). In termini assoluti, la media nazionale è di 898 assistiti per PLS: superano la media di 880 assistiti (massimale di assistiti senza deroghe) 12 Regioni, di cui Piemonte (1.108), Valle d’Aosta (1.047), Provincia Autonoma di Bolzano (1.026) e Veneto (1.011) vanno oltre la media di 1.000 assistiti per PLS (figura 4). «In realtà – spiega Cartabellotta – lo scenario è più critico di quanto lasciano trasparire i numeri, perché con un tale livello di saturazione non solo viene ostacolato il principio della libera scelta, ma in alcune Regioni diventa impossibile trovare disponibilità di PLS sia nelle aree interne o disagiate, sia vicino casa nelle grandi città».
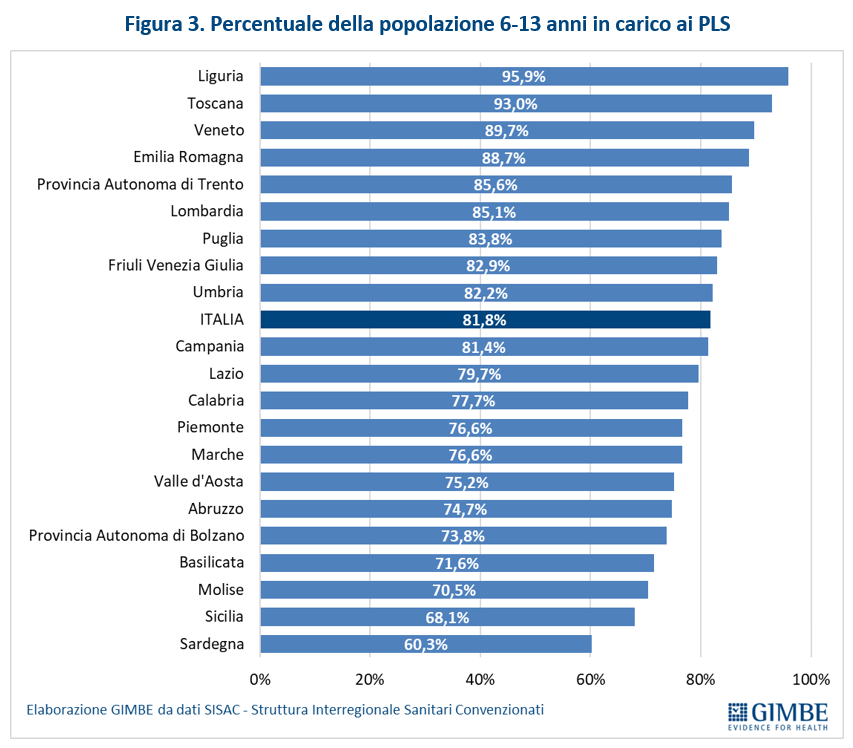
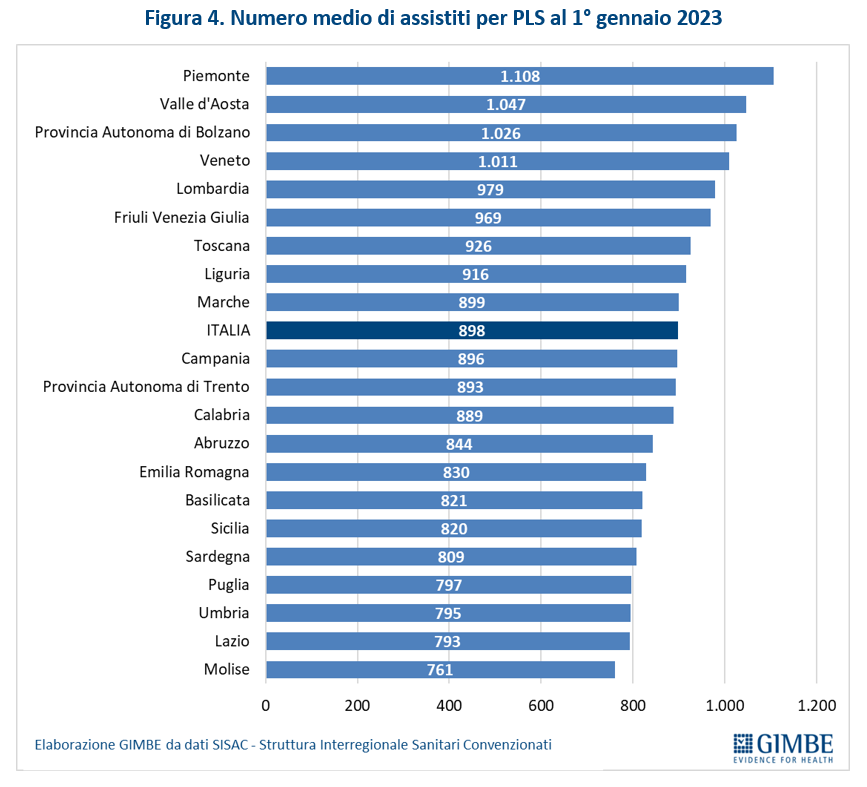
Stima della carenza di PLS al 1° gennaio 2023. «Tutte le criticità sopra rilevate – spiega Cartabellotta – permettono solo di stimare il fabbisogno di PLS a livello regionale, in quanto la necessità di ciascuna zona carente viene identificata dalle ASL in relazione a numerose variabili locali». Se l’obiettivo è garantire la qualità dell’assistenza, la distribuzione capillare in relazione alla densità abitativa, la prossimità degli ambulatori e l’esercizio della libera scelta, non si può far riferimento al massimale con deroga delle scelte per stimare il fabbisogno di PLS. Di conseguenza la Fondazione GIMBE, ritenendo accettabile un rapporto di 1 PLS ogni 800 assistiti (valore medio tra il rapporto ottimale di 600 e il massimale con deroga di 1.000) e utilizzando le rilevazioni SISAC al 1° gennaio 2023, stima una carenza di 827 PLS, con notevoli differenze regionali. Infatti il 62% delle carenze si concentra in sole 3 grandi Regioni del Nord: Lombardia (244), Piemonte (136), Veneto (134); mentre in 4 Regioni (Lazio, Molise, Puglia e Umbria) non si rileva alcuna carenza visto che la media di assistiti per PLS è inferiore a 800 (figura 5).
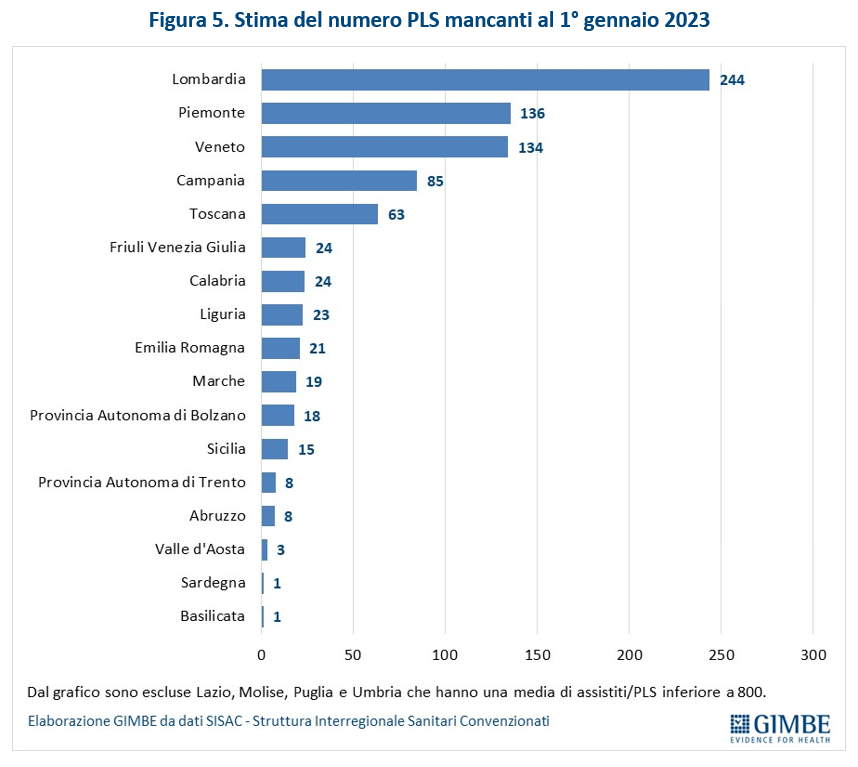
Stima della carenza di PLS 2026. Conoscendo il numero dei pensionamenti attesi e il numero di borse di studio disponibili per la scuola di specializzazione in pediatria si potrebbe stimare la carenza di PLS al 2026, anno in cui dovrebbe “decollare” la riforma dell’assistenza territoriale prevista dal PNRR. «Tuttavia – commenta Cartabellotta – considerato che non è noto quanti specialisti pediatri intraprenderanno la carriera di PLS, è impossibile stimare se per i 1.738 PLS che tra il 2023 e il 2026 hanno compiuto/compiranno 70 anni ci sarà un adeguato ricambio generazionale e se questo sarà omogeneo nelle varie Regioni».
«La carenza di PLS – conclude Cartabellotta – oggi riguarda in particolare alcune grandi Regioni del Nord e deriva da errori di programmazione del fabbisogno, in particolare la mancata sincronia per bilanciare pensionamenti attesi e borse di studio per la scuola di specializzazione. E, comunque, la distribuzione capillare sul territorio rimane sempre condizionata da variabili e scelte locali non sempre prevedibili. In tal senso, serve innanzitutto un’adeguata programmazione del fabbisogno che richiede tre elementi: ridefinire la fascia di età di esclusiva competenza dei PLS, disporre di stime accurate sul numero di pediatri che intraprendono la carriera di PLS e, nel medio e lungo periodo, considerare il fenomeno della denatalità. Servono inoltre l’adozione di modelli organizzativi che promuovano il lavoro in team, l’effettiva realizzazione della riforma dell’assistenza territoriale prevista dal PNRR (Case di comunità, Ospedali di Comunità, assistenza domiciliare, telemedicina), accordi sindacali in linea con il ricambio generazionale e la distribuzione capillare dei PLS, come indicato negli stessi atti di indirizzo. Perché guardando ai pensionamenti attesi, non è affatto certo che nei prossimi anni i nuovi PLS saranno sufficienti a garantire il ricambio generazionale, con l’inevitabile acuirsi della carenza in alcune Regioni».
Download comunicato
14 maggio 2024
DdL per il sostegno finanziario della sanità pubblica: importante “iniezione” da € 4 miliardi all’anno, ma non basterà a ridurre il gap con l’Europa. Incognita sul reperimento delle risorse. Senza rilancio del finanziamento pubblico ulteriore indebolimento del personale sanitario, innovazioni inaccessibili e addio all’universalismo
La Fondazione GIMBE audita presso la XII Commissione Affari sociali alla Camera dei Deputati nell’ambito dell’esame delle proposte di legge recanti disposizioni per il sostegno finanziario del Servizio Sanitario Nazionale (SSN).
«Negli ultimi 15 anni – esordisce Nino Cartabellotta, Presidente della Fondazione GIMBE – è bene ribadire che tutti i Governi, di ogni colore, hanno tagliato risorse o non finanziato adeguatamente il SSN, portando il nostro Paese ad essere in Europa “primo tra i paesi poveri” in termini di spesa sanitaria pubblica sia in percentuale del PIL, sia soprattutto pro-capite». Infatti, nel 2022 siamo davanti solo ai paesi dell’Europa meridionale (Spagna, Portogallo, Grecia) e a quelli dell’Europa dell’Est, eccetto la Repubblica Ceca» (figura 1). Il gap rispetto alla media dei paesi europei dal 2010 è progressivamente aumentato, arrivando nel 2022 a $ 867, pari a quasi € 810 (figura 2), che, parametrato ad una popolazione residente ISTAT al 1° gennaio 2023, per l’anno 2022 corrisponde ad una voragine di € 47,7 miliardi. Nell’intero periodo 2010-2022 il gap cumulativo arriva alla cifra monstre di $ 363 miliardi, pari a circa € 336 miliardi (figura 3). «Una progressiva sottrazione di risorse pubbliche – continua Cartabellotta – che determinato l’inesorabile indebolimento del SSN nelle sue componenti strutturale, tecnologica, organizzativa e, soprattutto, professionale, con drammatiche conseguenze che oggi ricadono su 60 milioni di persone».
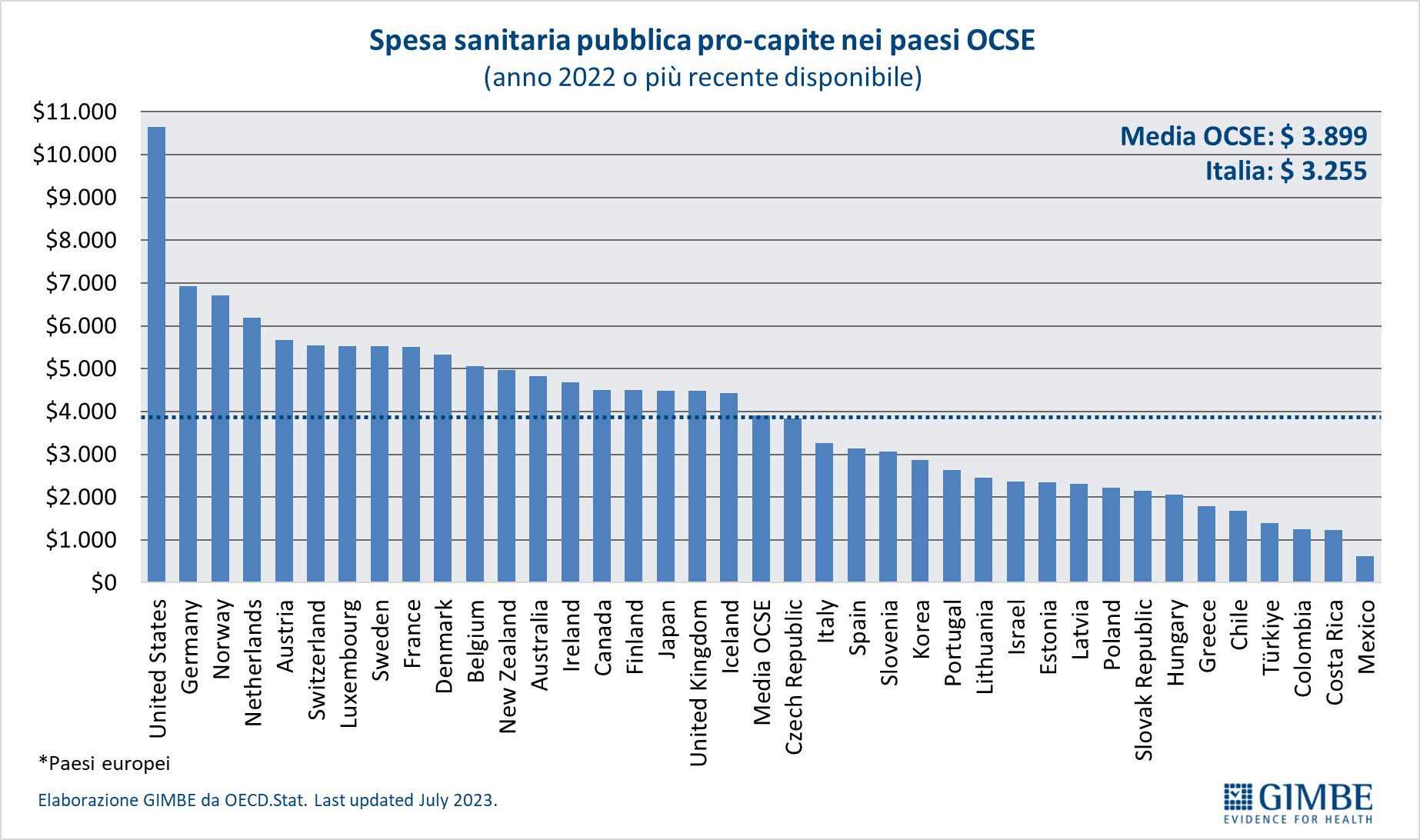
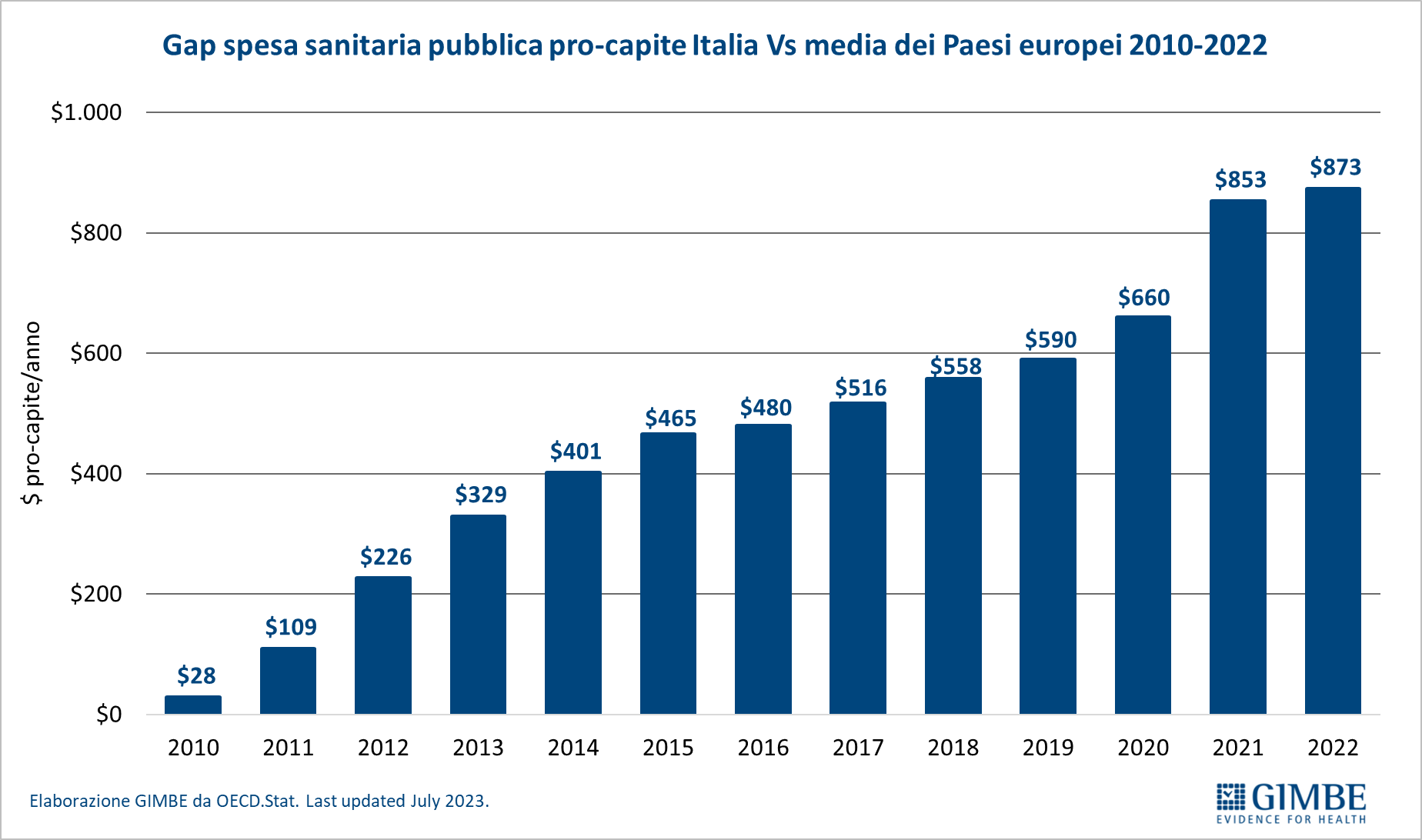
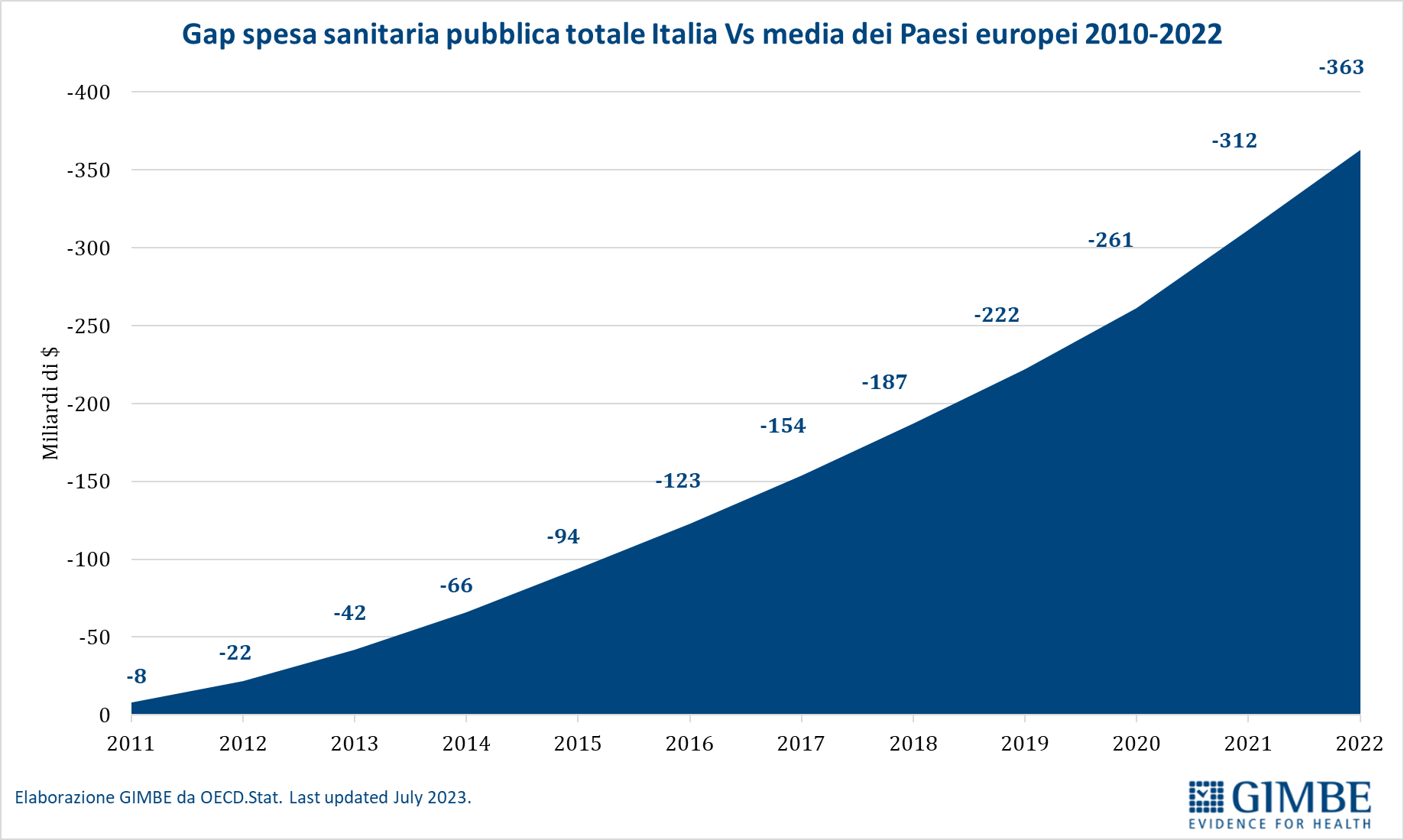
«I princìpi fondanti del SSN, universalità, uguaglianza, equità – continua il Presidente – sono stati ampiamente traditi e la vita quotidiana delle persone, in particolare delle fasce socio-economiche più deboli, è sempre più condizionata da esperienze che documentano la mancata esigibilità del diritto alla tutela della salute: interminabili tempi di attesa, pronto soccorso affollatissimi, impossibilità di trovare un medico o un pediatra di famiglia vicino casa, necessità di ricorrere alla spesa privata sino all’impoverimento delle famiglie e alla rinuncia alle cure, enormi diseguaglianze regionali e locali sino alla migrazione sanitaria».
«Conseguenze del fatto che a partire dal 2010 – commenta Cartabellotta – indipendentemente dalle cifre assolute, la sanità pubblica è continuamente definanziata, come documentato dall’inesorabile aumento del gap della spesa sanitaria pro-capite rispetto alla media dei paesi europei».
FABBISOGNO SANITARIO NAZIONALE (FSN) PASSATO E PRESENTE:
- Periodo 2010-2019: il FSN è aumentato di € 8,2 miliardi con una percentuale di crescita complessiva dello 0,9% rispetto all’1,2 % dell’inflazione. «Per 10 anni – chiosa il Presidente – Regioni, Aziende sanitarie e professionisti hanno lavorato in un contesto iso-risorse che ha progressivamente eroso la resilienza del SSN, poi travolto dalla pandemia quando già gravemente indebolito». (figura 4).
- Periodo 2020-2023: l’incremento del FSN è pari a € 15,1 miliardi che, spiega Cartabellotta «non hanno consentito alcun rinforzo strutturale del SSN, né hanno permesso alle Regioni – anche quelle più virtuose – di mantenere i conti in ordine senza tagliare i servizi o aumentare le imposte regionali». Sia perché le risorse sono state utilizzate in larga misura per fronteggiare l’emergenza pandemica, sia perché l’incremento del 2,9% nel 2022 e del 2,8% nel 2023 è stato pesantemente eroso dall’inflazione (8,1% nel 2022 e 5,7% nel 2023) (figura 5).
- Legge di Bilancio 2024. Il FSN viene incrementato di € 3 miliardi per il 2024, € 4 miliardi per il 2025 e € 4,2 miliardi per il 2026, salendo a € 134 miliardi per il 2024, € 135,4 miliardi per il 2025 e € 135,6 miliardi per il 2026. «Se in termini assoluti è ben evidente il netto incremento del FSN nel 2024 – spiega Cartabellotta – è bene rilevare da un lato che oltre l’80% è destinato al doveroso rinnovo dei contratti del personale dipendente e convenzionato, dall’altro che l’ultima Manovra non lascia intravedere alcun rilancio del finanziamento pubblico. Infatti, gli incrementi previsti nel 2025 (+1%) e nel 2026 (+0,15%) sono talmente esigui che non riusciranno a compensare l’inflazione, né l’aumento dei prezzi di beni e servizi».
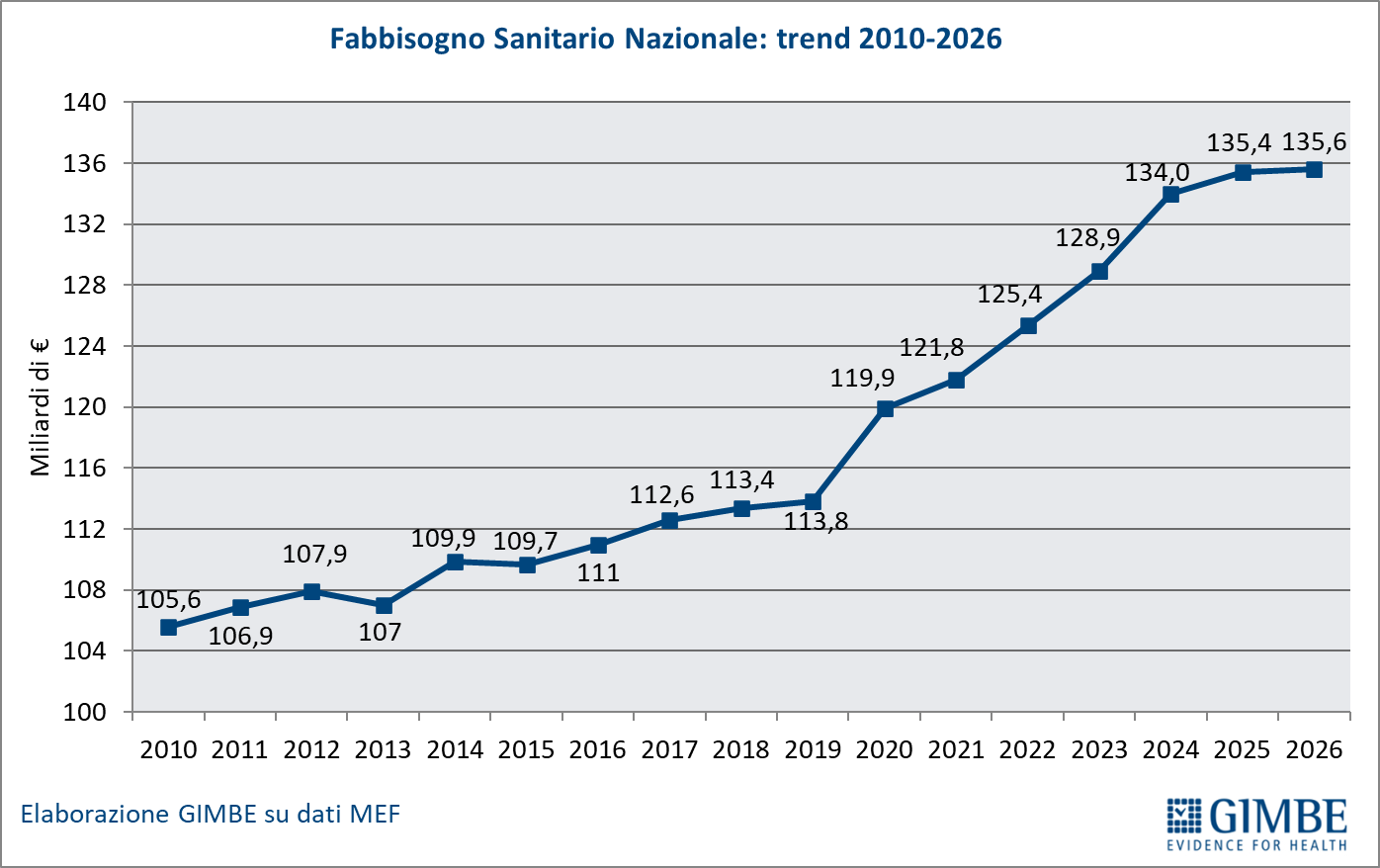
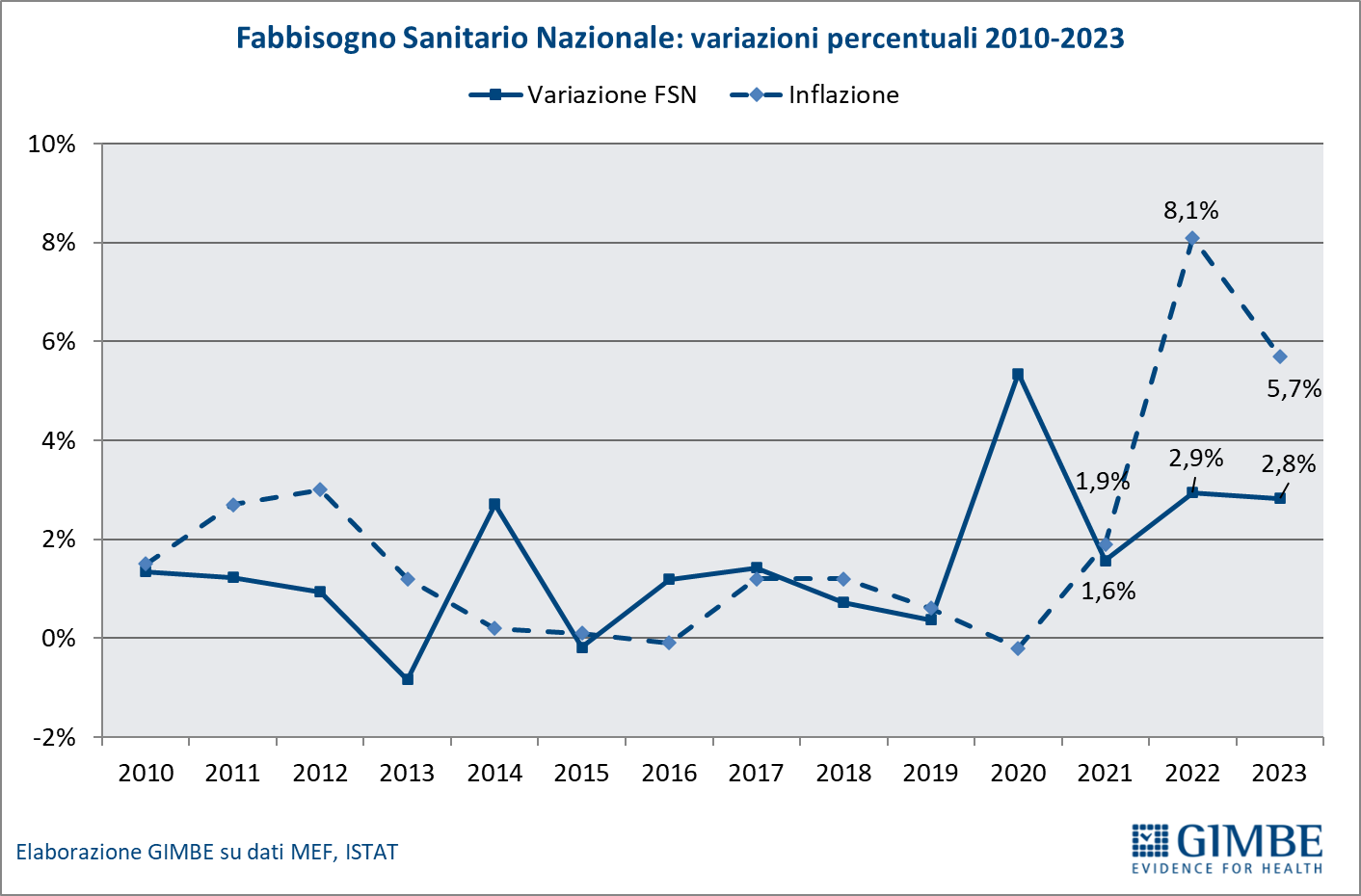
«A parte piccole differenze – continua Cartabellotta – le proposte dei DdL in esame sull’aumento del FSN sono sì in linea con il Piano di Rilancio del SSN elaborato dalla Fondazione GIMBE, ma sono limitate ad un arco temporale di 5 anni con un finanziamento aggiuntivo di € 4 miliardi l’anno per un totale di € 20 miliardi. Al contrario, il Piano GIMBE suggerisce un incremento progressivo del finanziamento pubblico per allineare la spesa sanitaria pro-capite alla media dei paesi europei».
Dal punto di vista quantitativo, il recente paper dell’OCSE sulla sostenibilità fiscale dei sistemi sanitari entro il 2040 stima un aumento medio della spesa sanitaria nei paesi OCSE del 2,6%, ma prevede al contempo che le entrate attese, fiscali e non fiscali saranno pari all’1,3%, evidenziando dunque una possibile criticità nella sostenibilità della spesa sanitaria. Nelle stime OCSE l’Italia si trova al penultimo posto per incremento delle entrate attese (0,2%) e al terzultimo per l’aumento di spesa sanitaria (1,5%). «Una situazione – commenta Cartabellotta – che, in assenza di coraggiose scelte politiche, vede il rilancio del SSN pesantemente condizionato dalle difficoltà a reperire le risorse necessarie. In ogni caso, l’incremento del FSN di € 4 miliardi/anno proposto dai DdL in esame è superiore al 2,6% previsto dall’OCSE fino al 2035, salvo poi essere inferiore dal 2036 (figura 6): un’importante iniezione di denaro pubblico per il SSN, tuttavia non sufficiente recuperare l’enorme gap della spesa sanitaria pro-capite rispetto alla media dei paesi europei».
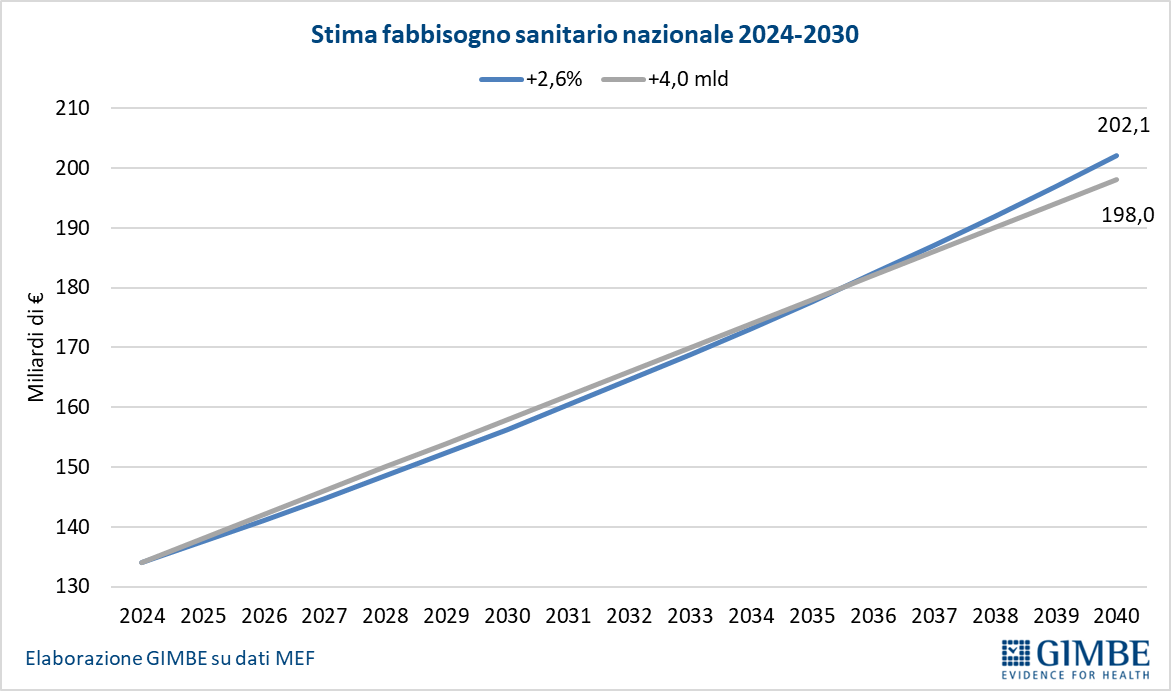
Quanto al reperimento delle risorse necessarie, i DdL in esame fanno riferimento a maggiori risorse derivanti dalla crescita economica, al recupero di risorse dall’evasione/elusione fiscale e alla revisione delle politiche contributive. «Se da un lato i tempi di attuazione di queste ultime misure non permettono di recuperare risorse a breve termine – commenta Cartabellotta – dall’altro è indifferibile rivedere le priorità di investimento del Paese per evitare il crollo imminente di un pilastro della nostra democrazia. Peraltro, con la difficoltà di recuperare risorse da sprechi e inefficienze in assenza di coraggiose riforme, le uniche ipotesi aperte rimangono quelle di una tassa di scopo (es. su alcool, fumo, gioco d’azzardo, bevande zuccherate) e/o una tassazione aggiuntiva e incrementale dei redditi più elevati».
«Il persistere del sotto-finanziamento pubblico – conclude Cartabellotta – avrà tre conseguenze fondamentali sul SSN. Innanzitutto, l’ulteriore demotivazione del personale sanitario con impoverimento del capitale umano che rischia di mettere definitivamente in ginocchio la sanità pubblica; in secondo luogo, la difficoltà sempre crescente nel garantire le innovazioni farmacologiche e tecnologiche; infine, l’addio all’universalismo con l’involuzione del SSN in una sanità a doppio binario, dove il diritto alla tutela della salute sarà condizionato della capacità di spesa delle persone. Tuttavia per rilanciare il SSN il progressivo incremento del finanziamento pubblico è condizione necessaria, ma non sufficiente: sono ormai inderogabili coraggiose riforme di sistema visto che, a fronte di varie transizioni (epidemiologica, demografica, digitale), le modalità di finanziamento, programmazione, erogazione e valutazione dei servizi sanitari “obbediscono” a leggi che risalgono a 25-30 anni fa. Ma ancor prima, serve una visione chiara su quale modello di SSN la politica vuole lasciare in eredità alle future generazioni, attraverso un patto sociale e politico che, prescindendo da ideologie partitiche e avvicendamenti di Governi, riconosca nel modello del SSN un pilastro della nostra democrazia, una conquista irrinunciabile e una grande leva per lo sviluppo economico del Paese».
Download comunicato
30 aprile 2024
PNRR Missione Salute: al 1° trimestre 2024 rispettate tutte le scadenze europee. Assistenza domiciliare: sugli step intermedi arrancano Campania e Sardegna, Sicilia ferma all’1%. Rimodulazione al ribasso del PNRR: incognite su risorse e progetti che slittano dopo il 2026. 1.803 posti di terapia intensiva in cerca di fondi. Riforma assistenza territoriale e nodo infermieri: pochi e sottopagati
«Anche se al 31 marzo 2024 non erano previste scadenze europee sulla missione Salute del PNRR che condizionano il pagamento delle rate – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – continua l’attività del nostro Osservatorio sul Servizio Sanitario Nazionale di monitoraggio indipendente dello status di avanzamento delle riforme, al fine di fornire un quadro oggettivo sui risultati raggiunti, di informare i cittadini ed evitare strumentalizzazioni politiche».
Il presente monitoraggio, oltre allo status di avanzamento, analizza nei dettagli la rimodulazione della Missione 6 secondo quanto riportato dalla Quarta Relazione sullo stato di avanzamento del PNRR e quanto disposto dal DL PNRR, approvato lo scorso 23 aprile.
STATO DI AVANZAMENTO AL 31 MARZO 2024. Secondo i dati resi pubblici il 20 aprile 2024 sul portale del Ministero della Salute che monitora lo stato di attuazione della Missione Salute del PNRR:
- Milestone e target europei: risultano tutti raggiunti in quanto al 31 marzo 2024 non erano previste nuove scadenze e tutte quelle relative agli anni 2021-2023 erano già state raggiunte al 31 dicembre 2023.
- Milestone e target nazionali: «Anche se non condizionano l’erogazione dei fondi del PNRR – spiega Cartabellotta – questi step intermedi richiedono un attento monitoraggio perché potrebbero compromettere le correlate scadenze europee». Entro le scadenze fissate sono stati raggiunti tutti quelli previsti nel 2021 e 2022. Relativamente al 2023, sono stati differiti tre target: due da giugno 2023 a giugno 2024, ovvero la “Stipula di un contratto per gli strumenti di intelligenza artificiale a supporto dell'assistenza primaria” e la “Stipula dei contratti per l'interconnessione aziendale” (tabella 1). L’ulteriore target “Nuovi pazienti che ricevono assistenza domiciliare (prima parte)” differito da marzo 2023 a marzo 2024 è stato raggiunto alla scadenza prevista, insieme a quello previsto per marzo 2024 “Nuovi pazienti che ricevono assistenza domiciliare (seconda parte)”.

«Raggiunti gli obiettivi per l’assistenza domiciliare integrata (ADI) negli over 65 – commenta Cartabellotta – i ritardi attuali sulle scadenze nazionali non sono particolarmente critici. Tuttavia, il raggiungimento degli obiettivi nazionali sull’ADI è condizionato da rilevanti differenze regionali, conseguenti sia al “punto di partenza” delle Regioni del Mezzogiorno, sia alle loro capacità di recuperare il gap con l’avvio del PNRR». In dettaglio, secondo quanto previsto dal Decreto del Ministero della Salute del 13 marzo 2023 per assistere almeno il 10% della popolazione over 65 in ADI, il PNRR ha l’obiettivo di aumentare le persone prese in carico dagli oltre 640 mila del dicembre 2019 a poco meno di 1,5 milioni nel 2026, per un incremento totale di oltre 808 mila assistiti. Rispetto ai target intermedi per raggiungere tale numero, la recente relazione dell’Agenas documenta che nel 2023 il target nazionale di 526 mila, previsto dal DM 13 marzo 2023, è stato superato (+1%). «Tuttavia – spiega Cartabellotta – il dato nazionale è distorto dai risultati estremamente differenti raggiunti dalle Regioni. Infatti, rispetto ad una media nazionale del 101%, alcune Regioni fanno registrare incrementi molto rilevanti: Provincia autonoma di Trento (235%), Umbria (206%), Puglia (145%), Toscana (144%). Risultati che “compensano” quelli di altre Regioni: in particolare Sardegna (77%), Campania (62%) e, soprattutto, Sicilia che rimane fanalino di coda all’1%».
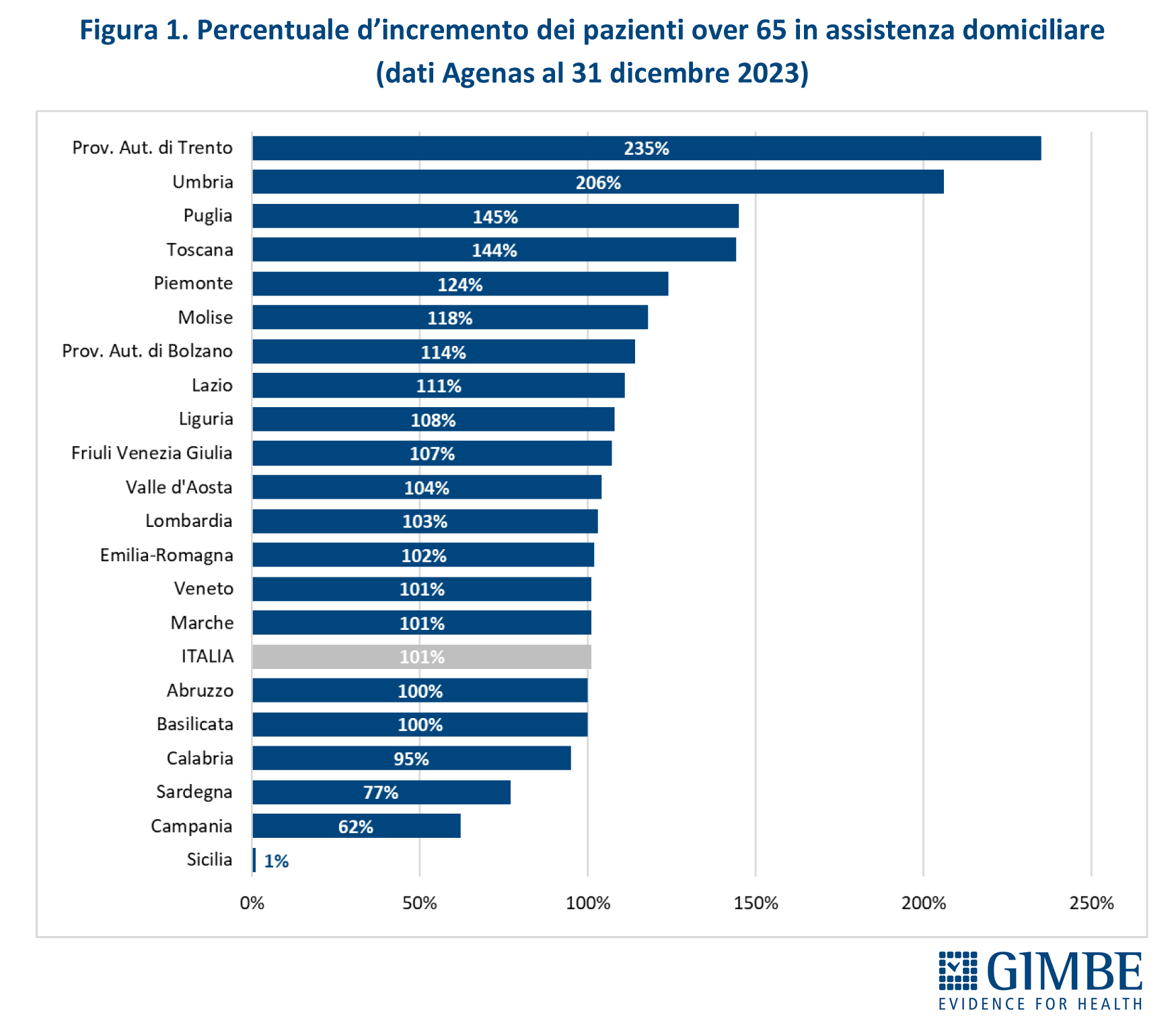
RIMODULAZIONE DELLA MISSIONE 6 SALUTE. La “Quarta Relazione sullo stato di attuazione del PNRR”, pubblicata lo scorso 22 febbraio, riporta le variazioni rispetto al piano originale approvate dalla Commissione Europea il 24 novembre 2023, relative alla rimodulazione delle risorse tra le due Componenti della Missione Salute, alle variazioni quantitative dei progetti e ai differimenti temporali.
Risorse. La dotazione finanziaria della Missione 6 Salute, pari a circa € 15,6 miliardi, è rimasta invariata. La rimodulazione ha redistribuito € 750 milioni dalla Componente 2 alla Componente 1. In particolare, sono stati potenziati i nuovi progetti riferiti all’assistenza domiciliare (+ € 250 milioni) e alla telemedicina (+ € 500 milioni), con una riduzione (- € 750 milioni) che sarà compensata dalle risorse per progetti già in essere di edilizia sanitaria ex. art. 20.
Variazioni quantitative.
- Riduzione di Case della Comunità (-312), Centrali Operative Territoriali (-120) e Ospedali di Comunità (-93) e interventi di antisismica (-25) secondo criteri di distribuzione regionale al momento non noti. «Se, come previsto dal piano di rimodulazione presentato dall’Italia, saranno espunte le strutture da realizzare ex novo – spiega Cartabellotta – ad essere penalizzate saranno le Regioni del Mezzogiorno la cui dotazione iniziale era esigua». Per garantire la realizzazione di tutte le strutture e di tutti gli interventi inizialmente programmati, è previsto l’utilizzo di fondi alternativi: “risorse da Accordo di Programma ex art. 20 L. 67/1988 ed eventuali risorse alternative, nonché le risorse addizionali del Fondo Opere Indifferibili, istituito per fronteggiare l’eccezionale aumento dei costi dei materiali da costruzione negli appalti pubblici, e risorse derivanti dai bilanci regionali/provinciali”. «Senza entrare nel merito di tecnicismi contabili né dell’entità dei fondi alternativi citati – precisa il Presidente – l’unica certezza è che tutto quanto espunto dal piano di rimodulazione potrà essere realizzato solo dopo giugno del 2026, data di scadenza ultima delle opere del PNRR».
- Riduzione dei posti letto di terapia intensiva (-808) e semi-intensiva (-995), secondo criteri di distribuzione regionale al momento non noti. «Se da un lato il piano di rimodulazione indica la riduzione di 1.803 posti letto totali come “prudenziale” per l’aumento dei costi di realizzazione – spiega Cartabellotta – dall’altro non fa alcun riferimento alle risorse a cui attingere per realizzare i posti letto espunti, nonostante venga riportato che “Resta comunque ferma la programmazione definita dai Piani di riorganizzazione approvati dal Ministero con le Regioni e le Province Autonome”».
- Aumento degli over 65 da prendere in carico in assistenza domiciliare (da almeno 800 mila a 842 mila) e dei pazienti assistiti in telemedicina (da almeno 200 mila a 300 mila).
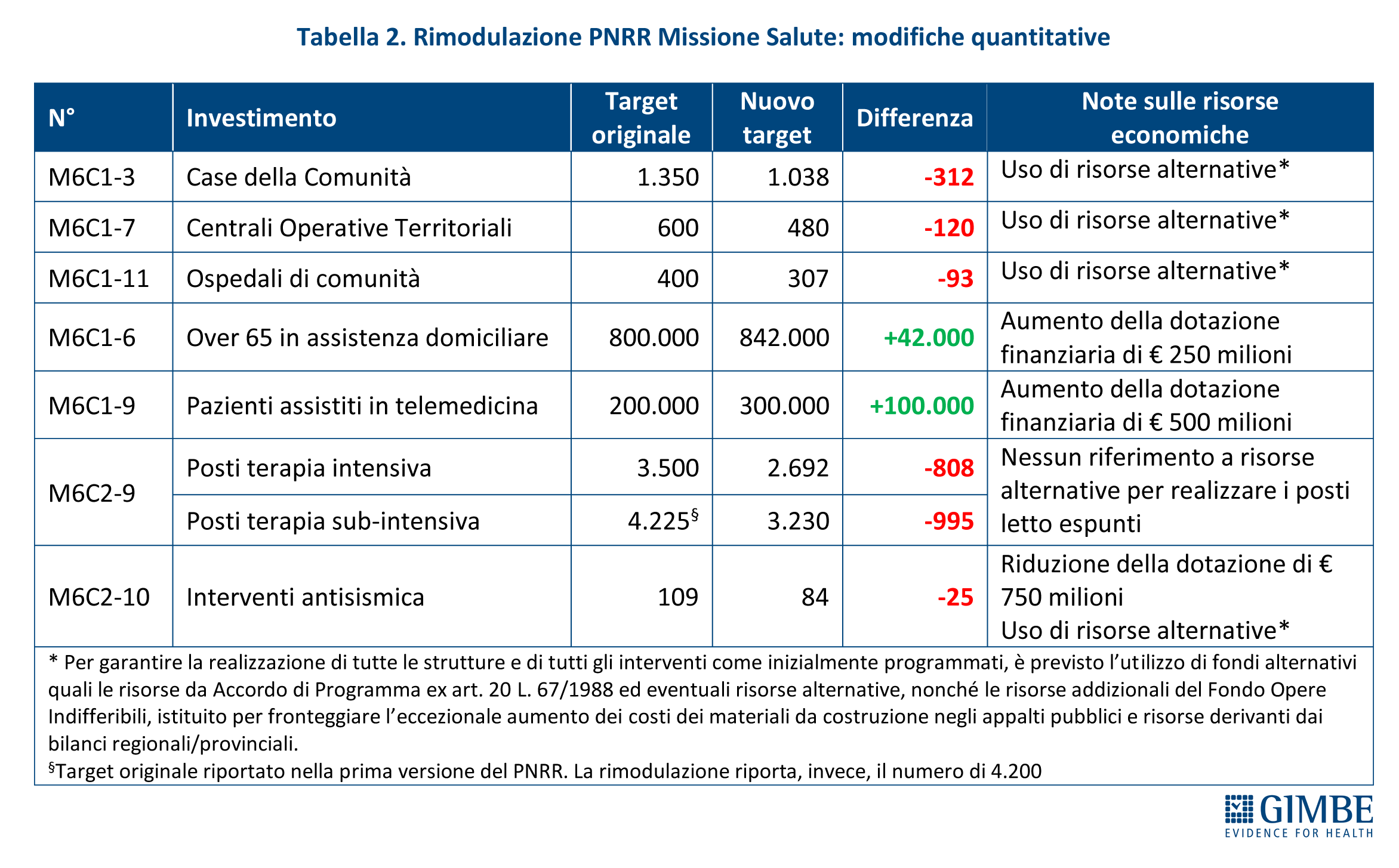
Differimenti temporali. Sono relativi a due target:
- Attivazione delle Centrali Operative Territoriali dal 30 giugno 2024 al 31 dicembre 2024 (+ 6 mesi).
- Installazione delle grandi apparecchiature dal 31 dicembre 2024 al 30 giugno 2026 (+ 18 mesi).

«Un differimento temporale – commenta il Presidente – motivato da criticità minori, quali lo smaltimento delle vecchie apparecchiature e l’adeguamento dei locali, che inevitabilmente condizionerà l’esigibilità delle prestazioni diagnostiche con apparecchiature più moderne ed efficienti, in un periodo storico caratterizzato da tempi di attesa già estremamente lunghi».
DL PNRR. L’art. 1 dirotta circa € 1,2 miliardi destinati all’ammodernamento degli ospedali dal Piano Nazionale per gli investimenti complementari – il co-finanziamento del PNRR garantito dall’Italia - ai fondi generici per l’edilizia sanitaria (ex. art. 20). «Anche se potrebbe sembrare solo una “mossa contabile” – commenta il Presidente – nei fatti lo spostamento di risorse non avviene tra “vasi comunicanti” e gli interventi espunti sono rimandati a data da destinarsi perché non dovranno più rispettare la scadenza del giugno 2026 fissate dal PNRR». In particolare, si tratta dell’investimento denominato “Verso un ospedale sicuro e sostenibile” che ha l’obiettivo di migliorare la sicurezza degli ospedali per adeguarli alle norme antisismiche, «tenendo conto – spiega Cartabellotta – del loro ruolo strategico in caso di disastro, visto che gli ospedali se da un lato svolgono la fondamentale funzione di soccorso, sono particolarmente a rischio in caso di evento sismico perché ospitano un elevato numero di persone la cui messa in sicurezza è condizionata dalle inabilità individuali».
«Dopo aver “messo a terra” – commenta il Presidente – la Missione Salute del PNRR, il rispetto delle scadenze future sarà condizionato dalle criticità di attuazione della riforma dell’assistenza territoriale nei 21 servizi sanitari regionali. In particolare, il ruolo dei medici di famiglia e la grave carenza infermieri, figure chiave nella riorganizzazione dell’assistenza territoriale, oltre alle differenze regionali che non pongono tutte le Regioni sulla stessa linea di partenza per raggiungere gli obiettivi del PNRR e che, inevitabilmente, rischiano di essere amplificate dall’autonomia differenziata».
Riguardo l’imponente carenza di personale infermieristico utile riportare tre dati. Innanzitutto, nel 2021 il numero di infermieri in Italia è pari a 6,2 per 1.000 abitanti, rispetto ad una media OCSE di 9,9, con rilevanti differenze regionali. Una carenza che stride con il fabbisogno di infermieri di comunità/di famiglia stimato da Agenas per attuare la riforma dell’assistenza territoriale: tra 19.450 a 26.850. In secondo luogo, la scarsa attrattività della professione infermieristica conseguente a vari fattori: limitate prospettive di carriera, problemi organizzativi e di sicurezza sul lavoro e, ovviamente, aspetti economici, visto che la retribuzione dei nostri infermieri è ben al di sotto della media OCSE (€ 35.030 vs € 44.250 a dicembre 2021). Inoltre, negli ultimi 20 anni il potere di acquisto dei loro stipendi si è ridotto sia nel periodo 2000-2019 (-1,5%), sia nel periodo 2019-2021 (-1%), più che in ogni altro paese OCSE.
«La Missione Salute del PNRR – conclude Cartabellotta – è indubbiamente una grande opportunità per potenziare il SSN, ma solo nell’ambito di un rilancio complessivo della sanità pubblica. Ovvero, non può essere la “stampella” per sostenere un SSN claudicante. E, se da un lato la sua attuazione deve essere sostenuta da coraggiose azioni politiche, rinviare le scadenze e rimodulare al ribasso gli obiettivi del PNRR senza chiarire la distribuzione regionale dei “tagli”, l’entità e la disponibilità delle risorse necessarie e la definizione di nuove scadenze per quanto rimasto fuori dal piano di rimodulazione, indebolisce ulteriormente il potenziale impatto del PNRR sul rilancio del SSN».
Download comunicato
16 aprile 2024
DEF: spesa sanitaria in calo nel 2023, per il 2024 l’aumento è illusorio. Scende il rapporto spesa sanitaria/Pil: 6,3% nel 2025-2026 e poi 6,2%, sotto il livello pre-Pandemia. Investimenti inadeguati in sanità: Italia ultima tra i paesi del G7, a rischio diritto alla tutela della salute
Lo scorso 9 aprile il Consiglio dei Ministri ha approvato il Documento di Economia e Finanza (DEF) 2024 in forma “semplificata”, ovvero con le sole stime tendenziali calcolate sulle norme in vigore, e senza stime programmatiche che rimangono in attesa del nuovo Patto di Stabilità.
«Rispetto alle previsioni di spesa sanitaria sino al 2027 – afferma Nino Cartabellotta Presidente della Fondazione GIMBE – il DEF 2024 certifica l’assenza di un cambio di rotta e ignora il pessimo “stato di salute” del Servizio Sanitario Nazionale (SSN), i cui princìpi fondamentali di universalità, uguaglianza ed equità sono stati traditi, con conseguenze che condizionano la vita delle persone, in particolare delle fasce socio-economiche più deboli e delle persone residenti nel Mezzogiorno. Dai lunghissimi tempi di attesa all’affollamento inaccettabile dei pronto soccorso; dalle diseguaglianze regionali e locali nell’offerta di prestazioni sanitarie alla migrazione sanitaria dal Sud al Nord; dall’aumento della spesa privata all’impoverimento delle famiglie sino alla rinuncia alle cure».
Relativamente alla spesa sanitaria vengono di seguito riportate le analisi indipendenti della Fondazione GIMBE sul consuntivo 2023 e sulle stime per l’anno 2024 e per il triennio 2025-2027 (Tabella).
Consuntivo 2023. Il DEF 2024 certifica per l’anno 2023 un rapporto spesa sanitaria/PIL del 6,3% e, in termini assoluti, una spesa sanitaria di € 131.119 milioni, oltre € 3.600 milioni in meno rispetto a quanto previsto dalla NaDEF 2023 (€ 134.734 milioni). «Tale riduzione di spesa – spiega il Presidente – consegue in larga misura al mancato perfezionamento del rinnovo dei contratti del personale dirigente e convenzionato per il triennio 2019-2021, i cui oneri non sono stati inputati nel 2023 e spostati al 2024. In misura minore hanno inciso le spese per contrastare la pandemia, che sono state inferiori al previsto». Rispetto al 2022 la spesa sanitaria nel 2023 si è ridotta dal 6,7% al 6,3% del PIL e di € 555 milioni in termini assoluti. «Questo primo dato – commenta Cartabellotta – certifica che il 2023 è stato segnato da un netto definanziamento in termini di rapporto spesa sanitaria/PIL (-0,4%), facendo addirittura segnare un valore negativo della spesa sanitaria, il cui potere d’acquisto è stato anche ridotto da un’inflazione che nel 2023 ha raggiunto il 5,7% su base annua».
Previsionale 2024. Il rapporto spesa sanitaria/PIL nel 2024 sale al 6,4% rispetto al 6,3% del 2023; in termini assoluti la previsione di spesa sanitaria è di € 138.776 milioni, ovvero € 7.657 milioni in più rispetto al 2023 (+5,8%). «In realtà – precisa Cartabellotta – l’altisonante incremento di oltre € 7,6 miliardi stimato per il 2024 è illusorio: infatti, in parte è dovuto al un mero spostamento al 2024 della spesa prevista nel 2023 per i rinnovi contrattuali 2019-2021, in parte agli oneri correlati al personale sanitario dipendente per il triennio 2022-2024 e, addirittura, all’anticipo del rinnovo per il triennio 2025-2027. Una previsione poco comprensibile, visto che la Legge di Bilancio 2024 non ha affatto stanziato le risorse per questi due capitoli di spesa». Senza considerare, peraltro, l’erosione del potere di acquisto, visto che secondo l’ISTAT ad oggi l’inflazione si attesta su base annua a +1,3%.
Previsionale 2025-2027. Nel triennio 2025-2027, a fronte di una crescita media annua del PIL nominale del 3,1%, il DEF 2024 stima al 2% la crescita media annua della spesa sanitaria. Il rapporto spesa sanitaria/PIL si riduce dal 6,4% del 2024 al 6,3% nel 2025-2026, al 6,2% nel 2027. Rispetto al 2024, in termini assoluti la spesa sanitaria nel 2025 sale a € 141.814 milioni (+2,2%), a € 144.760 milioni (+2,1%) nel 2026 e a € 147.420 milioni (+1,8%) nel 2027. «Considerato che il DEF in forma “semplificata” non contiene indicazioni sulle politiche economiche per la prossima Legge di Bilancio – commenta il Presidente – se da un lato le previsioni sul triennio 2025-2027 confermano il progressivo calo del rapporto spesa sanitaria/PIL, dall’altro non si possono escludere ulteriori riduzioni della spesa sanitaria visti i margini molto risicati per finanziare in deficit la prossima Manovra. In tal senso rimangono molto azzardate le stime assolute di € 6.414 milioni in più nel 2025 e di € 9.160 milioni nel 2026, tenendo conto che il Fabbisogno Sanitario Nazionale fissato dalla Legge di Bilancio 2024 è pari a € 135.400 milioni per il 2025 e € 135.600 milioni per il 2026».
Peraltro, in assenza di misure programmatiche nel DEF 2024, aggiunge il Presidente «bisognerà capire dove reperire le risorse sia per abolire gradualmente il tetto di spesa per il personale sanitario – come annunciato dal Presidente Meloni e del Ministro Schillaci – sia da destinare alle prestazioni di assistenza specialistica ambulatoriale e di protesica, visto che l’aggiornamento dei nomenclatori tariffari è stato rinviato in accordo con le Regioni al 1° gennaio 2025 per mancanza di fondi, posticipando ancora una volta l’esigibilità dei “nuovi” Livelli Essenziali di Assistenza, ben 8 anni dopo la loro approvazione».
«Il DEF 2024 – chiosa il Presidente – conferma che, in linea con quanto accaduto negli ultimi 15 anni, la sanità pubblica non rappresenta affatto una priorità neppure per l’attuale Governo. In tal senso, la comunicazione pubblica dell’Esecutivo continua a puntare esclusivamente sulla spesa sanitaria in termini assoluti che dal 2012 è (quasi) sempre aumentata rispetto all’anno precedente, e non sul rapporto spesa sanitaria/PIL che documenta al contrario un lento e inesorabile declino, collocando l’Italia prima tra i paesi poveri dell’Europa e ultima del G7 di cui proprio nel 2024 il nostro Paese ha la presidenza».
«Il Piano di Rilancio del SSN elaborato dalla Fondazione GIMBE – conclude Cartabellotta – propone di aumentare progressivamente la spesa sanitaria, con l’obiettivo di allinearla entro il 2030 alla media dei paesi europei, al fine di garantire il rilancio delle politiche del personale sanitario, l’erogazione uniforme dei Livelli Essenziali di Assistenza e l’accesso equo alle innovazioni. Considerato che nel 2022 il gap della spesa sanitaria pro-capite con la media dei paesi europei ha superato in totale i € 47 miliardi, il DEF 2024 non pone affatto le basi per ridurlo progressivamente: anzi, il rapporto spesa sanitaria/PIL scende a 6,3% nel 2025-2026 e al 6,2% nel 2027, valori inferiori al 2019 (6,4%), confermando che la pandemia non ha insegnato proprio nulla. Infatti, il perseverante definanziamento pubblico aumenterà la distanza con i paesi europei e affonderà definitivamente il SSN, compromettendo il diritto costituzionale alla tutela della salute delle persone, in particolare per le classi meno abbienti e per i residenti nelle Regioni del Sud».
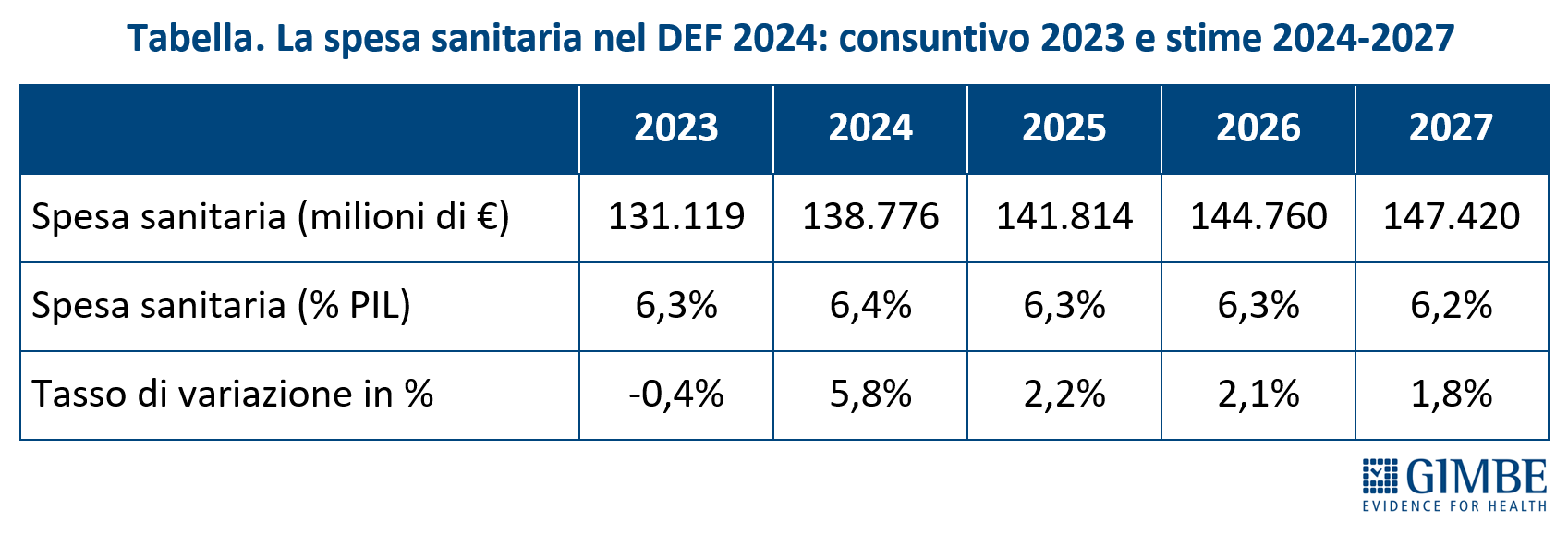
Download comunicato
9 aprile 2024
Spesa sanitaria delle famiglie nel 2022: spesi € 64 in più rispetto all’anno precedente e oltre € 100 al centro-sud. 4,2 milioni di famiglie hanno limitato le spese per la salute, in particolare al Sud. Oltre 1,9 milioni di persone hanno rinunciato a prestazioni sanitarie per ragioni economiche. A rischio la salute di oltre 2,1 milioni di famiglie indigenti
Nel 2022 la spesa sanitaria out-of-pocket, ovvero quella sostenuta direttamente dalle famiglie, ammonta a quasi € 37 miliardi: in quell’anno oltre 25,2 milioni di famiglie italiane in media hanno speso per la salute € 1.362, oltre € 64 euro in più rispetto al 2021. «Considerato il rilevante impatto sui bilanci familiari della spesa sanitaria out-of-pocket – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – e tenuto conto di un contesto caratterizzato dalla grave crisi di sostenibilità del Servizio Sanitario Nazionale (SSN) e dall’aumento della povertà assoluta, abbiamo analizzato vari indicatori per misurare le dimensioni di questo preoccupante fenomeno, utilizzando esclusivamente i dati pubblicati da ISTAT. L’obiettivo è quello di fornire una base oggettiva per il dibattito pubblico e le decisioni politiche, oltre che prevenire strumentalizzazioni basate sull’enfasi posta su singoli dati».
Spesa sanitaria out-of-pocket. Secondo il sistema dei conti ISTAT-SHA, nel 2022 (ultimo anno disponibile) la spesa sanitaria totale in Italia ammonta a € 171.867 milioni: € 130.364 milioni di spesa pubblica (75,9%) e € 41.503 milioni di spesa privata, di cui € 36.835 milioni (21,4%) out-of-pocket e € 4.668 milioni (2,7%) intermediata da fondi sanitari e assicurazioni (figura 1). «Se da un lato la spesa out-of-pocket supera la soglia del 15% – commenta il Presidente – concretizzando di fatto, secondo i parametri dell’Organizzazione Mondiale della Sanità, un sistema sanitario misto, va rilevato che quasi l’89% della spesa privata è a carico delle famiglie». Complessivamente, nel periodo 2012-2022 la spesa out-of-pocket è aumentata in media dell’1,6% annuo, per un totale di € 5.326 milioni in 10 anni (figura 2). «Un dato – spiega il Presidente – che documenta solo in parte l’impatto del progressivo indebolimento del SSN, perché non tiene conto di altri indicatori. Infatti, la limitazione delle spese per la salute, l’indisponibilità economica temporanea e, soprattutto, la rinuncia alle cure sono fenomeni che, pur non aumentando la spesa out-of-pocket, contribuiscono a peggiorare la salute delle persone».
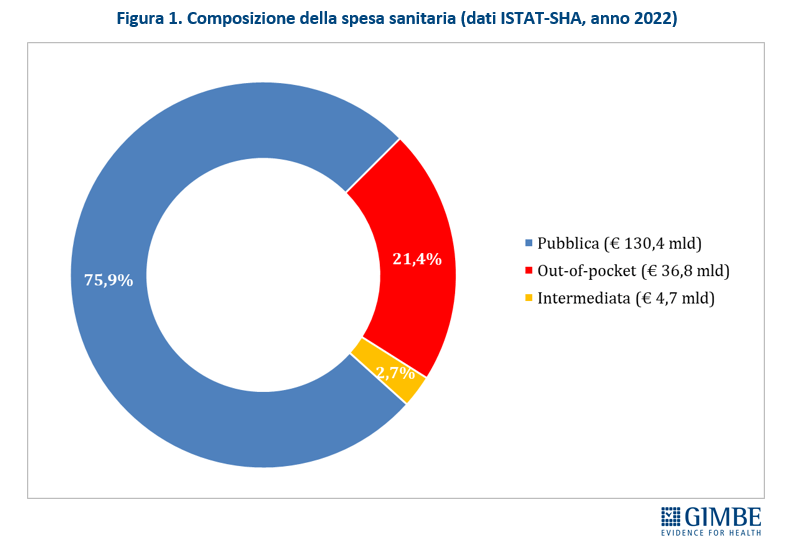
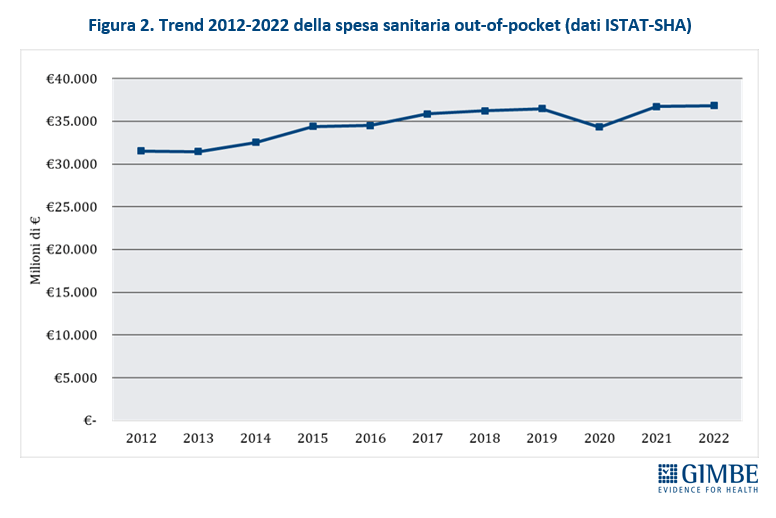
Impatto della spesa per la salute sulle famiglie. Secondo l’indagine ISTAT sui consumi delle famiglie, nel 2022 la media nazionale delle spese per la salute è pari a € 1.362,24 a famiglia, in aumento rispetto ai € 1.298,04 del 2021. «Ad eccezione del Nord-Ovest – spiega il Presidente – dove si registra una lieve riduzione, l’aumento delle spese per la salute nel 2022 riguarda tutte le macro-aree del Paese: in particolare al Centro e al Sud si registrano aumenti di oltre € 100 a famiglia» (tabella 1). I dati regionali restituiscono, invece, un quadro molto eterogeneo. In dettaglio, dal 2021 al 2022 i maggiori incrementi si rilevano in Puglia con +26,1% (€ 910,20 vs € 1.147,80) e in Toscana con +19,3% (€ 1.178,40 vs € 1.405,92). Altre Regioni, invece, hanno registrato una diminuzione dal 2021 al 2022: la Valle d’Aosta del 24,3% (€ 1.834,08 vs € 1.387,56) e la Calabria che segna un -15,3% (€ 1.060,92 vs € 899,04) (tabella 2). «L’interpretazione dei dati regionali – spiega Cartabellotta – non è univoca perché la spesa delle famiglie per la salute è influenzata da numerose variabili: la qualità e l’accessibilità dei servizi sanitari pubblici, la capacità di spesa delle famiglie, il consumismo sanitario e, in misura minore, l’eventuale rimborso della spesa da parte di assicurazioni e fondi sanitari». Ad esempio, il fatto che nel 2022 la spesa per la salute delle famiglie calabresi e marchigiane rimanga al di sotto di € 1.000 è verosimilmente imputabile a motivazioni differenti. Analogamente, nelle prime posizioni per spesa delle famiglie si collocano le Regioni più ricche e/o con più elevata qualità dei servizi sanitari, documentando, aggiunge il Presidente «che la spesa out-of-pocket non è un indicatore affidabile per valutare la riduzione delle tutele pubbliche; di conseguenza, lasciare che il dibattito pubblico si concentri solo su questo dato restituisce un quadro distorto della realtà, sia perché alcune famiglie spendono per servizi e prestazioni inutili, sia perché altre non riescono a spendere per bisogni reali di salute a causa di difficoltà economiche».
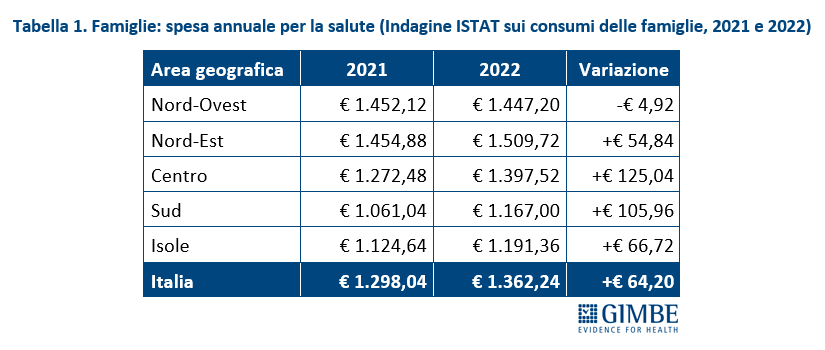
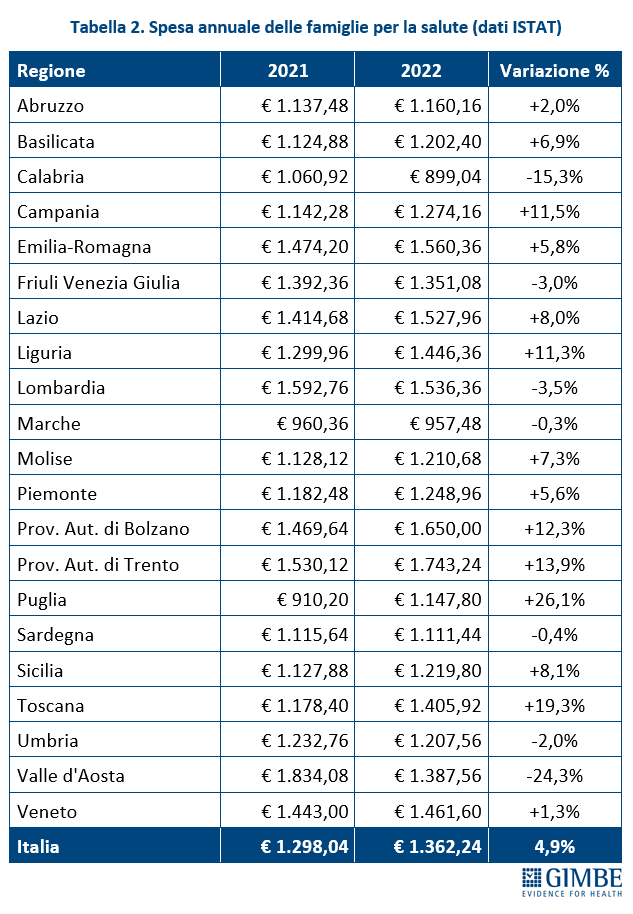
Limitazione delle spese per la salute. Secondo i dati ISTAT sul cambiamento delle abitudini di spesa nel 2022 il 16,7% delle famiglie dichiarano di avere limitato la spesa per visite mediche e accertamenti periodici preventivi in quantità e/o qualità. Se il Nord-Est (10,6%), il Nord-Ovest (12,8%) e il Centro (14,6%) si trovano sotto la media nazionale, tutto il Mezzogiorno si colloca al di sopra: di poco le Isole (18,5%), di oltre 10 punti percentuali il Sud (28,7%), in pratica più di 1 famiglia su 4 (figura 3). «Un cambiamento nelle abitudini di spesa – commenta Cartabellotta – che ovviamente argina la spesa out-of-pocket: infatti, proiettando sulla popolazione i dati dell’indagine campionaria ISTAT, sarebbero oltre 4,2 milioni le famiglie che nel 2022 hanno limitato le spesa per la salute».
Indisponibilità economiche temporanee delle spese per la salute. Risultati sovrapponibili, seppur in percentuali ridotte, vengono restituiti dall’indagine ISTAT sulle condizioni di vita. Il 4,2% delle famiglie dichiara di non disporre di soldi in alcuni periodi dell’anno per far fronte a spese relative alle malattie. Sono al di sotto della media nazionale il Nord-Est (2%), il Centro (3,1%) e il Nord-Ovest (3,2%), mentre il Mezzogiorno si colloca al di sopra della media nazionale: rispettivamente le Isole al 5,3% e il Sud all’8%, un dato quasi doppio rispetto alla media nazionale (figura 4). «Anche questo fenomeno – spiega il Presidente – contribuisce a contenere la spesa out-of-pocket: infatti, proiettando sulla popolazione i dati dell’indagine campionaria ISTAT, oltre 1 milione di famiglie in alcuni periodi del 2022 non sono riuscite a fronteggiare le spese per la salute per indisponibilità economica».
Rinunce a prestazioni sanitarie. I dati forniti dal Rapporto sul Benessere Equo e Sostenibile (BES) 2022, realizzato in collaborazione tra ISTAT e CNEL documentano che la percentuale di persone che rinunciano a prestazioni sanitarie – dopo i dati drammatici del periodo pandemico (9,6% nel 2020 e 11,1% nel 2021) – nel 2022 si è attestata al 7%, percentuale comunque maggiore a quella pre-pandemica del 2019 (6,3%). Si tratta di oltre 4,13 milioni di persone che, secondo la definizione ISTAT, spiega Cartabellotta «dichiarano di aver rinunciato nell’ultimo anno a visite specialistiche o esami diagnostici pur avendone bisogno, per uno o più motivi: problemi economici (impossibilità di pagare, costo eccessivo), difficoltà di accesso (struttura lontana, mancanza di trasporti, orari scomodi), lunghi tempi di attesa». In particolare, nel 2022 ha rinunciato alle cure per motivi economici il 3,2% della popolazione, ovvero quasi 1,9 milioni di persone. «In ogni caso dal 2018 – commenta Cartabellotta – fatta eccezione per il biennio 2020-2021, la percentuale di persone che hanno rinunciato alle cure rimane sostanzialmente stabile, anche se le motivazioni possono mutare negli anni». La distribuzione per aree geografiche non documenta grandi differenze rispetto alla media nazionale, dimostrando che si tratta di un problema diffuso: Nord-Ovest 7,5%, Nord-Est 6,4%, Centro 7%, Sud 6,2%, Isole 8,5%. Anche a livello regionale le differenze sono modeste, fatta eccezione per i dati estremi non sempre di facile interpretazione: da un lato Sardegna (12,3%) e Piemonte (9,6%), dall’altro la Provincia Autonoma di Bolzano e la Campania (4,7%). (figura 5).
Povertà assoluta. «L’impatto sulla salute individuale e collettiva dell’indebolimento della sanità pubblica – afferma Cartabellotta – non può limitarsi a valutare gli indicatori relativi alla spesa delle famiglie, ma deve anche considerare il livello di povertà assoluta della popolazione». Secondo le statistiche ISTAT sulla povertà, tra il 2021 e il 2022 l’incidenza della povertà assoluta per le famiglie in Italia – ovvero il rapporto tra le famiglie con spesa sotto la soglia di povertà e il totale delle famiglie residenti – è salita dal 7,7% al 8,3%, ovvero quasi 2,1 milioni di famiglie. Il Nord-Est ha registrato l’incremento più significativo, passando dal 7,1% al 7,9%, seguito dal Sud con un aumento dal 10,5% all'11,2% e dalle Isole con un incremento dal 9,2% al 9,8%. Anche se il Nord-Ovest e il Centro hanno registrato un aumento più contenuto (0,4%), il fenomeno della povertà assoluta è diffuso su tutto il territorio nazionale (tabella 3). E le stime preliminari ISTAT per l’anno 2023 documentano un ulteriore incremento della povertà assoluta delle famiglie: dall’8,3% all’8,5%. «È evidente – commenta Cartabellotta – che l’aumento del numero di famiglie che vivono sotto la soglia della povertà assoluta avrà un impatto residuale sulla spesa out-of-pocket, ma aumenterà la rinuncia alle cure, condizionando il peggioramento della salute e la riduzione dell’aspettativa di vita delle persone più povere del Paese».

«Dalle nostre analisi – conclude Cartabellotta – emergono tre considerazioni. Innanzitutto l’entità della spesa out-of-pocket, seppur in lieve e costante aumento, sottostima le mancate tutele pubbliche perché viene arginata da fenomeni conseguenti alle difficoltà economiche delle famiglie: la limitazione delle spese per la salute, l’indisponibilità economica temporanea e la rinuncia alle cure. In secondo luogo, questi fenomeni sono molto più frequenti nelle Regioni del Mezzogiorno, proprio quelle dove l’erogazione dei Livelli Essenziali di Assistenza è inadeguata: di conseguenza, l’insufficiente offerta pubblica di servizi sanitari associata alla minore capacità di spesa delle famiglie del Sud condiziona negativamente lo stato di salute e l’aspettativa di vita alla nascita, un indicatore che vede tutte le Regioni del Mezzogiorno al di sotto della media nazionale. Infine, lo status di povertà assoluta che coinvolge oggi più di due milioni di famiglie richiede urgenti politiche di contrasto alla povertà, non solo per garantire un tenore di vita dignitoso a tutte le persone, ma anche perché le diseguaglianze sociali nell’accesso alle cure e l’impossibilità di far fronte ai bisogni di salute con risorse proprie rischiano di compromettere la salute e la vita dei più poveri, in particolare nel Mezzogiorno. Dove l’impatto sanitario, economico e sociale senza precedenti rischia di peggiorare ulteriormente con l’autonomia differenziata».
Download comunicato
26 marzo 2024
Indagine GIMBE nelle scuole superiori: un giovane su 3 non conosce il suo medico di famiglia, idee poco chiare su screening oncologici. Il progetto “La Salute tiene banco” guida gli studenti al corretto uso del Servizio Sanitario Nazionale
La battaglia in difesa del diritto costituzionale alla tutela della salute – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – deve coinvolgere anche i più giovani, a partire dall’età scolastica: con il progetto “La Salute tiene banco” intendiamo fornire ai nostri ragazzi gli strumenti indispensabili per crescere quali cittadini consapevoli dei propri diritti e capaci di preservare la propria salute».
«Nel gennaio 2023 la Fondazione GIMBE ha dato il via a questo progetto – spiega Elena Cottafava, Segretaria Generale della Fondazione e responsabile de “La Salute tiene banco” – che mira a diffondere tra i ragazzi l’approccio globale alla salute, a migliorare l’alfabetizzazione sanitaria, a fornire gli strumenti per contrastare le fake news sulla salute e conoscere ed utilizzare in maniera consapevole il Servizio Sanitario Nazionale». Ad oggi hanno partecipato agli incontri oltre mille studenti e studentesse degli istituti superiori di Bologna che, mediante quiz interattivi, hanno risposto a domande sul funzionamento del Servizio Sanitario Nazionale, oltre che sulle attività di prevenzione e sulle prestazioni garantite alla popolazione, al fine di disporre di dati oggettivi su quanto i giovani conoscano realmente la sanità pubblica.
Metodi. Nel periodo febbraio 2023-febbraio 2024 si sono tenuti 8 incontri che hanno coinvolto 775 studenti degli ultimi anni delle scuole superiori. Durante gli incontri tramite la piattaforma Mentimeter è stata condotta una survey di 10 domande, alla quale hanno risposto un numero di studenti compreso tra 229 e 400 (margine di errore compreso tra +/-3,4% e +/-5,4%).
Risultati. Si riportano di seguito le risposte più significative, rimandando all’appendice per il report completo della survey.
- Quali sono i protagonisti della salute? Nell’89,2% dei casi gli studenti hanno correttamente individuato che i protagonisti della salute, secondo la moderna visione One Health, sono uomini, animali e ambiente. «Un dato – commenta Cartabellotta – che dimostra quanto la drammatica esperienza della pandemia COVID-19 abbia sensibilizzato le nuove generazioni all’approccio globale alla salute: dove quella dell’uomo, degli animali e dell’ambiente sono strettamente correlate e interdipendenti».
- È presente in tutto il mondo un modello di Servizio Sanitario Nazionale analogo al nostro? Per l’87,5% in nessun altro paese del mondo esiste un modello come il nostro Servizio Sanitario Nazionale. «La consapevolezza dei giovani sull’unicità di un modello di SSN basato su princìpi di universalismo, equità e uguaglianza e finanziato con la fiscalità generale – commenta il Presidente – ci fa comprendere quanto questo pilastro della nostra democrazia sia radicato anche nelle menti dei più giovani».
- Conoscete il vostro Medico di Medicina Generale (MMG)? Uno studente su 3 non ha mai visto il proprio medico di famiglia, che rappresenta il primo “punto di accesso” al SSN. «Il fatto che un giovane su tre non conosca il proprio MMG – commenta Cartabellotta – invita a riflettere sull’attuale modello di passaggio dal pediatra di libera scelta al MMG. Un passaggio esclusivamente “burocratico”, dove non esiste alcuno scambio di informazioni tra chi ha seguito prima il bambino e poi l’adolescente (il pediatra) e chi deve assisterlo dai 14 anni in poi (il MMG). Peraltro in un momento particolarmente delicato come quello della fase adolescenziale».
- L'equità di accesso ai LEA è garantita allo stesso modo da tutte le regioni? Il 77,3% degli studenti è consapevole dell’esistenza di diseguaglianze di accesso dei cittadini alle prestazioni sanitarie tra le diverse regioni. «Qui – commenta Cartabellotta – è la parte “mezza vuota del bicchiere” a stupire un po’: quasi uno studente su 4 non è consapevole delle diseguaglianze regionali in sanità in termini di accesso ai servizi e alle prestazioni che dovrebbero essere garantite uniformemente su tutto il territorio nazionale».
- Chi ha ricevuto prescrizione di antibiotici per infezioni delle alte vie respiratorie? Il 45% degli studenti dichiara “più volte”, il 21,5% “una volta”, il 33,5% “mai”. «Seppur con i limiti insiti nella domanda che non definisce un arco temporale – commenta Cartabellotta – emerge un potenziale utilizzo inappropriato degli antibiotici nelle infezioni delle alte vie respiratorie nel campione esaminato, visto che oltre due terzi dichiarano di avere ricevuto una prescrizione almeno una volta».
- Quali sono i 3 programmi di screening oncologici offerti gratuitamente dal SSN? Solo il 56,9% degli studenti ha individuato correttamente i tumori per i quali sono previsti programmi di screening nazionali inclusi nei LEA, ovvero mammella, cervice uterina, colon-retto. «Se è vero che il campione ha un’età anagrafica ancora lontana dagli screening oncologici – commenta Cartabellotta – queste lacune rivelano che molto può e deve essere fatto a livello di alfabetizzazione sanitaria, al fine di aumentare l’aderenza della popolazione agli unici tre screening oncologici efficaci nel ridurre la mortalità tumore-specifica».
- Fare screening per diagnosticare un tumore il più precocemente possibile è sempre un vantaggio? Il 56,7% degli studenti risponde erroneamente che è sempre un vantaggio diagnosticare il più precocemente possibile un tumore. «Purtroppo – commenta Cartabellotta – i messaggi consumistici sulla prevenzione medicalizzata, ovvero che sottoporsi a più test diagnostici riduce la probabilità di ammalarsi, finiscono per determinare un utilizzo inappropriato dei servizi sanitari, oltre che generare spreco di risorse e rischi conseguenti ai fenomeni di sovra-diagnosi e sovra-trattamento».
«I risultati della survey – chiosa Cartabellotta – restituiscono un quadro di luci e ombre. I giovani sono ben consapevoli del valore unico del SSN e delle interazioni tra salute dell’uomo, degli animali e dell’ambiente e, in larga parte, delle diseguaglianze regionali in sanità. Conoscono molto meno gli screening oncologici offerti dal SSN e oltre la metà vive nella convinzione che fare più test di screening per rappresenti sempre e comunque un vantaggio. I dati forniscono poi indicazioni utili rispetto alla potenziale inappropriatezza prescrittiva degli antibiotici nelle infezioni delle alte vie respiratorie e sulle lacune del passaggio di consegne tra pediatra medico di famiglia. In sintesi dimostrano la necessità di trasferire ai giovani sin dall’età scolastica la cultura della prevenzione e della promozione alla salute e gli strumenti per un utilizzo consapevole del Servizio Sanitario Nazionale».
«Per colmare questi gap di conoscenze – conclude Cottafava – vogliamo espandere il programma “La Salute tiene banco” alle scuole di tutto il Paese: per farlo abbiamo lanciato una campagna di crowdfunding, attiva fino al 2 maggio. Abbiamo bisogno dell’aiuto di tutti: insieme possiamo crescere giovani cittadini consapevoli dei loro diritti per tutelare il bene più prezioso che hanno, la salute».
La campagna di crowdfunding a sostegno del progetto è attiva fino al 2 maggio sulla piattaforma GINGER: https://www.ideaginger.it/progetti/la-salute-tiene-banco.html Attenzione: la nostra è una campagna “O tutto o niente!”, se non raggiungeremo l’obiettivo tutte le donazioni verranno restituite
APPENDICE. RISULTATI ANALITICI DELLA SURVEY CONDOTTA TRA I PARTECIPANTI DEGLI INCONTRI DEL PROGETTO “LA SALUTE TIENE BANCO” (AA.SS. 2022/2023 E 2023/2024)
|
Quali sono i protagonisti della salute? |
N. |
% |
|
|
Uomini |
32 |
8,0% |
|
|
Uomini e animali |
11 |
2,8% |
|
|
Uomini, animali e ambiente |
357 |
89,2% |
|
|
N. rispondenti: 400 |
|||
|
È presente in tutto il mondo un modello di Servizio Sanitario Nazionale analogo al nostro? |
N. |
% |
|
|
No |
281 |
87,5% |
|
|
Sì |
40 |
12,5% |
|
|
N. rispondenti: 321 |
|||
|
A quale livello vengono definiti i principi fondamentali dell’assistenza e i Livelli Essenziali di Assistenza? |
N. |
% |
|
|
Livello locale |
32 |
9,7% |
|
|
Livello nazionale |
259 |
78,5% |
|
|
Livello regionale |
39 |
11,8% |
|
|
N. rispondenti: 330 |
|||
|
A quale livello vengono erogati i Livelli Essenziali di Assistenza? |
N. |
% |
|
|
Livello locale |
68 |
21,7% |
|
|
Livello nazionale |
63 |
20,1% |
|
|
Livello regionale |
183 |
58,3% |
|
|
N. rispondenti: 314 |
|||
|
A quale livello avvengono la programmazione ed organizzazione dei servizi sanitari? |
N. |
% |
|
|
Livello locale |
94 |
30,7% |
|
|
Livello nazionale |
61 |
19,9% |
|
|
Livello regionale |
151 |
49,3% |
|
|
N. rispondenti: 306 |
|||
|
Conoscete il vostro Medico di Medicina Generale? |
N. |
% |
|
|
No |
109 |
33,7% |
|
|
Sì |
214 |
66,3% |
|
|
N. rispondenti: 323 |
|||
|
L'equità di accesso ai LEA è garantita allo stesso modo da tutte le regioni? |
N. |
% |
|
|
No |
177 |
77,3% |
|
|
Sì |
52 |
22,7% |
|
|
N. rispondenti: 229 |
|||
|
Chi ha ricevuto prescrizione di antibiotici per infezioni delle alte vie respiratorie? |
N. |
% |
|
|
Mai |
87 |
33,5% |
|
|
Più volte |
117 |
45,0% |
|
|
Una volta |
56 |
21,5% |
|
|
N. rispondenti: 260 |
|||
|
Quali sono i 3 screening oncologici offerti gratuitamente nei LEA? |
N. |
% |
|
|
Mammella, colon-retto e cervice uterina |
141 |
56,9% |
|
|
Mammella, polmone e fegato |
36 |
14,5% |
|
|
Mammella, tiroide e vescica |
71 |
28,6% |
|
|
N. rispondenti: 248 |
|||
|
Fare screening per diagnosticare un tumore il più precocemente possibile è sempre un vantaggio? |
N. |
% |
|
|
No |
100 |
43,3% |
|
|
Sì |
131 |
56,7% |
|
|
N. rispondenti: 231 |
|||
Download comunicato
21 marzo 2024
L’autonomia differenziata porterà al collasso la sanità delle regioni del Sud, già in fondo a tutte le classifiche per cure essenziali e aspettativa di vita. Al Nord rischio sovraccarico da mobilità sanitaria. Eliminare la materia “tutela della Salute” dalle maggiori autonomie
Il DdL Calderoli sull’autonomia differenziata, approvato al Senato e ora in discussione alla Camera potrebbe segnare un punto di non ritorno nell’equità dell’assistenza sanitaria tra le Regioni italiane in un contesto caratterizzato dalla grave crisi di sostenibilità del Servizio Sanitario Nazionale (SSN).
La Fondazione GIMBE ha pubblicato il Report “L’autonomia differenziata in sanità”, per esaminare le criticità del testo del DdL e analizzare il potenziale impatto sul SSN delle maggiori autonomie richieste dalle Regioni in materia di “tutela della salute”.
«Le nostre analisi – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – documentano dal 2010 enormi divari in ambito sanitario tra il Nord e il Sud del Paese e sollevano preoccupazioni riguardo all'equità di accesso alle cure». In dettaglio:
- Dagli adempimenti ai Livelli Essenziali di Assistenza (LEA) - le prestazioni sanitarie che le Regioni devono garantire gratuitamente o previo il pagamento del ticket - valutati con la griglia LEA nel decennio 2010-2019 emerge che nelle prime 10 posizioni non c’è nessuna Regione del Sud e che le tre Regioni che hanno richiesto maggiori autonomie si collocano nella top five della classifica (figura 1).

E con il Nuovo Sistema di Garanzia che ha sostituito la griglia LEA, nel 2020 delle 11 Regioni adempienti l’unica del Sud è la Puglia, a cui nel 2021 si aggiungono Abruzzo e Basilicata. E sia nel 2020 che nel 2021 le Regioni del Sud sono ultime tra quelle adempienti (figure 2 e 3).

- Nel 2022 a fronte di un’aspettativa di vita alla nascita di 82,6 anni (media nazionale), si registrano notevoli differenze regionali: dagli 84,2 anni della Provincia autonoma di Trento agli 81 anni della Campania, un gap ben 3,2 anni. E in tutte le 8 Regioni del Mezzogiorno l’aspettativa di vita è inferiore alla media nazionale, spia indiretta della bassa qualità dei servizi sanitari regionali (figura 4).
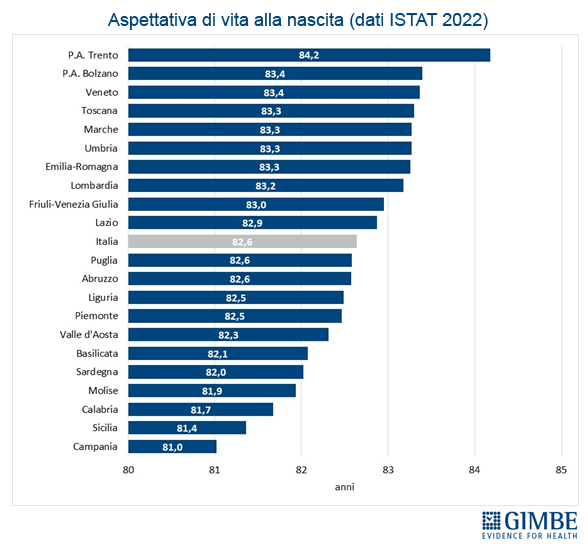
- L’analisi della mobilità sanitaria conferma la forte capacità attrattiva delle Regioni del Nord e la fuga da quelle del Centro-Sud: infatti, nel periodo 2010-2021 tutte le Regioni del Sud ad eccezione del Molise (Abruzzo, Basilicata, Calabria, Campania, Puglia, Sardegna e Sicilia) hanno accumulato complessivamente un saldo negativo pari a € 13,2 miliardi, mentre sul podio per saldo attivo si trovano proprio le tre Regioni che hanno già richiesto le maggiori autonomie (figura 5).
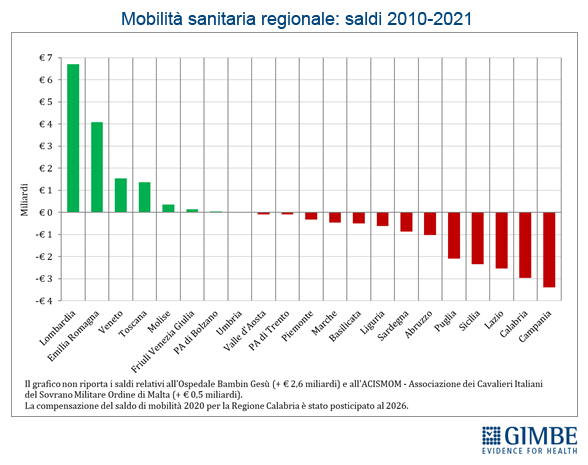
Nel 2021 su € 4,25 miliardi di valore della mobilità sanitaria, il 93,3% della mobilità attiva si concentra in Emilia-Romagna, Lombardia e Veneto, mentre il 76,9% del saldo passivo grava su Calabria, Campania, Sicilia, Lazio, Puglia e Abruzzo (figura 6).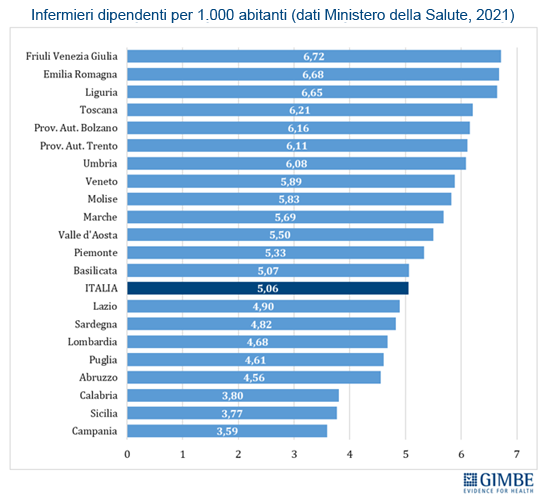
- Il raggiungimento degli obiettivi della Missione Salute del PNRR è rallentato dalle scarse performance delle Regioni del Centro-Sud: dagli over 65 da assistere in ADI con abnormi obiettivi di incremento di circa il 300% per Campania, Lazio, Puglia e oltre il 400% per la Calabria (tabella 1), all’attuazione del fascicolo sanitario elettronico con percentuali di attivazione e alimentazione molto basse; dal numero di strutture da edificare (Case della Comunità, Centrali Operative Territoriali, Ospedali di Comunità) (tabella 2), alla dotazione di personale infermieristico (figura 7), ben al di sotto della media nazionale soprattutto in Campania, Sicilia e Calabria.
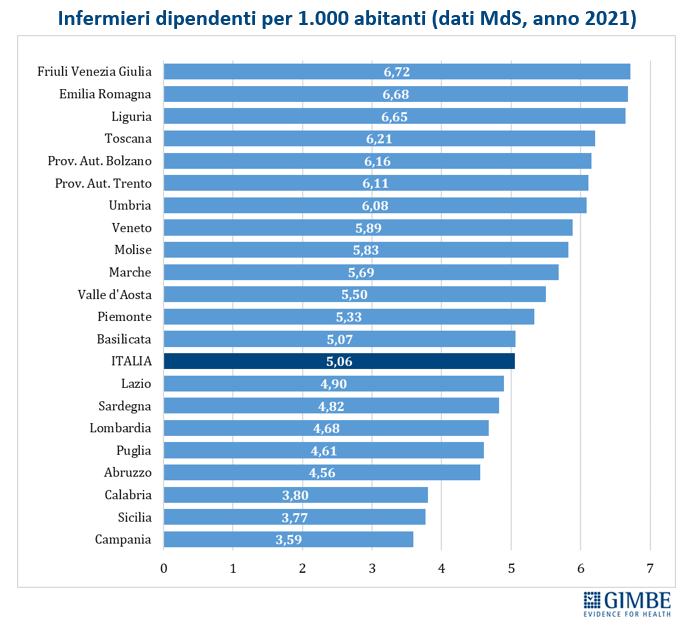
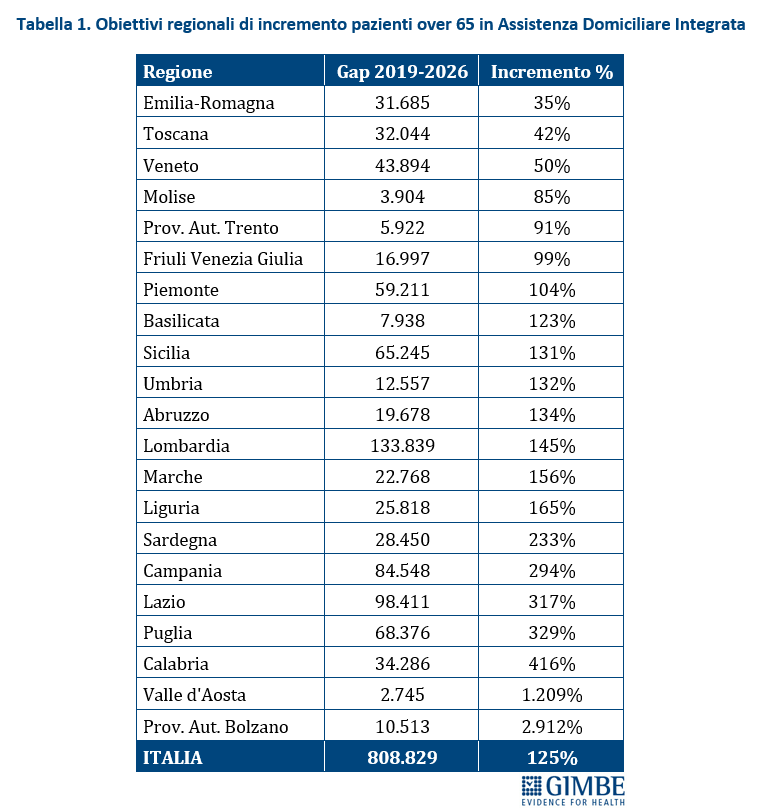

«Complessivamente questi dati – spiega Cartabellotta – confermano che in sanità, nonostante la definizione dei LEA nel 2001, il loro monitoraggio annuale e l’utilizzo da parte dello Stato di strumenti quali Piani di rientro e commissariamenti, persistono inaccettabili diseguaglianze tra i 21 sistemi sanitari regionali. Siamo oggi davanti ad una “frattura strutturale” Nord-Sud che compromette qualità dei servizi sanitari, equità di accesso, esiti di salute e aspettativa di vita alla nascita, alimentando un imponente flusso di mobilità sanitaria dal Sud al Nord. Di conseguenza, l’attuazione di maggiori autonomie in sanità, richieste proprio dalle Regioni con le migliori performance sanitarie e maggior capacità di attrazione, non potrà che amplificare le diseguaglianze già esistenti».
«Considerato che la richiesta della Fondazione GIMBE di espungere la tutela della salute dalle materie su cui le Regioni possono richiedere maggiori autonomie sinora non è stata presa in considerazione dal Governo, né sostenuta con vigore e costanza dalle forze di opposizione – continua il Presidente – è cruciale ribadire le motivazioni che portano a sostenere questa posizione. Perché non è ammissibile che venga violato il principio costituzionale di uguaglianza dei cittadini nell’esercizio del diritto alla tutela della salute, legittimando normativamente il divario tra Nord e Sud».
- Il SSN attraversa una gravissima crisi di sostenibilità e il sotto-finanziamento costringe anche le Regioni virtuose del Nord a tagliare i servizi e/o ad aumentare le imposte per evitare il Piano di rientro. «E se da un lato non si intravedono risorse né per rilanciare il finanziamento pubblico della sanità, né tantomeno per colmare le diseguaglianze regionali – spiega Cartabellotta – dall’altro con l’autonomia differenziata le Regioni potranno trattenere il gettito fiscale, che non verrebbe più redistribuito su base nazionale, impoverendo ulteriormente il Mezzogiorno».
- Il CLEP, ovvero il comitato istituito per determinare i livelli essenziali delle prestazioni non ha ritenuto necessario definirli per la materia “tutela della salute” in quanto esistono già i LEA, ai quali tuttavia non corrisponde alcun fabbisogno finanziario. «Una pericolosissima scorciatoia – commenta il Presidente – rispetto alla necessità di garantire i LEP secondo quanto previsto dalla Carta Costituzionale: infatti, senza definire, finanziare e garantire in maniera uniforme i LEP in tutto il territorio nazionale è impossibile ridurre le diseguaglianze tra Regioni».
- In sanità il gap tra Nord e Sud configura ormai una “frattura strutturale”, come dimostrano sia i dati sugli adempimenti ai LEA sia quelli sulla mobilità sanitaria. Alla maggior parte dei residenti al Sud non sono garantiti nemmeno i LEA, alimentando il fenomeno della mobilità sanitaria verso le Regioni che hanno già sottoscritto i pre-accordi per le maggiori autonomie. Di conseguenza è impossibile, come spesso affermato, che le maggiori autonomie in sanità possano ridurre le diseguaglianze esistenti.
- Le maggiori autonomie già richieste da Emilia-Romagna, Lombardia e Veneto ne potenzieranno le performance sanitarie, indebolendo ulteriormente quelle delle Regioni del Sud, incluse quelle a statuto speciale. Alcuni esempi: la maggiore autonomia in termini di contrattazione del personale provocherà una fuga dei professionisti sanitari verso le Regioni in grado di offrire condizioni economiche più vantaggiose, impoverendo ulteriormente il capitale umano del Mezzogiorno; l’autonomia nella definizione del numero di borse di studio per scuole di specializzazione e medici di medicina generale determinerà una dotazione asimmetrica di specialisti e medici di famiglia; le maggiori autonomie sul sistema tariffario rischiano di aumentare le diseguaglianze nell’offerta dei servizi e favorire l’avanzata del privato. «Ecco perché suona autolesionistica e grottesca – commenta il Presidente – la posizione favorevole all’autonomia differenziata dei Presidenti delle Regioni meridionali governate dal Centro-Destra, dimostrando che gli accordi di coalizione partitica prevalgono sulla tutela della salute delle persone».
- L’ulteriore indebolimento dei servizi sanitari nel Mezzogiorno rischia di generare un effetto paradosso nelle ricche Regioni del Nord che, per la grave crisi di sostenibilità del SSN, non possono aumentare in maniera illimitata la produzione di servizi e prestazioni sanitarie. Di conseguenza un massivo incremento della mobilità verso queste Regioni rischia di peggiorare l’assistenza sanitaria per i propri residenti. «In tal senso una “spia rossa” si è già accesa in Lombardia – commenta il Presidente – che nel 2021 si trova sì al primo posto per mobilità attiva (€ 732,5 milioni), ma anche al secondo posto per mobilità passiva (-€ 461,4 milioni): in altre parole un numero molto elevato di cittadini lombardi va a curarsi fuori Regione».
- Tutte le Regioni del Mezzogiorno (eccetto la Basilicata) si trovano insieme al Lazio in regime di Piano di rientro, con Calabria e Molise addirittura commissariate, status che impongono una “paralisi” nella riorganizzazione dei servizi. «Contrariamente agli entusiastici proclami sui vantaggi delle maggiori autonomie per il Meridione – spiega Cartabellotta – nessuna Regione del Sud oggi può avanzare richieste di maggiori autonomie in sanità».
- Il PNRR persegue il riequilibrio territoriale e il rilancio del Sud come priorità trasversale a tutte le missioni. «In tal senso l’impianto normativo del Ddl Calderoli – chiosa il Presidente – contrasta proprio il fine ultimo del PNRR, occasione per il rilanciare il Mezzogiorno, teso ad accompagnare il processo di convergenza tra Sud e Centro-Nord quale obiettivo di crescita economica, come più volte ribadito nelle raccomandazioni della Commissione Europea».
«Al di là di accattivanti slogan e illusori proclami – conclude Cartabellotta – è certo è che l’autonomia differenziata non potrà mai ridurre le diseguaglianze in sanità, perché renderà le Regioni del Centro-Sud sempre più dipendenti dalle ricche Regioni del Nord, le quali a loro volta rischiano paradossalmente di peggiorare la qualità dell’assistenza sanitaria per i propri residenti. Ovvero, l’autonomia differenziata per la materia “tutela della salute” non solo porterà al collasso la sanità del Mezzogiorno, ma darà anche il colpo di grazia al SSN, causando un disastro sanitario, economico e sociale senza precedenti. Stiamo di fatto rinunciando alla più grande conquista sociale del Paese e ad un pilastro della nostra democrazia solo per un machiavellico “scambio di cortesie” nell’arena politica tra i fautori dell’autonomia differenziata e i fiancheggiatori del presidenzialismo. Due riforme che, oltre ogni ragionevole dubbio, spaccheranno l’unità del Paese Italia».
Il Report dell’Osservatorio GIMBE “L’autonomia differenziata in sanità” è disponibile a: www.gimbe.org/autonomia-differenziata
Download comunicato
7 marzo 2024
Allarme medici di famiglia: ne mancano oltre 3.100. Entro il 2026 oltre 11.400 pensionamenti: nelle regioni del Sud le nuove leve non basteranno a rimpiazzarli. Il 47,7% dei medici supera il limite di 1.500 assistiti: in forte crisi accessibilità e qualità dell’assistenza
Secondo quanto riportato sul sito del Ministero della Salute ogni cittadino iscritto al Servizio Sanitario Nazionale (SSN) ha diritto a un medico di medicina generale (MMG) – cd. medico di famiglia – attraverso il quale può accedere a tutti i servizi e prestazioni inclusi nei Livelli Essenziali di Assistenza (LEA). Il MMG non è un medico dipendente del SSN, ma lavora in convenzione con l’Azienda Sanitaria Locale (ASL): il suo rapporto di lavoro è regolamentato dall’Accordo Collettivo Nazionale (ACN), dagli Accordi Integrativi Regionali e dagli Accordi Attuativi Aziendali a livello delle singole ASL.
«L’allarme sulla carenza dei MMG – afferma Nino Cartabellotta Presidente della Fondazione GIMBE – oggi riguarda tutte le Regioni ed è frutto di un’inadeguata programmazione che non ha garantito il ricambio generazionale in relazione ai pensionamenti attesi. Così oggi spesso diventa un’impresa poter scegliere un MMG vicino a casa, con conseguenti disagi e rischi per la salute, in particolare di anziani e fragili».
Al fine di comprendere meglio il fenomeno, la Fondazione GIMBE ha analizzato le dinamiche e le criticità insite nelle norme che regolano l’inserimento dei MMG nel SSN e stimato l’entità della carenza attuale e futura di MMG nelle Regioni italiane. «Le nostre analisi – spiega Cartabellotta – sono tuttavia condizionate da alcuni rilevanti ostacoli. Innanzitutto, i 21 differenti Accordi Integrativi Regionali introducono una grande variabilità nella distribuzione degli assistiti in carico ai MMG e ciò può sovra- o sotto-stimare il reale fabbisogno in relazione alla situazione locale; in secondo luogo, su carenze e fabbisogni è possibile effettuare solo una stima media regionale, perché la reale necessità di MMG viene determinata da ciascuna ASL sugli ambiti territoriali di competenza. Infine, i dati ufficiali sugli assistiti in carico ai medici che stanno frequentando il Corso di Formazione Specifica in Medicina Generale non sono pubblicamente disponibili».
DINAMICHE E CRITICITÀ
Massimale di assisiti. Secondo quanto previsto dall’ACN, il numero massimo di assistiti di un MMG è fissato a 1.500: in casi particolari può essere incrementato fino a 1.800, numero che talora viene ulteriormente superato attraverso deroghe locali (es. fino a 2.000 nella Provincia Autonoma di Bolzano), o per casi di indisponibilità di MMG oltre che per le scelte temporanee affidate al medico (es. extracomunitari senza permesso di soggiorno, non residenti). Parallelamente, esistono motivazioni che determinano un numero inferiore di assistiti: autolimitazione delle scelte, MMG con ulteriori incarichi (es. la continuità assistenziale) che ne limitano le scelte, MMG che si trovano nel periodo iniziale di attività e/o che esercitano la professione in zone disagiate. «Per ciascun MMG – commenta il Presidente – il carico potenziale di assistiti rispetto a quello reale restituisce un quadro molto eterogeneo: accanto a una quota di MMG “ultra-massimalisti” che sfiora il 50% ci sono colleghi con un numero molto basso di assistiti». I dati forniti dal Ministero della Salute, riferiti all’anno 2022, documentano infatti che su 39.366 MMG il 47,7% ha più di 1.500 assistiti; il 33% tra 1.001 e 1.500 assistiti; il 12,1% da 501 a 1.000; il 5,7% tra 51 e 500 e l’1,5% meno di 51 (figura 1). In particolare, il massimale di 1.500 assistiti viene superato da più di un MMG su due in Emilia-Romagna (51,5%), Campania (58,4%), Provincia Autonoma di Trento (59,1%), Valle D’Aosta (59,2%), Veneto (64,7%). E addirittura da due MMG su tre nella Provincia Autonoma di Bolzano (66,3%) e in Lombardia (71%) (figura 2). «Questo sovraccarico di assistiti – commenta Cartabellotta – determina inevitabilmente una riduzione della disponibilità oraria e, soprattutto, della qualità dell’assistenza accendendo “spie rosse” su tre elementi fondamentali: la reale disponibilità di MMG in relazione alla densità abitativa, la distribuzione omogenea e capillare sul territorio e la possibilità per i cittadini di esercitare il diritto della libera scelta».
Ambiti territoriali carenti. I nuovi MMG vengono inseriti nel SSN previa identificazione da parte della Regione (o soggetto da questa individuato) delle cosiddette “zone carenti”, ovvero gli ambiti territoriali dove è necessario colmare il fabbisogno e garantire una diffusione capillare dei MMG. Secondo l’ACN per ciascun ambito territoriale può essere iscritto un medico ogni 1.000 residenti o frazione di 1.000 superiore a 500 di età ≥14 anni (cd. rapporto ottimale); è inoltre consentita, tramite gli Accordi Integrativi Regionali, una variazione di tale rapporto fino a 1.300 residenti per medico (+30%).
Anzianità di laurea. «Desta non poche preoccupazioni – commenta Cartabellotta – la distribuzione anagrafica dei MMG: infatti nel 2022 il 72,5% dei MMG in attività aveva oltre 27 anni di anzianità di laurea, con quasi tutte le Regioni del Centro-Sud sopra la media nazionale, anche in conseguenza di politiche sindacali che spesso non hanno favorito il ricambio generazionale». In particolare nella maggior parte delle Regioni meridionali gli MMG con oltre 27 anni di laurea sono più di 3 su 4: Calabria (89,4%), Sicilia (81,7%), Campania (80,7%), Sardegna (79,7%), Molise (78,4%), Basilicata (78,3%), Puglia (78%) (figura 3).
Pensionamenti. Secondo i dati forniti dalla Federazione Italiana dei Medici di Medicina Generale (FIMMG), tra il 2023 e il 2026 sono 11.439 gli MMG che hanno compiuto/compiranno 70 anni, raggiungendo così l’età massima per la pensione, deroghe a parte: dai 21 della Valle D’Aosta ai 1.539 della Lombardia (figura 4).
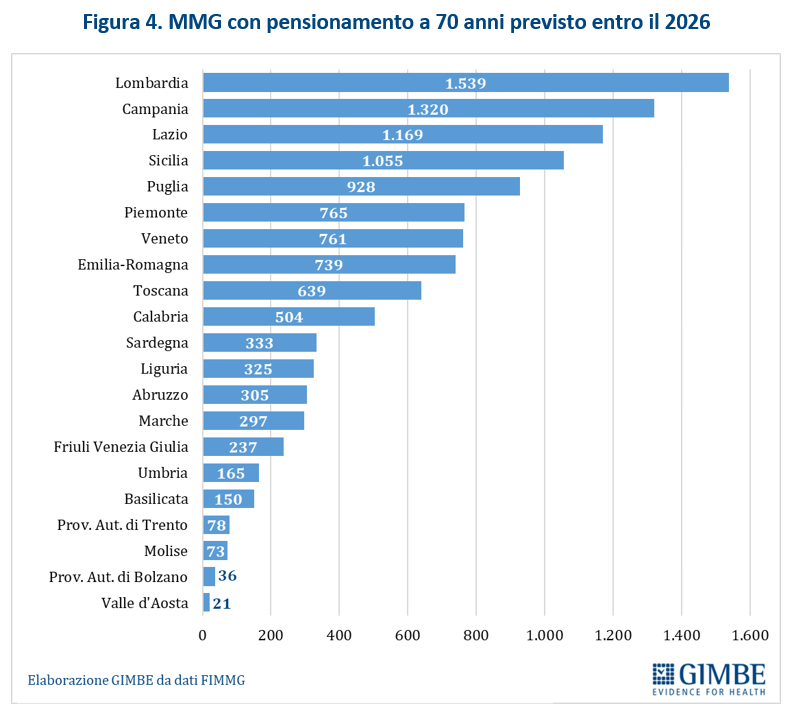
Nuovi MMG. Il numero di borse di studio ministeriali destinate al Corso di Formazione Specifica in Medicina Generale, dopo un periodo di sostanziale stabilità (2014-2017) intorno a 1.000 borse annue (figura 5), è aumentato raggiungendo un picco nel 2021 (n. 4.332). Tali incrementi sono dovuti sia alle risorse del DL Calabria che negli anni 2019-2022 hanno finanziato ulteriori 3.277 borse, sia a quelle del PNRR che negli anni 2021-2023 hanno finanziato complessivamente 2.700 borse aggiuntive. «Solo attraverso finanziamenti straordinari dunque – chiosa Cartabellotta – è stato possibile coprire il costo delle borse di studio, peraltro non sufficienti a colmare il ricambio generazionale entro il 2026».
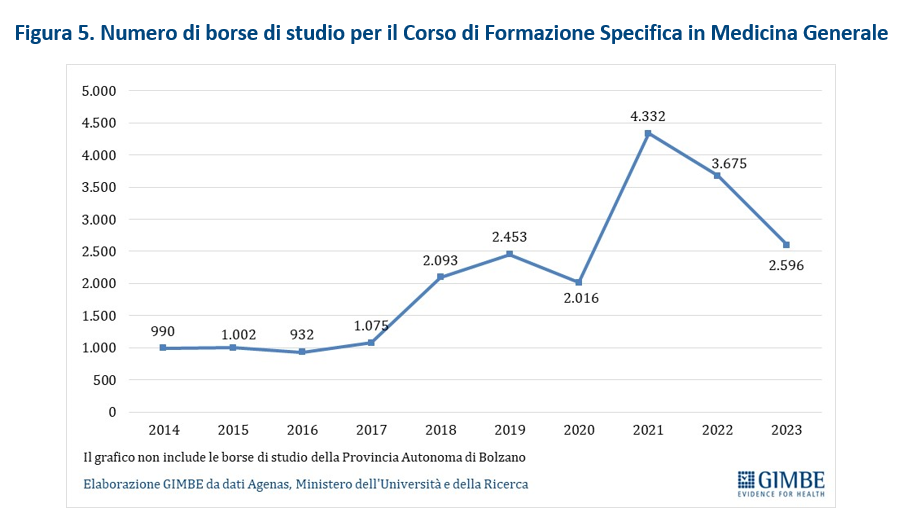
STIMA DELLE CARENZE ATTUALI E FUTURE
Per effettuare tali stime sono state utilizzate le rilevazioni della Struttura Interregionale Sanitari Convenzionati (SISAC) al 1 gennaio 2023, più recenti di quelle del Ministero della Salute.
Trend 2019-2022. I dati SISAC documentano una progressiva diminuzione dei MMG in attività: nel 2022 erano 37.860, ovvero 4.149 in meno rispetto al 2019 (-11%) con notevoli variabilità regionali: dal -34,2% della Sardegna al -4,7% del Molise (figura 6).
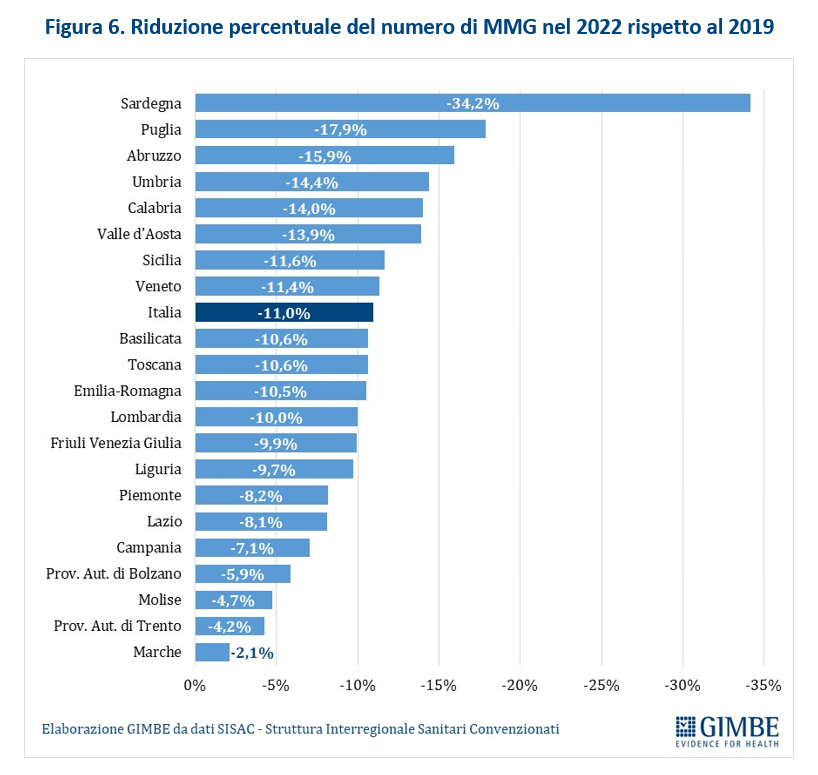
Numero di assistiti per MMG. Secondo i dati SISAC al 1° gennaio 2023 37.860 MMG avevano in carico oltre 51,2 milioni di assistiti. In termini assoluti, la media nazionale è di 1.353 assistiti per MMG rispetto ai 1.307 del 2022: dai 1.090 della Basilicata ai 1.646 della Provincia Autonoma di Bolzano (figura 7). «Lo scenario reale – precisa Cartabellotta – è molto più critico di quanto lascino trasparire i numeri: infatti, con questo livello di saturazione dei MMG si compromette il principio della libera scelta. Di conseguenza, è spesso impossibile trovare la disponibilità di un MMG vicino a casa, non solo nelle cosiddette aree desertificate (zone a bassa densità abitativa, condizioni geografiche disagiate, rurali e periferiche) dove i bandi per gli ambiti territoriali carenti vanno spesso deserti, ma anche nelle grandi città metropolitane».
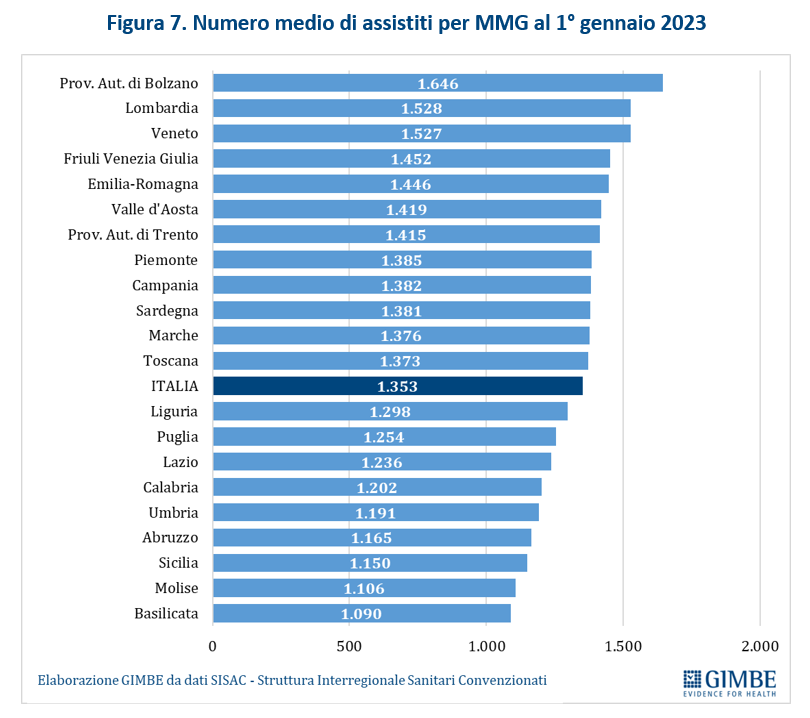
Stima della carenza di MMG al 1° gennaio 2023. «In conseguenza delle criticità sopra rilevate – spiega Cartabellotta – è possibile stimare solo il fabbisogno medio regionale di MMG in relazione al numero di assistiti, in quanto la necessità di ciascun ambito territoriale carente viene identificato dalle ASL secondo variabili locali». Se l’obiettivo è garantire la qualità dell’assistenza, la distribuzione capillare in relazione alla densità abitativa, la prossimità degli ambulatori e l’esercizio della libera scelta, non si può far riferimento al massimale delle scelte per stimare il fabbisogno di MMG. Di conseguenza la Fondazione GIMBE, ritenendo accettabile un rapporto di 1 MMG ogni 1.250 assistiti (valore medio tra il massimale di 1.500 e l’attuale rapporto ottimale di 1.000) e utilizzando le rilevazioni SISAC, stima al 1° gennaio 2023 una carenza di 3.114 MMG, con situazioni più critiche nelle grandi Regioni del Nord: Lombardia (-1.237), Veneto (-609), Emilia Romagna (-418), Piemonte (-296), oltre che in Campania (-381) (figura 8).
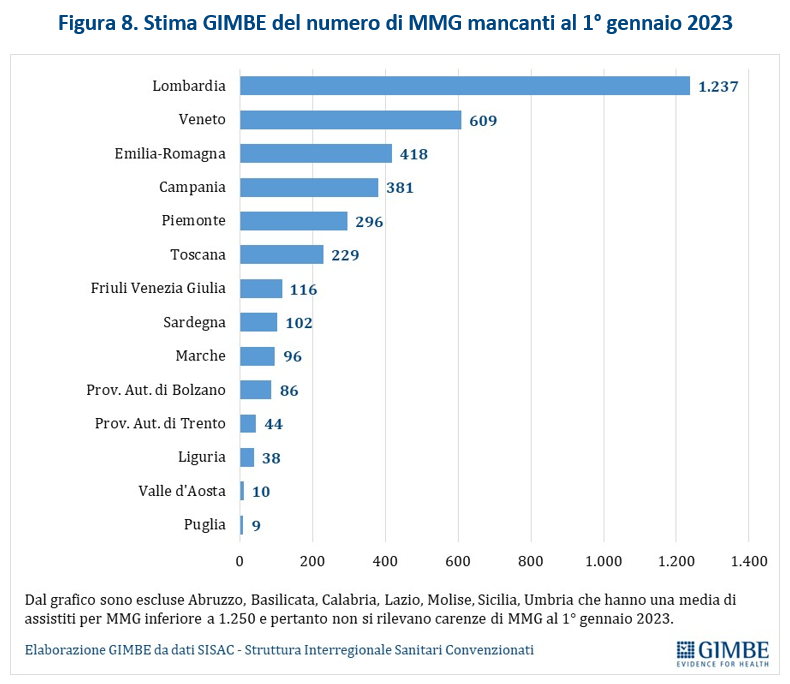
Stima della carenza di MMG al 2026. Tenendo conto dei pensionamenti attesi e del numero di borse di studio finanziate per il Corso di Formazione in Medicina Generale, è stata stimata la carenza di MMG al 2026, anno in cui dovrebbe “decollare” la riforma dell’assistenza territoriale prevista dal PNRR. Considerando l’età di pensionamento ordinaria di 70 anni e il numero borse di studio messe a bando per gli anni 2020-2023 comprensive di quelle del DL Calabria per cui si sono presentati candidati, nel 2026 il numero dei MMG diminuirà di 135 unità rispetto al 2022, ma con nette differenze regionali (figura 9). In particolare saranno tutte le Regioni del Sud (tranne il Molise) nel 2026 a scontare la maggior riduzione di MMG: Campania (-384), Puglia (-175), Sicilia (-155), Calabria (-135), Abruzzo (-47), Basilicata (-35), Sardegna (-9,) oltre a Lazio (-231), Liguria (-36) e Friuli Venezia Giulia (-22). La stima dell’entità della carenza è condizionata da differenti fattori. In particolare, è sottostimata dall’eventuale scelta dei MMG di andare in pensione prima dei 70 anni, dal numero di borse non assegnate e dall’abbandono del Corso di Formazione in Medicina Generale (almeno 20%). Viene al contrario sovrastimata dall’eventuale decisione dei MMG di prolungare l’attività sino ai 72 anni e dalla possibilità dei medici iscritti al Corso di Formazione in Medicina Generale di acquisire già dal primo anno sino a 1.000 assistiti. Infine – commenta Cartabellotta – tali stime risentiranno del nuovo ACN recentemente sottoscritto, nel quale sono previste varie novità».
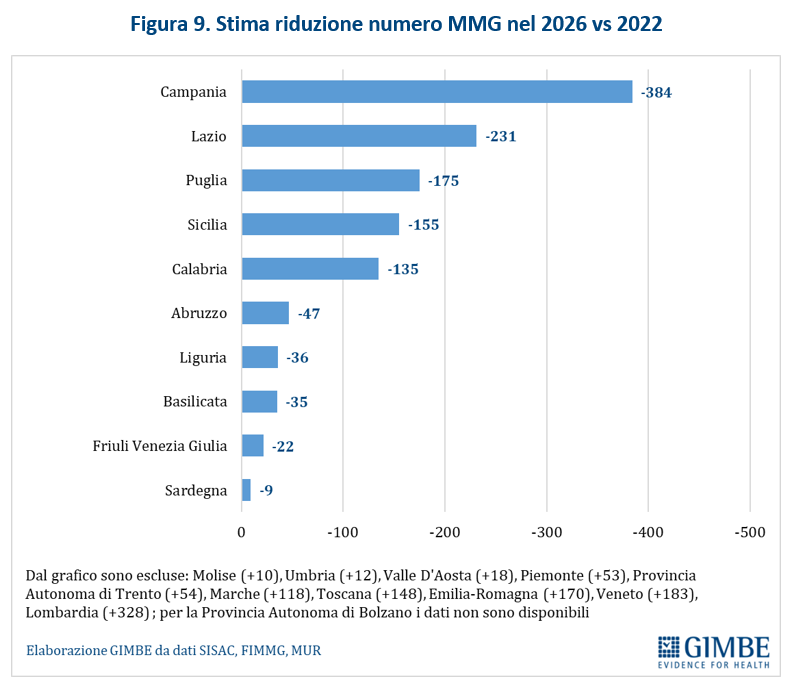
«La progressiva carenza di MMG – conclude Cartabellotta – consegue sia ad errori nella pianificazione del ricambio generazionale, in particolare la mancata sincronia per bilanciare pensionamenti attesi e finanziamento delle borse di studio, sia a politiche sindacali non sempre lineari. E le soluzioni attuate, quali l’innalzamento dell’età pensionabile a 72 anni, la possibilità per gli iscritti al Corso di Formazione in Medicina Generale di acquisire sino a 1.000 assistiti e le deroghe regionali all’aumento del massimale, servono solo a “tamponare” le criticità, senza risolvere il problema alla radice. Occorre dunque mettere in campo al più presto una strategia multifattoriale: adeguata programmazione del fabbisogno, tempestiva pubblicazione da parte delle Regioni dei bandi per le borse di studio, adozione di modelli organizzativi che promuovano il lavoro in team, effettiva realizzazione della riforma dell’assistenza territoriale prevista dal PNRR (Case di comunità, Ospedali di Comunità, assistenza domiciliare, telemedicina), accordi sindacali in linea con il ricambio generazionale e la distribuzione capillare dei MMG. Guardando ai numeri, infatti, oltre alle carenze già esistenti, le proiezioni indicano – in particolare per le Regioni del Sud – un ulteriore calo dei MMG nei prossimi anni. Una “desertificazione” che lascerà scoperte milioni di persone, aggravando i problemi per l’organizzazione dell’assistenza sanitaria territoriale e soprattutto per la salute delle persone, in particolare anziani e fragili».
Download comunicato
14 febbraio 2024
Decreto anziani: 14 milioni di persone in attesa del provvedimento, ma non ci sono risorse aggiuntive. Accesso ai servizi socio-sanitari: inaccettabili diseguaglianze tra Nord e Sud.
Si è svolta questa mattina, presso la 10a Commissione Affari sociali, sanità, lavoro pubblico e privato, previdenza sociale del Senato della Repubblica l’audizione della Fondazione GIMBE nell’ambito dell’esame dell’atto del Governo n. 121, “Schema di decreto legislativo recante politiche in favore delle persone anziane”, cd. “Decreto anziani”.
«Lo schema del Decreto anziani predisposto dal Governo – ha esordito Nino Cartabellotta, Presidente della Fondazione GIMBE – rappresenta indubbiamente un grande passo per rispondere ai bisogni di oltre 14 milioni di persone anziane che, insieme a familiari e caregiver, ogni giorno affrontano difficoltà, disagi e fenomeni di impoverimento economico. Situazioni aggravate dalle enormi diseguaglianze nell’erogazione dei servizi socio-sanitari, sia tra le Regioni, in particolare tra Nord e Sud, sia tra aree urbane e rurali».
«L’analisi ha riguardato anzitutto il testo dei 42 articoli del Decreto anziani, la relazione illustrativa e la relazione tecnica – ha spiegato Cartabellotta – al fine di identificare la copertura finanziaria delle misure». In sintesi:
- Per 13 misure si fa riferimento a risorse già stanziate: PNRR Missione 5 e Missione 6, Fabbisogno Sanitario Nazionale, Fondo Nazionale per le Politiche Sociali, Fondo per la non autosufficienza, Fondo per la promozione dell’attività sportiva, Fondo per le politiche della famiglia, Ministero della Salute.
- Un finanziamento apparentemente aggiuntivo di € 250 milioni per il 2025 e € 250 milioni per il 2026 è previsto solo per la misura “assegno di assistenza”, che sarà destinato all’acquisto di servizi o contratti: badanti, caregiver, strutture per la presa in cura dell’anziano. «Tuttavia dei complessivi € 500 milioni stanziati – ha tenuto a puntualizzare il Presidente – € 150 milioni provengono dalla riduzione del Fondo per le non autosufficienze, € 250 milioni sono a valere sul Programma nazionale “Inclusione e lotta alla povertà 2021-2027” e € 100 milioni a valere sulle disponibilità della Missione 5 del PNRR. In altri termini anche l’assegno di assistenza di fatto viene finanziato con risorse già stanziate su altri capitoli di spesa pubblica».
- Per tutte le altre misure non sono previsti maggiori oneri per la finanza pubblica.
«Al fine di contestualizzare le misure previste nell’attuale contesto socio-sanitario – ha continuato il Presidente – abbiamo quindi condotto alcune analisi su aspetti epidemiologici, spesa socio-sanitaria e diseguaglianze regionali sui servizi socio-sanitari previsti dal Decreto anziani».
La platea dei destinatari. A beneficiare delle misure previste dal provvedimento sarà il 24% della popolazione residente al 1° gennaio 2023 (dati ISTAT), ovvero 14.181.297, di cui 9.674.627 nella fascia 65-69 anni (cd. anziani) e 4.506.670 di over 80 (cd. grandi anziani).
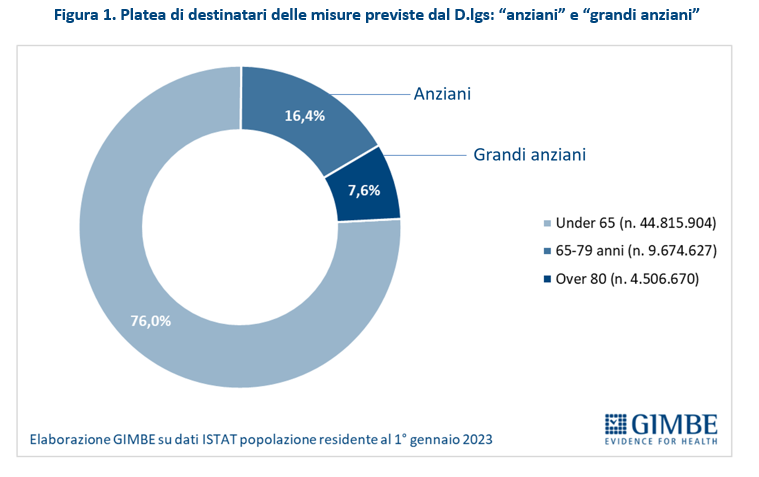
«Un numero – ha commentato Cartabellotta – che secondo le proiezioni demografiche aumenterà nei prossimi anni, generando un progressivo incremento dei costi socio-sanitari». Infatti, secondo le proiezioni ISTAT al 2050 gli over 65 sfioreranno quota 18,8 milioni (pari al 34,5% della popolazione residente), circa 4,6 milioni in più rispetto al 2022.
I servizi socio-sanitari e la spesa socio sanitaria «Sebbene formalmente inseriti nei Livelli Essenziali di Assistenza – ha spiegato Cartabellotta – le prestazioni di assistenza socio-sanitaria, residenziale, semi-residenziale, domiciliare e territoriale sono finanziate solo in parte dalla spesa sanitaria pubblica. Un’esigua parte viene erogata dai Comuni (in denaro o in natura), mentre la maggior parte è sostenuta tramite provvidenze in denaro erogate dall’INPS». In dettaglio nel 2022, anno più recente per il quale sono disponibili tutti i dati, alla spesa socio-sanitaria è stato destinato un totale di € 44.873,6 milioni, «una cifra totale – ha precisato il Presidente – sulla cui precisione pesano vari fattori: differenti fonti informative con variabile livello di precisione e accuratezza, possibile sovrapposizione degli importi provenienti da fonti differenti». In dettaglio:
- Le prestazioni di assistenza sanitaria a lungo termine – Long Term Care (LTC) – hanno assorbito una spesa sanitaria di € 16.897 milioni, di cui € 12.834 milioni (76%) finanziati con la spesa pubblica, € 3.953 milioni (23,4%) a carico delle famiglie e € 110 milioni (0,7%) di spesa intermediata. Fonte ISTAT
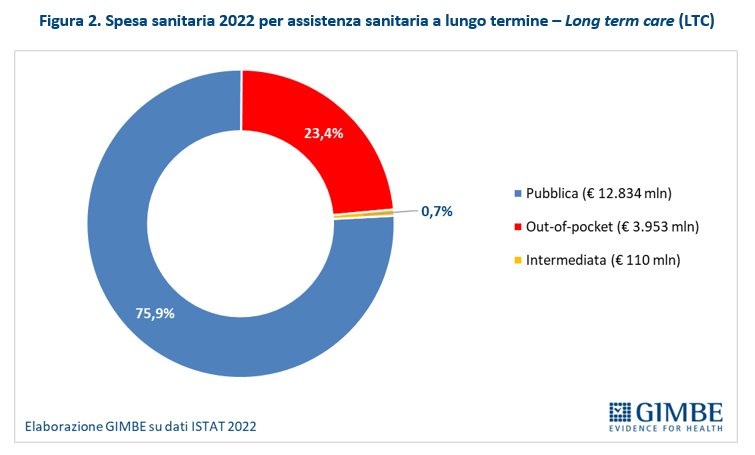
- L’INPS ha erogato complessivamente € 25.332,4 milioni, di cui € 14.500 milioni di indennità di accompagnamento, € 3.900 milioni di pensioni di invalidità civile, € 3.300 milioni di pensioni di invalidità e € 2.432,4 milioni per permessi retribuiti secondo L. 104/92. Fonte 19° Rapporto CREA Sanità
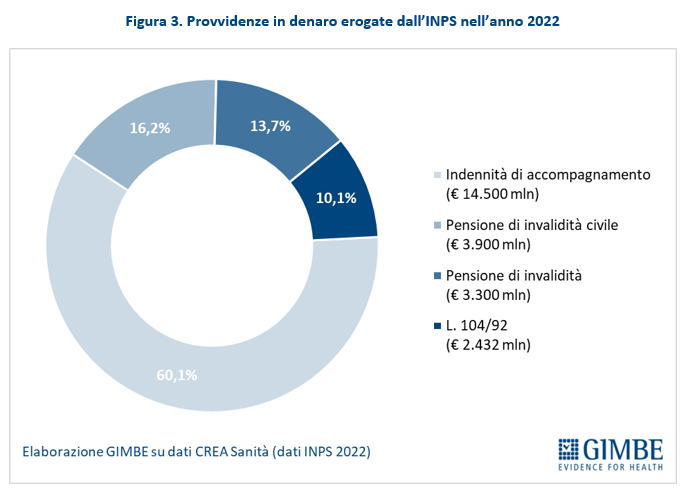
- I Comuni hanno erogato € 1.822,2 milioni, di cui € 1.200 milioni in denaro e € 622,2 milioni in natura. Fonte 19° Rapporto CREA Sanità
- Il Fondo nazionale per le non-autosufficienze nel 2022 era pari a € 822 milioni. Fonte Servizio Studi – Camera dei Deputati
«Ai quasi € 45 miliardi di spesa socio-sanitaria – ha precisato Cartabellotta – si aggiungono i fondi per la non autosufficienza erogati dalle singole Regioni. Tuttavia su queste risorse non esiste alcuna ricognizione effettuata da enti pubblici o privati e le risorse non sono stanziate in maniera continuativa in quanto i fondi regionali non sono strutturali, fatta eccezione per quello della Regione Emilia-Romagna, che per il 2022 ammonta a € 457 milioni».
Le diseguaglianze regionali nell’accesso ai servizi socio-sanitari. «Il Nuovo Sistema di Garanzia – ha spiegato Cartabellotta – che il Ministero della Salute usa per monitorare gli adempimenti delle Regioni ai Livelli Essenziali di Assistenza (LEA) dispone tre indicatori CORE sulle misure contenute nel D.lgs». Indicatori su cui le performance regionali documentano enormi diseguaglianze:
- Persone non autosufficienti di età ≥75 anni in trattamento socio-sanitario residenziale. A fronte di una media nazionale di 40,2 persone per 1.000 abitanti esistono notevoli differenze tra Regioni: da 144,6 persone per 1.000 abitanti nella Provincia autonoma di Trento ai 4,1 nella Campania. In generale, tutte le Regioni del Sud si trovano fondo classifica e nessuna Regione supera i 20 assistiti per 1.000 abitanti. «Ovviamente – commenta Cartabellotta – questo dato è condizionato al ribasso dalla disponibilità di altre forme di assistenza per le persone non autosufficienti, in particolare l’assistenza domiciliare integrata».
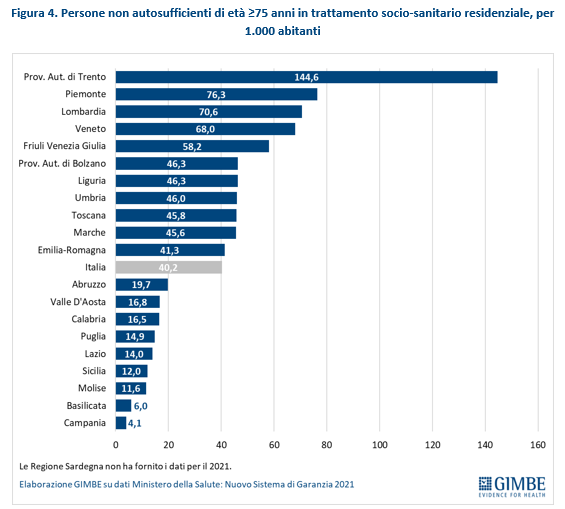
- Cure palliative. L’indicatore definisce il rapporto tra il numero deceduti per tumore assistiti dalla rete di cure palliative sul totale dei deceduti per tumore. A fronte di una media nazionale del 28,4% la variabilità regionale oscilla dai 56,2% del Veneto ai 4,5% della Calabria.
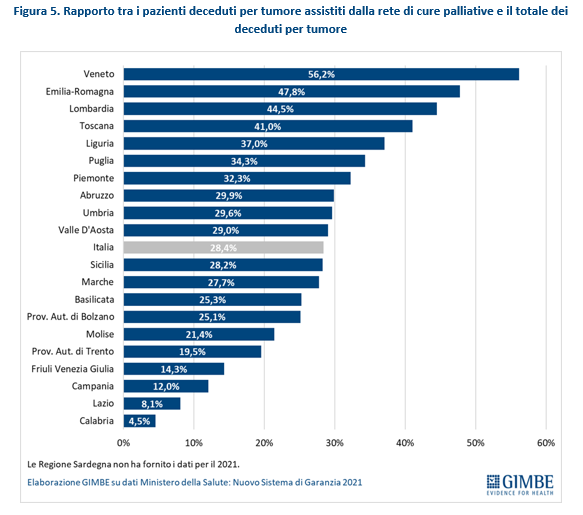
«Su questo indicatore – commenta Cartabellotta – va segnalato che, secondo i parametri definiti dal Ministero, solo 5 Regioni risultano adempienti: Emilia-Romagna, Liguria, Lombardia, Toscana e Veneto». - Assistenza domiciliare integrata (ADI). L’indicatore si concentra sui tutti i pazienti assistiti in ADI e non sugli over 65. Per tale ragione è stato escluso dalla valutazione.
«Considerato che il Decreto anziani fa riferimento ai Livelli Essenziali di Assistenza (LEA) e ai Livelli Essenziali delle Prestazioni Sociali (LEPS) – ha chiosato il Presidente – diventa inderogabile la necessità di colmare inaccettabili divari tra Regioni, in particolare tra il Nord e il Sud del Paese, che saranno inevitabilmente acuiti dall’autonomia differenziata. Diseguaglianze che oggi ledono i diritti civili e la dignità delle persone più deboli e più fragili del Paese. L’assenza di finanziamenti dedicati ai vari interventi fanno, al momento, del Decreto anziani un’eccellente ricognizione di tutte le misure di cui possono beneficiare le persone anziane, ma la cui attuazione è fortemente condizionata, oltre che dall’emanazione di numerosi decreti attuativi, dalle risorse e dalle rilevanti diseguaglianze Regionali».
«La vera sfida che questo provvedimento lancia – ha concluso Cartabellotta – è se il Paese è pronto per istituire un Servizio Socio-Sanitario Nazionale, con relativo fabbisogno finanziario. Sia perché ormai non è più possibile per i pazienti cronici e gli anziani differenziare i bisogni sanitari da quelli sociali, sia perché tutte le erogazioni in denaro disposte dall’INPS non hanno vincolo di destinazione e non vengono sottoposte ad alcuna verifica oggettiva. È cioè impossibile stimare il reale ritorno di salute e di qualità di vita per le persone anziane».
Download comunicato
1 febbraio 2024
COVID, in Italia flop della campagna vaccinale per gli over 60. In Europa peggio di noi solo Grecia e paesi dell’est. Impietoso il confronto tra regioni: al sud coperture irrisorie. Le ragioni del fallimento: sfiducia nei vaccini, criticità organizzative, limitata promozione istituzionale
Il 26 gennaio 2024 l’European Centre for Disease Prevention and Control (ECDC) ha pubblicato un report per valutare la copertura vaccinale anti-COVID degli over 60 nei paesi europei. Il periodo considerato è compreso tra il 1° settembre 2023 e il 15 gennaio 2024. 6 Paesi su 30 non hanno fornito i dati all’ECDC: Austria, Croazia, Germania, Italia, Lettonia e Svezia.
«Considerato che, inspiegabilmente, il nostro Paese non ha trasmesso i dati richiesti – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – abbiamo realizzato un’analisi indipendente utilizzando i dati nazionali ufficiali sulle coperture per valutare il posizionamento dell’Italia rispetto ai paesi europei inclusi nel report dell’ECDC, oltre che per effettuare un confronto tra le Regioni italiane».
I dati relativi all’Italia sono stati estratti dalla dashboard del Ministero della Salute che riporta le somministrazioni relative alla campagna vaccinale 2023-2024 effettuate a partire dal 26 settembre 2023, dopo l’introduzione dei nuovi vaccini adattati a Omicron XBB.1.5. L’ultimo aggiornamento della platea di riferimento è del 17 febbraio 2023.
COPERTURE VACCINALI: CONFRONTO TRA ITALIA E PAESI EUROPEI
60-69 anni. Nella fascia 60-69 anni, con una copertura nazionale del 5,7%, l’Italia si colloca al 14° posto. 13 paesi hanno raggiunto coperture superiori a quelle dell’Italia: dal 6,6% della Repubblica Ceca al 43,5% della Danimarca. 11 paesi hanno raggiunto invece coperture inferiori alle nostre: dal 5,4% di Cipro allo 0% della Romania (figura 1).
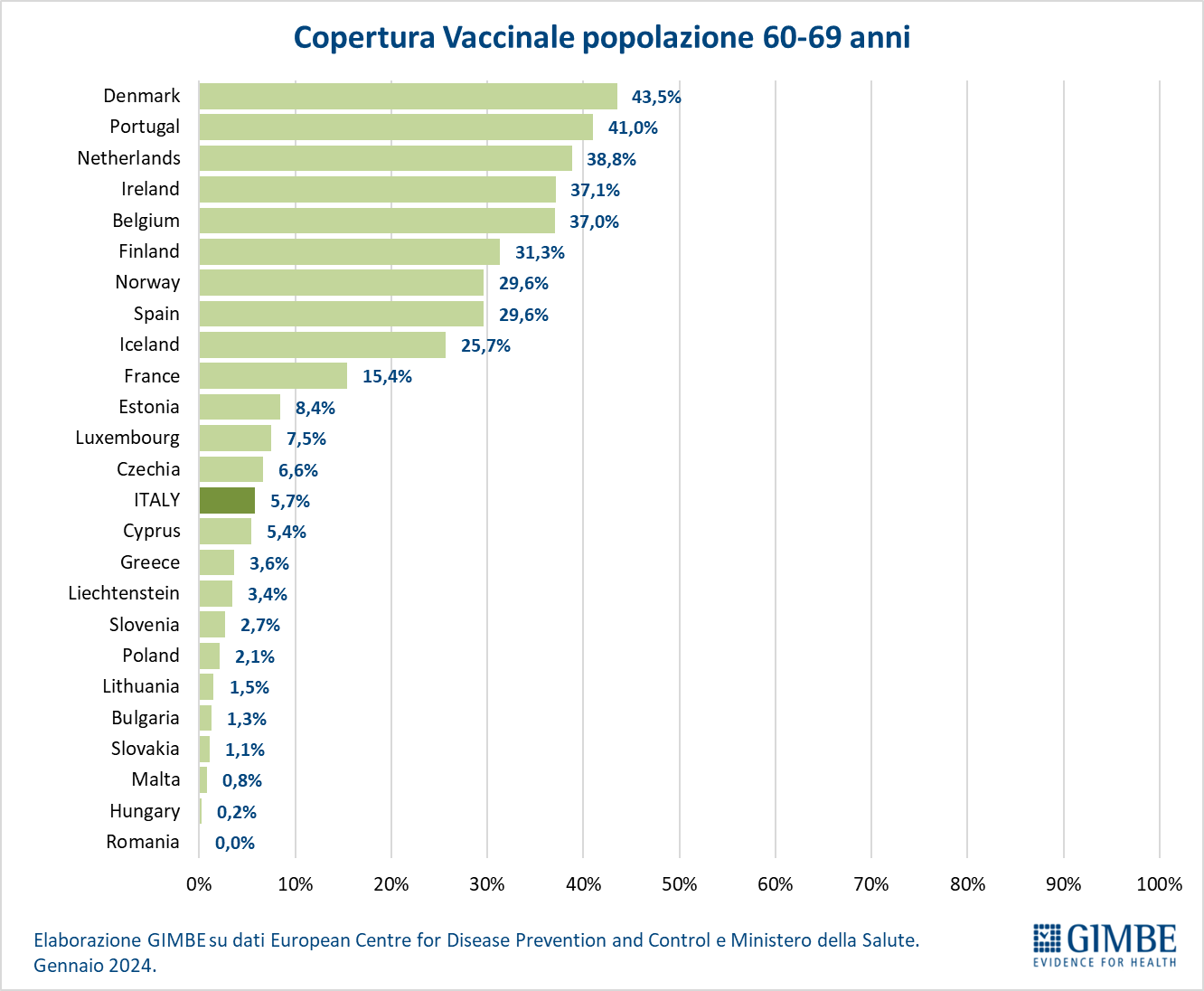
70-79 anni. Nella fascia 70-79 anni, con una copertura nazionale dell’11%, l’Italia è 15a. 14 paesi hanno raggiunto coperture superiori a quelle dell’Italia: dal 13% del Lussemburgo all’80,4% della Danimarca. 10 paesi hanno raggiunto invece coperture inferiori alle nostre: dal 6,9% del Liechtenstein allo 0% della Romania (figura 2).
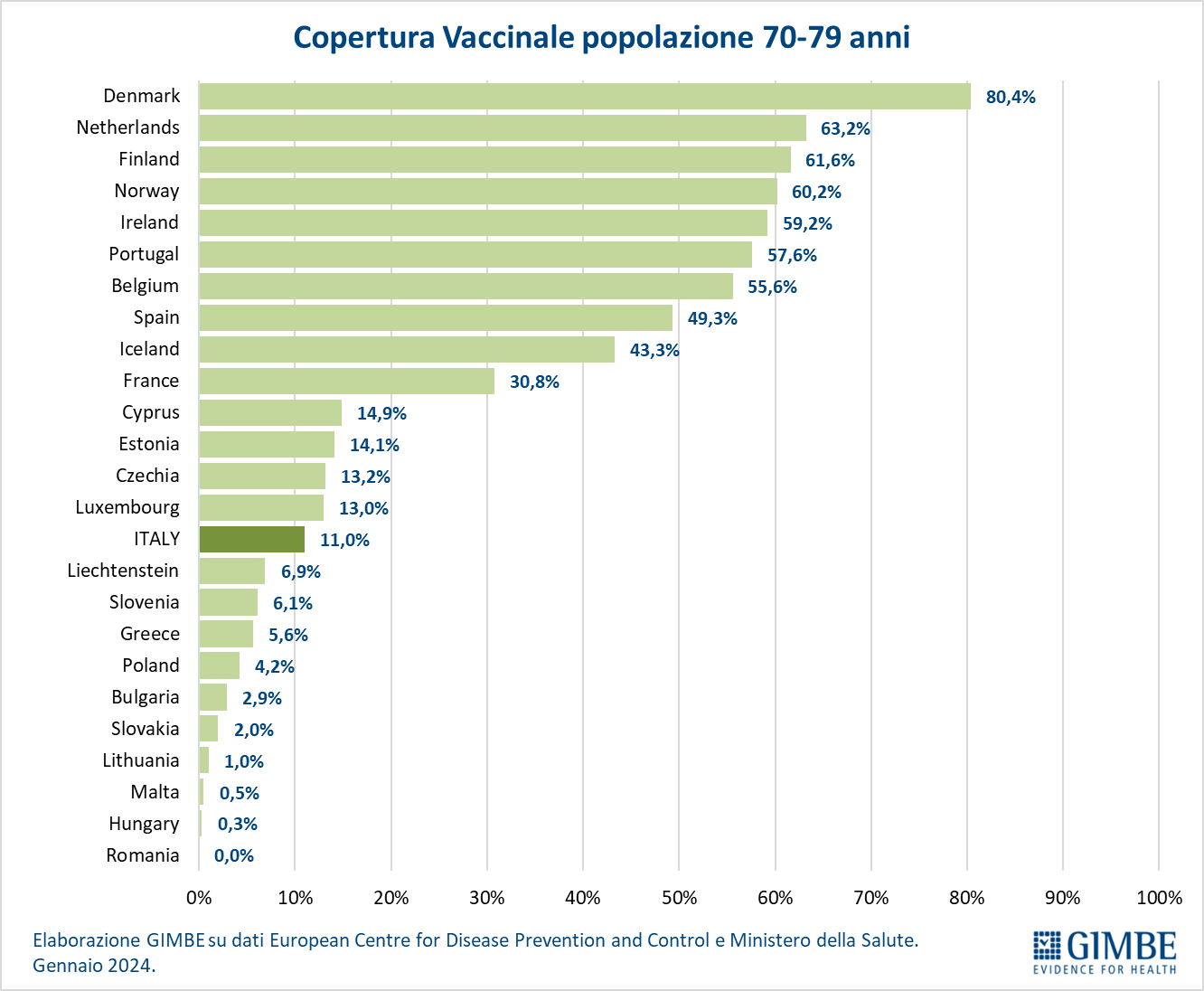
Over-80. Negli over 80, con una copertura nazionale del 14,4%, l’Italia si posiziona 14a. 13 paesi hanno raggiunto coperture superiori a quelle dell’Italia: dal 15,8% della Repubblica Ceca all’88,2% della Danimarca. 11 paesi hanno raggiunto invece coperture inferiori alle nostre: dal 13,5% dell’Estonia allo 0,01% della Romania (figura 3).
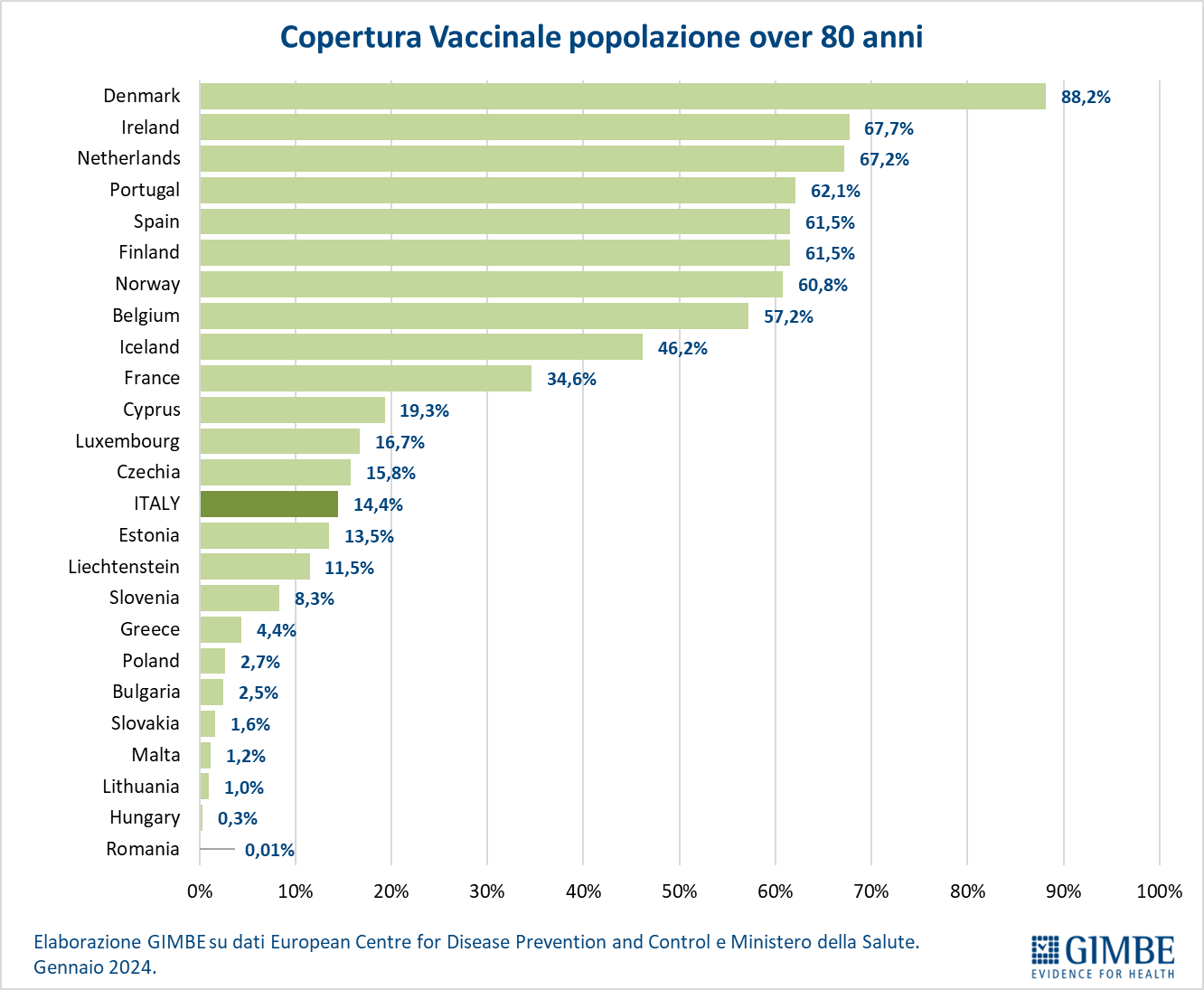
«Le coperture raggiunte in Italia per tutte le fasce di età over 60 anni – commenta Cartabellotta – documentano un sostanziale fallimento della campagna nazionale di vaccinazione anti-COVID-19. I tassi di copertura del 5,7% per la fascia 60-69 anni, dell’11% per la fascia 70-79 anni e del 14,4% per gli over 80 ci collocano solo davanti ai paesi dell’Europa dell’Est (eccetto la Repubblica Ceca che ci precede in tutte le fasce d’età e l’Estonia per i 60-69 e i 70-79 anni), a Grecia, Malta, Liechtenstein e, solo per gli over 80, Cipro. Siamo molto lontani dai risultati raggiunti nei paesi dell’Europa settentrionale, ma anche da Spagna, Portogallo e Francia: paesi dove le coperture per le tre fasce di età documentano campagne vaccinali efficaci per tutti gli over 60, con percentuali di copertura crescenti con la fascia di età».
COPERTURE VACCINALI: CONFRONTO TRA LE REGIONI ITALIANE
60-69 anni. A fronte di una copertura nazionale del 5,7%, 10 Regioni si collocano sopra la media nazionale: dal 5,9% del Piemonte all’11% della Toscana. 11 Regioni si trovano sotto la media: dal 5,6% dell’Umbria allo 0,9% della Sicilia (figura 4).
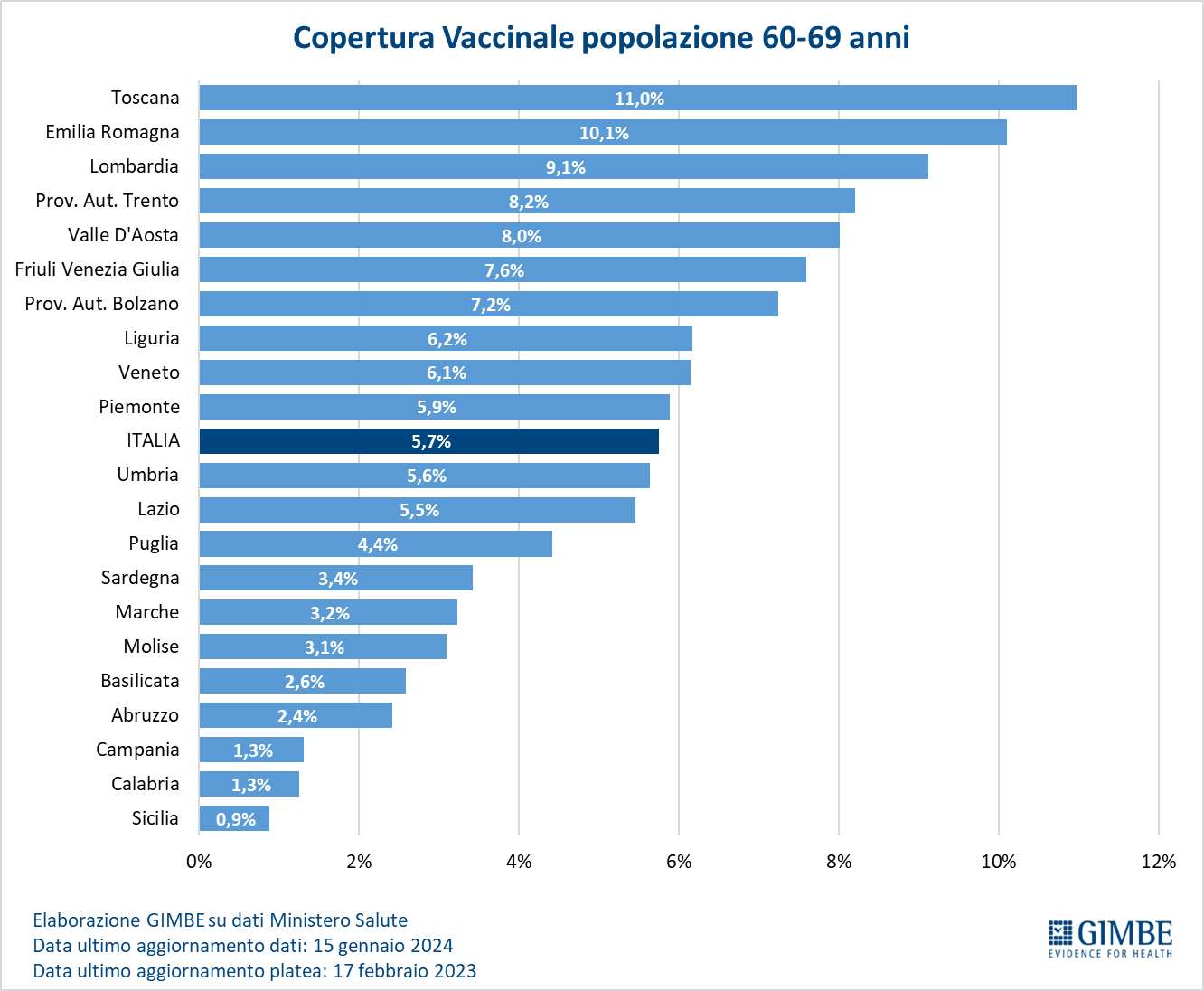
70-79 anni. A fronte di una copertura nazionale dell’11%, 9 Regioni si collocano sopra la media nazionale: dall’11,5 dell’Umbria al 21,4% della Toscana. 12 Regioni si trovano sotto la media: dal 10,6% del Veneto all’1,8% della Sicilia (figura 5).
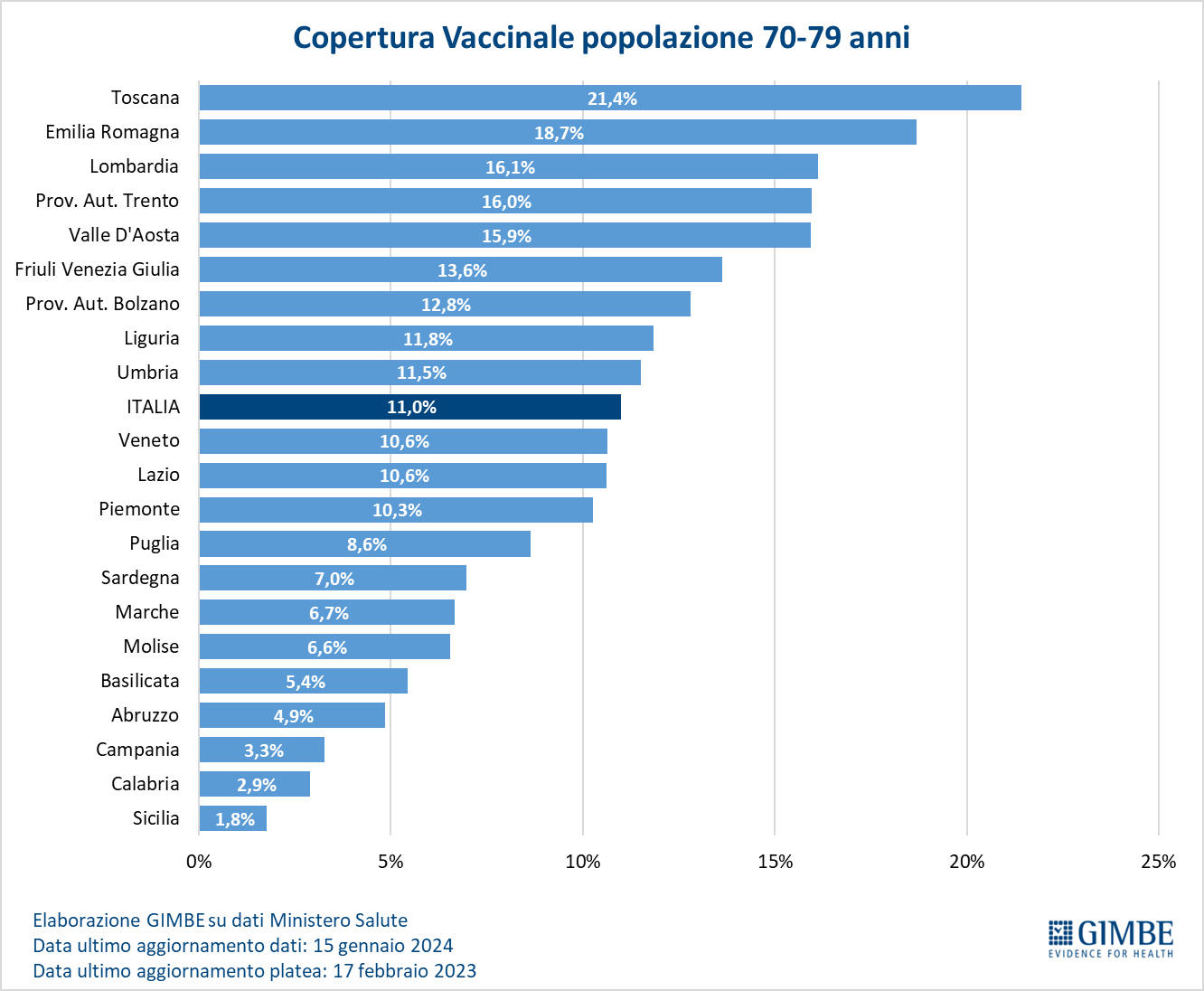
Over 80. A fronte di una copertura nazionale del 14,4%, 9 Regioni si collocano sopra la media nazionale: dal 14,6% dell’Umbria al 26,3% della Toscana. 12 Regioni si trovano sotto la media: dal 14% di Veneto e Lazio, all’1,9% della Sicilia (figura 6).
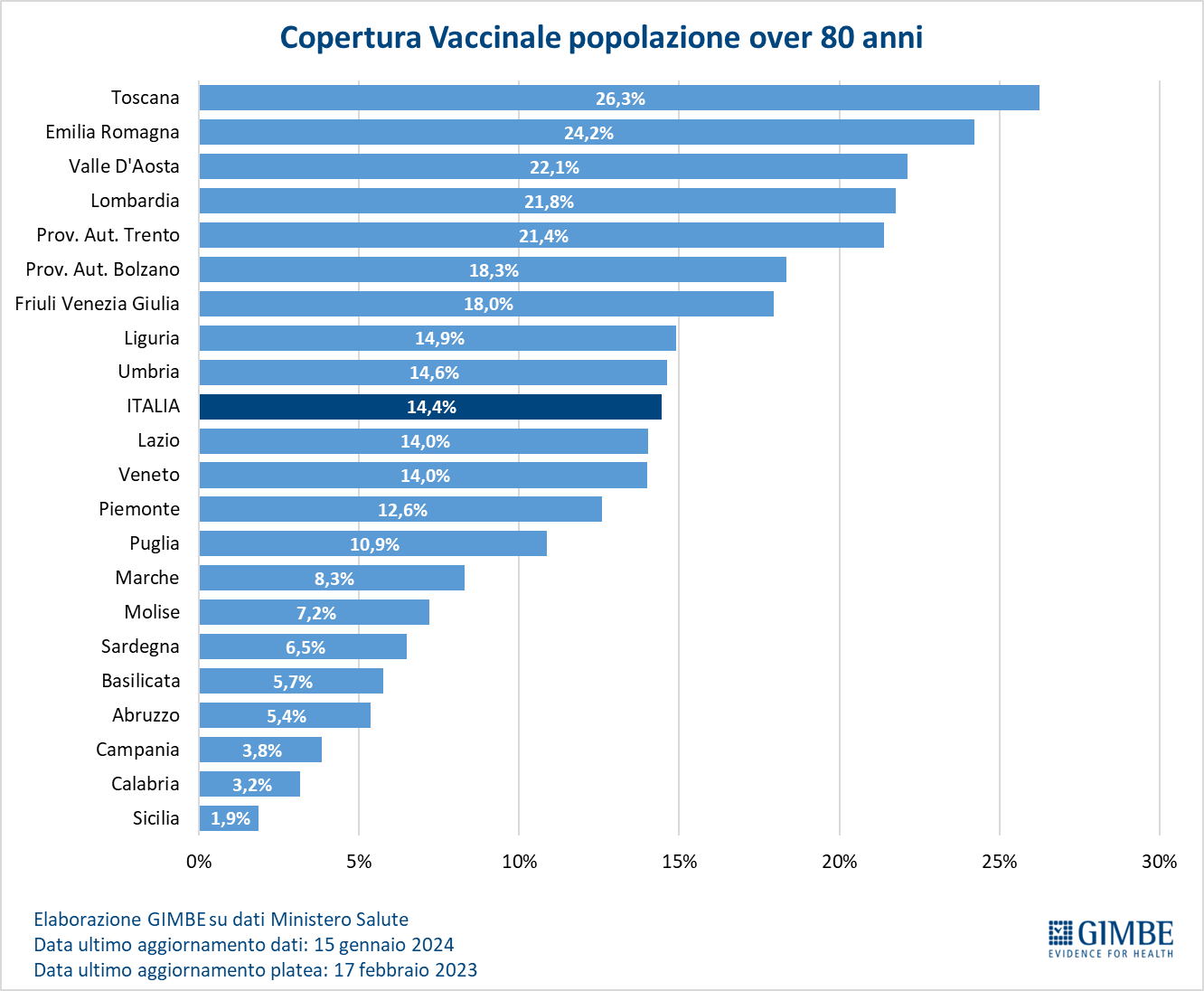
«Le coperture vaccinali per le tre fasce di età nelle Regioni italiane – commenta Cartabellotta – ripropongono la “frattura strutturale” Nord-Sud che caratterizza il nostro Servizio Sanitario Nazionale: le Regioni meridionali non solo si trovano al di sotto della media nazionale, ma sono tutte a fondo classifica con coperture vaccinali simili a quelle dei paesi dell’Europa orientale. Anche i risultati della Toscana, che raggiunge le percentuali più elevate di copertura vaccinale nelle tre fasce di età (rispettivamente 11%, 21,4% e 26,3%), rimangono molto lontani da quelli dei paesi del Nord Europa. Considerata l’efficacia dei vaccini nel prevenire la malattia grave e la mortalità negli anziani e nei fragili, è legittimo ipotizzare che una parte degli oltre 4.000 decessi riportati nel periodo considerato poteva essere evitato, in particolare tra gli over 80».
«L’analisi dei dati relativi alle coperture vaccinali in Italia per gli over 60 e i confronti con il resto dell’Europa – conclude Cartabellotta – documentano un clamoroso flop della campagna vaccinale anti-COVID nella stagione autunno-inverno 2023-2024, nonostante le raccomandazioni della Circolare del Ministero della Salute del 27 settembre 2023 che ha fatto seguito a quella preliminare del 14 agosto 2023. Purtroppo, al fenomeno della “stanchezza vaccinale” e alla continua disinformazione sull’efficacia e sicurezza dei vaccini, si sono aggiunti vari problemi logistico-organizzativi: ritardo nella consegna e distribuzione capillare dei vaccini, insufficiente e tardivo coinvolgimento di farmacie e medici di famiglia, mancata chiamata attiva dei pazienti a rischio, criticità tecniche nei portali web di prenotazione. E se da un lato è evidente che molti di questi problemi dipendono dalle Regioni, come documentato dal gap Nord-Sud, il confronto con i paesi europei inclusi nel report dell’ECDC dimostra che anche le Regioni italiane con i tassi di copertura più elevati sono molto indietro rispetto ai paesi europei dove la campagna vaccinale ha funzionato. Segnale evidente che della campagna vaccinale anti-COVID le Istituzioni centrali hanno parlato poco e “a bassa voce”, peraltro disturbata dal rumore di fondo di quei politici che hanno alimentato la sfiducia nei vaccini per non perdere il consenso della frangia no-vax».
Download comunicato
24 gennaio 2024
PNRR Missione Salute: al 4° trimestre 2023 rispettate tutte le scadenze europee. Centro-Sud in preoccupante ritardo su assistenza domiciliare. Ostacoli all’orizzonte: grave carenza infermieri, ruolo dei medici di famiglia e gap Nord-Sud. DdL Calderoli in direzione opposta all’obiettivo del PNRR di ridurre le diseguaglianze
«Nell’ambito delle attività del nostro Osservatorio sul Servizio Sanitario Nazionale – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – nel 2023 abbiamo avviato il monitoraggio indipendente dello status di avanzamento della Missione Salute del PNRR, al fine di fornire un quadro oggettivo sui risultati raggiunti, di informare i cittadini ed evitare strumentalizzazioni politiche».
STATO DI AVANZAMENTO AL 31 DICEMBRE 2023
Monitoraggio del Ministero della Salute. Secondo i dati resi pubblici il 23 gennaio 2024 sul portale del Ministero della Salute che monitora lo stato di attuazione della Missione Salute del PNRR:
- Milestone e target europei: con il raggiungimento del target “Almeno un progetto di telemedicina in ogni Regione”, sono state rispettate tutte le scadenze fissate per gli anni 2021-2023.
- Milestone e target nazionali: «Traguardi e obiettivi nazionali – spiega Cartabellotta – sono step intermedi che non condizionano l’erogazione dei fondi da parte dell’Europa, ma che richiedono un attento monitoraggio perché potrebbero compromettere le correlate scadenze europee». Sono stati raggiunti entro le scadenze fissate tutti quelli previsti nel 2021 e 2022. Relativamente al 2023, sono stati differiti tre target: da giugno 2023 a giugno 2024 la “Stipula di un contratto per gli strumenti di intelligenza artificiale a supporto dell'assistenza primaria” e la “Stipula dei contratti per la realizzazione delle Centrali Operative Territoriali”. Un ulteriore target - “Nuovi pazienti che ricevono assistenza domiciliare (prima parte)” - era già stato differito di 12 mesi: da marzo 2023 a marzo 2024 (tabella 1).

«Al momento i ritardi sulle scadenze nazionali non sono particolarmente critici – commenta Cartabellotta – fatta eccezione per i “Nuovi pazienti che ricevono assistenza domiciliare (prima parte)”. In dettaglio, entro marzo 2023 avrebbero dovuto essere assistiti in ADI 296 mila pazienti over 65, una scadenza slittata di 12 mesi per le enormi differenze regionali nella capacità di erogare l’assistenza domiciliare, ambito in cui il Centro-Sud era già molto indietro». Infatti, secondo quanto previsto dal Decreto del Ministero della Salute del 13 marzo 2023 per assistere almeno il 10% della popolazione over 65 in ADI il PNRR si pone l’obiettivo di aumentare il numero delle persone prese in carico passando dagli oltre 640 mila del dicembre 2019 a poco meno di 1,5 milioni nel 2026, per un totale di oltre 808 mila persone in più. «Tuttavia – spiega Cartabellotta – se da un lato è realistico il raggiungimento del target nazionale, dall’altro è molto più difficile colmare i divari regionali. Infatti, se Emilia-Romagna, Toscana e Veneto per raggiungere il target 2026 devono aumentare i pazienti assistiti in ADI rispettivamente del 35%, del 42% e del 50%, in alcune Regioni del Centro-Sud i gap sono abissali: la Campania deve incrementarli del 294%, il Lazio del 317%, la Puglia del 329% e la Calabria addirittura del 416%» (tabella 2).
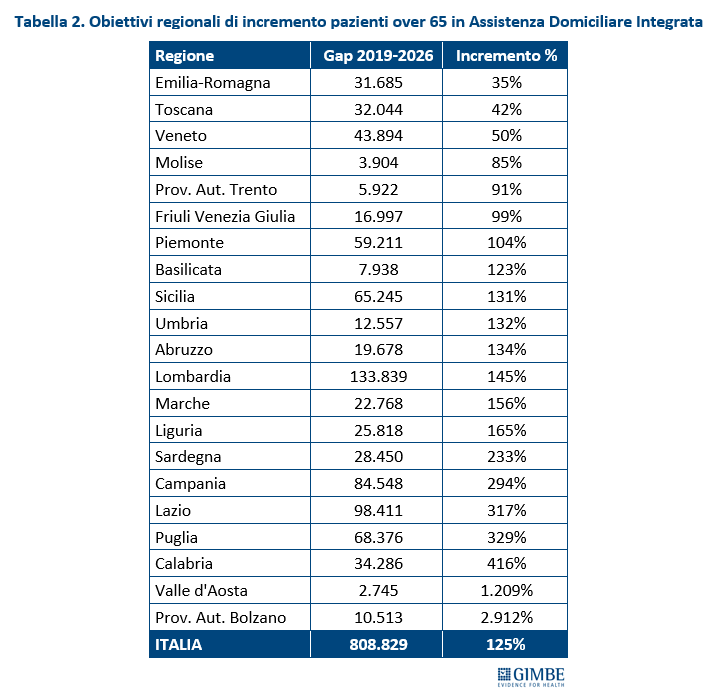
RISORSE ASSEGNATE E SPESE EFFETTUATE. Secondo la memoria dell’Ufficio Parlamentare di Bilancio (UDP) sulla base delle informazioni della piattaforma ReGiS di monitoraggio del PNRR - aggiornate al 26 novembre 2023 - la Missione 6 Salute si caratterizza per un insolito paradosso, di cui è difficile comprendere le motivazioni. Da un lato si registra un’elevata percentuale di risorse assegnate ai progetti (83,6%); dall’altro emerge che la Missione Salute è quella con la percentuale più bassa (1%) delle risorse spese, rispetto al 20% della Missione 1, al 19% della Missione 2, al 18% della Missione 3, al 7% della Missione 5, e al 5% della Missione 4.
RIMODULAZIONE MISSIONE 6 SALUTE. In occasione del monitoraggio trimestrale dello stato di avanzamento della Missione 6 Salute del PNRR è utile ricordare le principali variazioni che la proposta di rimodulazione approvata il 24 novembre 2023 dalla Commissione Europea prevede rispetto al piano originale.
- Riduzione di Case della Comunità (-312), Centrali Operative Territoriali (-120) e Ospedali di Comunità (-74) e interventi di antisismica (-25) secondo criteri di distribuzione regionale al momento non noti. «Se ad essere espunte saranno le strutture da realizzare ex novo – spiega Cartabellotta – ad essere penalizzate saranno prevalentemente le Regioni del Centro-Sud». Secondo le dichiarazioni pubbliche le strutture espunte dovrebbero essere realizzate con le risorse del programma di investimenti in edilizia sanitaria e ammodernamento tecnologico (ex art. 20 L. 67/1988) non spese dalle Regioni. «Tuttavia – precisa il Presidente – se da un lato le Regioni hanno già espresso le loro perplessità in merito all’utilizzo di tali fondi, dall’altro il documento approvato dalla Commissione Europea li cita solo per compensare gli investimenti relativi all’antisismica».
- Aumento del numero di persone over 65 da prendere in carico in assistenza domiciliare (da almeno 800 mila a 842 mila) – di cui non è ancora disponibile la ripartizione per Regioni – e del numero di pazienti assistiti in telemedicina (da almeno 200 mila a 300 mila).
- Riduzione dei posti letto di terapia intensiva (-808) e semi-intensiva (-995).
- Differimento temporale del target relativo all’attivazione delle Centrali Operative Territoriali dal 30 giugno 2024 al 31 dicembre 2024 (+6 mesi) e, soprattutto, all’installazione delle grandi apparecchiature dal 31 dicembre 2024 al 30 giugno 2026 (+18 mesi).
Formalmente, al 31 dicembre 2023 le scadenze europee sul PNRR che condizionano il pagamento delle rate sono state tutte rispettate. E delle scadenze nazionali l’unica da “attenzionare”, tra le tre differite, riguarda l’assistenza domiciliare negli over 65. Tuttavia, commenta il Presidente «effettuata la “messa a terra” della Missione Salute, il rispetto delle scadenze successive sarà condizionato soprattutto dalle criticità di attuazione del DM 77 nei 21 servizi sanitari regionali, legate sia alle figure chiave del personale sanitario coinvolte nella riorganizzazione dell’assistenza territoriale, sia alle enormi differenze regionali, che rischiano di essere amplificate dall’autonomia differenziata».
Innanzitutto, la gravissima carenza di personale infermieristico: gli ultimi dati relativi al 2021 documentano un numero di infermieri in Italia pari a 6,2 per 1.000 abitanti, rispetto alla media OCSE di 9,9, con rilevanti differenze tra Regioni che penalizzano prevalentemente quelle del Centro-Sud sottoposte a Piano di Rientro (figura 1). Una carenza che stride con il fabbisogno stimato da Agenas per attuare il DM 77: un range da 19.450 a 26.850 infermieri. In secondo luogo, il limbo in cui rimangono le modalità di coinvolgimento dei medici di famiglia nelle Case della Comunità. Infine, tutte le differenze regionali che, oltre alla già citata ADI, riguardano i modelli organizzativi dell’assistenza territoriale, la dotazione iniziale di Case della comunità e Ospedali di comunità e l’attuazione del fascicolo sanitario elettronico. Ma soprattutto, continua Cartabellotta «l’esigibilità dei miglioramenti organizzativi e dei nuovi servizi da parte dei cittadini si allontana anche per la rimodulazione al ribasso e lo slittamento di 18 mesi della scadenza per rinnovare le grandi apparecchiature, peraltro motivato da criticità minori, quali lo smaltimento delle vecchie apparecchiature e l’adeguamento dei locali».
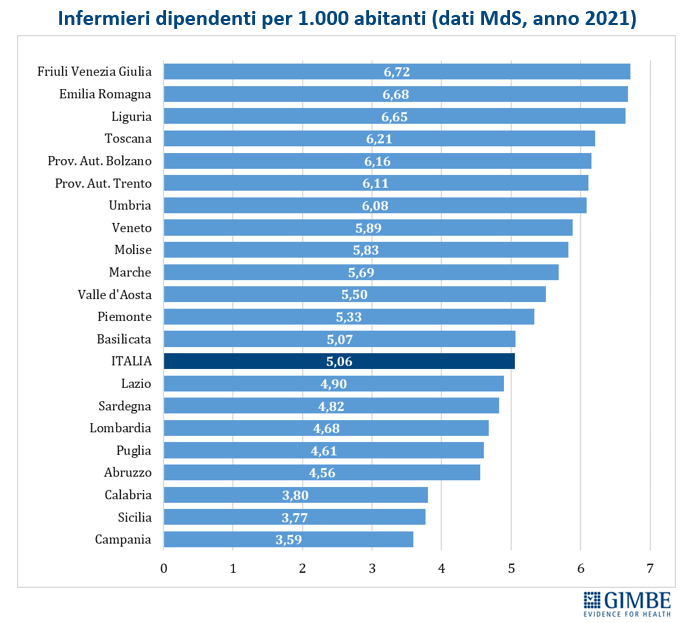
«La Missione Salute del PNRR – conclude Cartabellotta – rappresenta una grande opportunità per potenziare il SSN, ma la sua attuazione deve essere sostenuta da azioni politiche. Innanzitutto, per attuare la riorganizzazione dell’assistenza territoriale servono coraggiose riforme, finalizzate in particolare a definire il ruolo e responsabilità dei medici di famiglia; in secondo luogo, urgono interventi straordinari per reclutare in tempi brevi il personale infermieristico, oltre a investimenti certi e vincolati per il personale sanitario dal 2027; infine, occorre supportare le Regioni meridionali per colmare i gap esistenti con il Nord. In tal senso, va in “direzione ostinata e contraria” l’intero impianto normativo del Ddl Calderoli che contrasta il fine ultimo del PNRR, sottoscritto dall’Italia e per il quale abbiamo indebitato le future generazioni. Ovvero perseguire il riequilibrio territoriale e il rilancio del Sud come priorità trasversale a tutte le missioni per rilanciare il Mezzogiorno, accompagnando il processo di convergenza tra Sud e Centro-Nord quale obiettivo di crescita economica, come più volte ribadito nelle raccomandazioni della Commissione Europea».
Download comunicato
16 gennaio 2024
Nel 2021 cresce la migrazione sanitaria: un fiume da € 4,25 miliardi scorre verso le regioni del Nord. A Emilia-Romagna, Lombardia e Veneto il 93,3% del saldo attivo. Il 76,9% del saldo passivo grava sul Centro-Sud. Delle prestazioni ospedaliere e ambulatoriali erogate in mobilità oltre 1 euro su 2 va nelle casse del privato. L’autonomia differenziata è uno schiaffo al meridione: il Sud sarà sempre più dipendente dalla sanità del Nord.
Nel 2021, la mobilità sanitaria interregionale in Italia ha raggiunto un valore di € 4,25 miliardi, cifra nettamente superiore a quella del 2020 (€ 3,33 miliardi), con saldi estremamente variabili tra le Regioni del Nord e quelle del Sud. Il saldo è la differenza tra mobilità attiva, ovvero l’attrazione di pazienti provenienti da altre Regioni, e quella passiva, cioè la “migrazione” dei pazienti dalla Regione di residenza. Emilia-Romagna, Lombardia e Veneto – Regioni capofila dell’autonomia differenziata – raccolgono il 93,3% del saldo attivo, mentre il 76,9% del saldo passivo si concentra in Calabria, Campania, Sicilia, Lazio, Puglia e Abruzzo. «La mobilità sanitaria – spiega Nino Cartabellotta, Presidente della Fondazione GIMBE – è un fenomeno dalle enormi implicazioni sanitarie, sociali, etiche ed economiche, che riflette le grandi diseguaglianze nell’offerta di servizi sanitari tra le varie Regioni e, soprattutto, tra il Nord e il Sud del Paese. Un gap diventato ormai una “frattura strutturale” destinata ad essere aggravata dall’autonomia differenziata, che in sanità legittimerà normativamente il divario Nord-Sud, amplificando le inaccettabili diseguaglianze nell’esigibilità del diritto costituzionale alla tutela della salute».
Ecco perché, in occasione dell’avvio della discussione in Aula al Senato del DdL Calderoli, continua Cartabellotta, «la Fondazione GIMBE ribadisce quanto già riferito nell’audizione in 1a Commissione Affari Costituzionali del Senato: la tutela della salute deve essere espunta dalle materie su cui le Regioni possono richiedere maggiori autonomie». Numerose le motivazioni:
- Il Servizio Sanitario Nazionale attraversa una gravissima crisi di sostenibilità e il sotto-finanziamento costringe anche le Regioni virtuose del Nord a tagliare i servizi e/o ad aumentare le imposte regionali. In altri termini non ci sono risorse da mettere in campo per colmare le diseguaglianze in sanità.
- Il DdL Calderoli rimane molto vago sulle modalità di finanziamento, oltre che sugli strumenti per garantire i Livelli Essenziali delle Prestazioni (LEP) secondo quanto previsto dalla Carta Costituzionale.
- Il gap in sanità tra Regioni del Nord e del Sud è sempre più ampio, come dimostrano i dati sugli adempimenti ai Livelli Essenziali di Assistenza (LEA) e quelli sulla mobilità sanitaria qui riportati.
- Le maggiori autonomie già richieste da Emilia-Romagna, Lombardia e Veneto potenzieranno le performance di queste Regioni e, al tempo stesso, indeboliranno ulteriormente quelle del Sud, anche quelle a statuto speciale. Un esempio fra tutti: una maggiore autonomia in termini di contrattazione del personale, rischia di provocare una fuga dei professionisti sanitari verso le Regioni in grado di offrire condizioni economiche più vantaggiose.
- Le Regioni del Sud non avranno alcun vantaggio: essendo tutte (tranne la Basilicata) in Piano di rientro o addirittura commissariate come Calabria e Molise, non avrebbero nemmeno le condizioni per richiedere maggiori autonomie in sanità.
- Il Paese, indebitando le future generazioni, ha sottoscritto il PNRR che ha come obiettivo trasversale a tutte le missioni proprio quello di ridurre le diseguaglianze regionali e territoriali.
«In tal senso – chiosa Cartabellotta – risulta ai limiti del grottesco la posizione dei Presidenti delle Regioni meridionali governate dal Centro-Destra, favorevoli all’autonomia differenziata. Una posizione autolesionistica che dimostra come gli accordi di coalizione partitica prevalgano sugli interessi della popolazione».
Il Report sulla mobilità sanitaria 2021 elaborato dalla Fondazione GIMBE ha utilizzato i dati economici aggregati per analizzare mobilità attiva, passiva e saldi, e i flussi trasmessi dalle Regioni al Ministero della Salute per analizzare la differente capacità di attrazione delle strutture pubbliche e private di ogni Regione per le differenti tipologie di prestazioni erogate in mobilità.
Nel 2021 il valore della mobilità sanitaria ammonta a € 4.247,29 milioni, cifra ben più elevata del 2020 (€ 3.330,47 milioni), «anno in cui – spiega il Presidente – l’emergenza pandemica COVID-19 ha determinato una netta riduzione degli spostamenti delle persone e dell’offerta di prestazioni ospedaliere e ambulatoriali».
Mobilità attiva. Lombardia (18,7%), Emilia-Romagna (17,4%), Veneto (12,7%) raccolgono quasi la metà della mobilità attiva, un ulteriore 25,6% viene attratto da Lazio (9,5%), Piemonte (6,8%), Toscana (4,9%) e Campania (4,4%). Il rimanente 25,6% della mobilità attiva si distribuisce nelle altre 14 Regioni e Province autonome. «I dati della mobilità attiva – commenta il Presidente – documentano una forte capacità attrattiva delle grandi Regioni del Nord e, con la sola eccezione del Lazio, quella estremamente limitata delle Regioni del Centro-Sud» (figura 1).
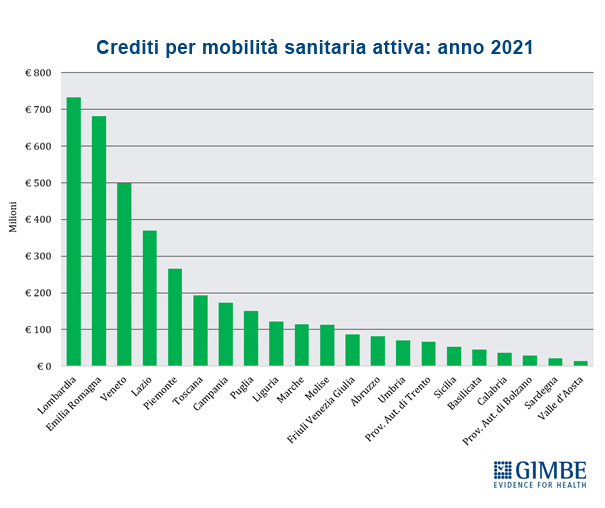
Mobilità passiva. 3 Regioni con maggiore indice di fuga generano debiti per oltre € 300 milioni ciascuna: in testa Lazio (12%), Lombardia (10,9%) e Campania (9,3%), che insieme compongono quasi un terzo della mobilità passiva. Il restante 67,9% della mobilità passiva si distribuisce nelle rimanenti 18 Regioni e Province autonome. «I dati della mobilità passiva – commenta Cartabellotta – documentano differenze più sfumate tra Nord e Sud. In particolare, se quasi tutte le Regioni meridionali hanno elevati indici di fuga, questi sono rilevanti anche in 4 grandi Regioni del Nord che presentano un’elevata mobilità attiva. Una conseguenza della cosiddetta mobilità di prossimità, determinata da pazienti che preferiscono spostarsi in Regioni vicine con elevata qualità dei servizi sanitari». In dettaglio: Lombardia (-€ 461,4 milioni), Veneto (-€ 270,3 milioni), Piemonte (-€ 253,7 milioni) ed Emilia-Romagna (-€ 239,5 milioni) (figura 2).
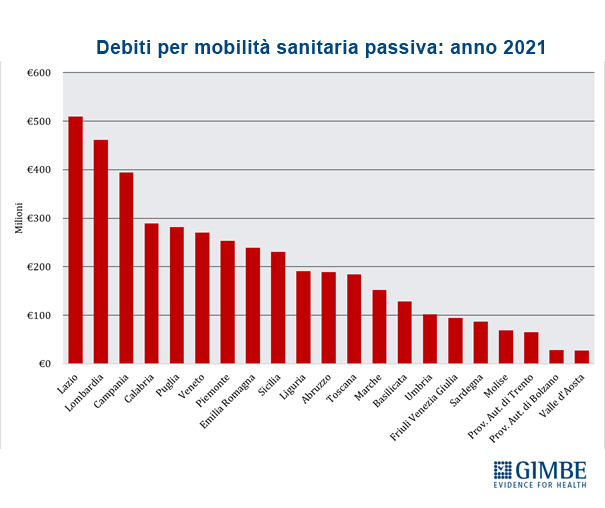
Saldi. «I dati – commenta il Presidente – confermano la “frattura strutturale” tra Nord e Sud, visto che le Regioni con saldo positivo superiore a € 200 milioni sono tutte del Nord, mentre quelle con saldo negativo maggiore di € 100 milioni tutte del Centro-Sud». In dettaglio (figura 3):
- Saldo positivo rilevante: Emilia-Romagna (€ 442 milioni), Lombardia (€ 271,1 milioni) e Veneto (€ 228,1 milioni)
- Saldo positivo moderato: Molise (€ 43,9 milioni)
- Saldo positivo minimo: Piemonte (€ 12,2 milioni), Toscana (€ 9,2 milioni), Provincia autonoma di Trento (€ 1,4 milioni), Provincia autonoma di Bolzano (€ 0,4 milioni)
- Saldo negativo minimo: Friuli Venezia Giulia (-€ 7,6 milioni), Valle d’Aosta (-€13,6 milioni)
- Saldo negativo moderato: Umbria (-€ 31,2 milioni), Marche (-€ 38,5 milioni), Sardegna (-€ 64,7 milioni), Liguria (-€ 69,5 milioni), Basilicata (-€ 83,5 milioni)
- Saldo negativo rilevante: Abruzzo (-€ 108,1 milioni), Puglia (-€ 131,4 milioni), Lazio (-€ 139,7 milioni), Sicilia (-€ 177,4 milioni), Campania (-€ 220,9 milioni), Calabria (-€ 252,4).
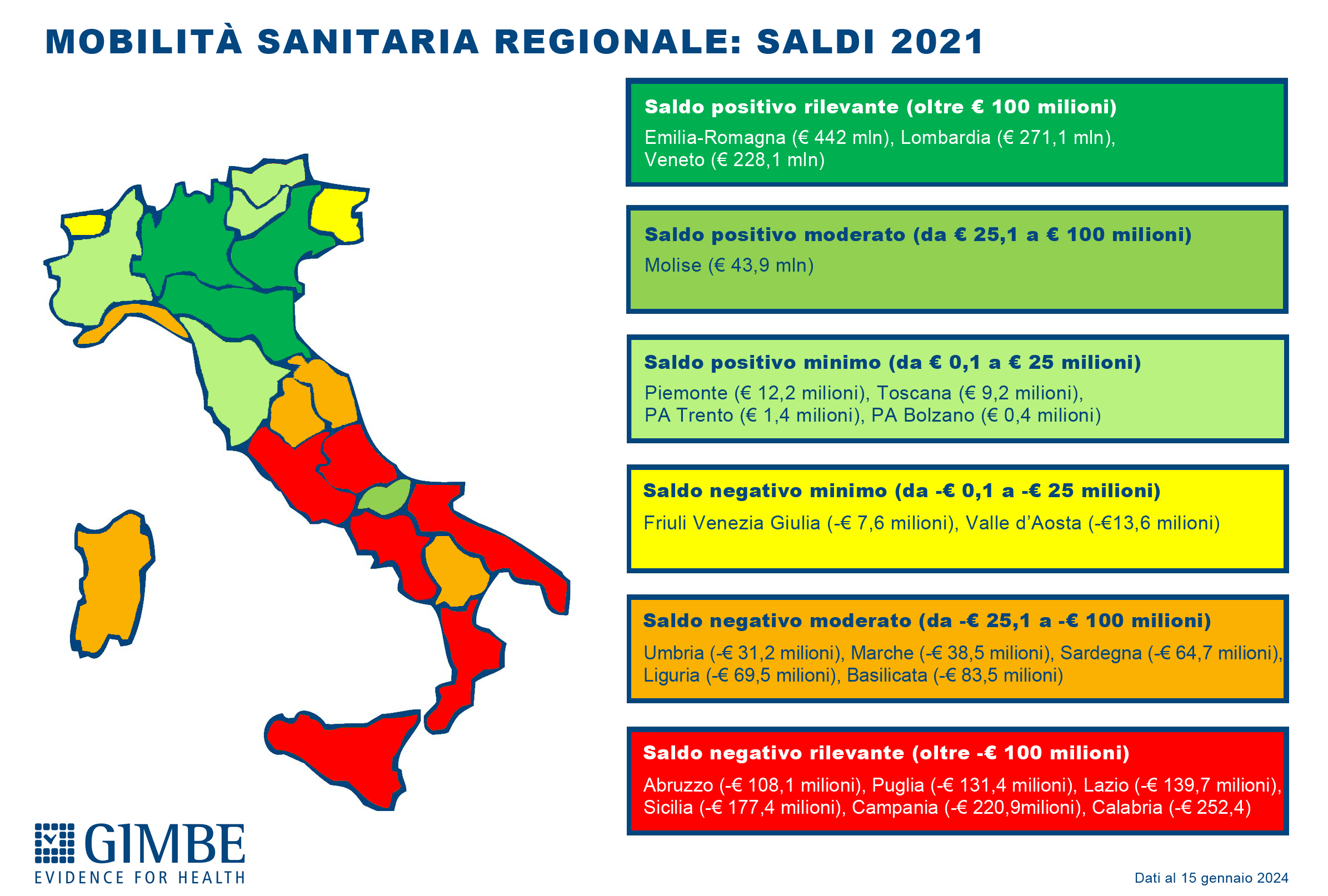
Tipologie di prestazioni erogate in mobilità. Complessivamente, l’86% del valore della mobilità sanitaria riguarda i ricoveri ordinari e in day hospital (69,6%) e le prestazioni di specialistica ambulatoriale (16,4%). Il 9,4% è relativo alla somministrazione diretta di farmaci e il rimanente 4,6% ad altre prestazioni (medicina generale, farmaceutica, cure termali, trasporti con ambulanza ed elisoccorso).
Mobilità verso le strutture private. Oltre 1 euro su 2 speso per ricoveri e prestazioni specialistiche finisce nelle casse del privato: esattamente € 1.727,5 milioni (54,6%), rispetto a € 1.433,4 milioni (45,4%) delle strutture pubbliche. In particolare, per i ricoveri ordinari e in day hospital le strutture private hanno incassato € 1.426,2 milioni, mentre quelle pubbliche € 1.132,8 milioni. Per le prestazioni di specialistica ambulatoriale in mobilità, il valore erogato dal privato è di € 301,3 milioni, quello pubblico di € 300,6 milioni (figura 4). «Il volume dell’erogazione di ricoveri e prestazioni specialistiche da parte di strutture private – spiega Cartabellotta – varia notevolmente tra le Regioni ed è un indicatore della presenza e della capacità attrattiva delle strutture private accreditate, oltre che dell’indebolimento di quelle pubbliche». Infatti, accanto a Regioni dove la sanità privata eroga oltre il 60% del valore totale della mobilità attiva – Molise (90,5%), Puglia (73,1%), Lombardia (71,2%) e Lazio (64,1%) – ci sono Regioni dove le strutture private erogano meno del 20% del valore totale della mobilità: Valle D’Aosta (19,1%), Umbria (17,6%), Sardegna (16,4%), Liguria (10%), Provincia autonoma di Bolzano (9,7%) e Basilicata (8,6%) (figura 5).
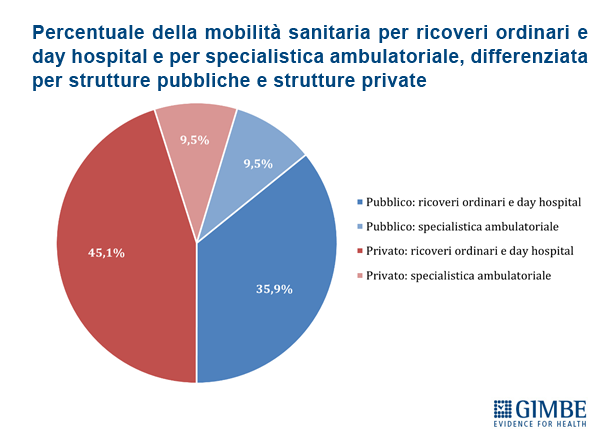
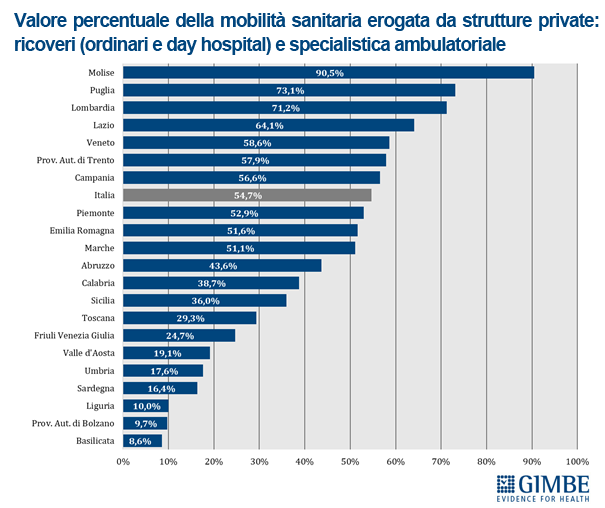
«Le nostre analisi – conclude Cartabellotta – dimostrano che i flussi economici della mobilità sanitaria scorrono prevalentemente da Sud a Nord, in particolare verso le Regioni che hanno già sottoscritto i pre-accordi con il Governo per la richiesta di maggiori autonomie. E che oltre la metà del valore delle prestazioni di ricovero e specialistica ambulatoriale vengono erogate dal privato accreditato, ulteriore segnale d’indebolimento della sanità pubblica. Questi dati, insieme a quelli sull’esigibilità dei LEA, confermano un gap enorme tra il Nord e il Sud del Paese, inevitabilmente destinato ad aumentare se verranno concesse maggiori autonomie alle più ricche Regioni settentrionali. Ecco perché la Fondazione GIMBE, all’avvio della discussione in Senato del DdL Calderoli, ribadisce la richiesta di espungere la tutela della salute dalle materie su cui le Regioni possono richiedere maggiori autonomie. Perché, se così non fosse, la conseguenza sarebbe la legittimazione normativa della “frattura strutturale” Nord-Sud, che compromette l’uguaglianza dei cittadini nell’esercizio del diritto costituzionale alla tutela della salute, aumenta la dipendenza delle Regioni meridionali dalla sanità del Nord e assesta il colpo di grazia al Servizio Sanitario Nazionale».
Il report dell’Osservatorio GIMBE “La mobilità sanitaria interregionale nel 2021” è disponibile a: www.gimbe.org/mobilita2021
Download comunicato
11 gennaio 2024
Società scientifiche al fianco del Servizio Sanitario Nazionale: ai nastri di partenza il protocollo d’intesa GIMBE-FISM
La Fondazione GIMBE e la Federazione delle Società Medico-Scientifiche Italiane (FISM) hanno siglato un Protocollo d'intesa col quale prendono il via numerose attività. GIMBE e FISM collaboreranno reciprocamente, nell’ambito delle proprie competenze istituzionali, con l’obiettivo di:
- Fornire ai referenti FISM per le politiche sanitarie la conoscenza degli strumenti di finanziamento, programmazione e valutazione dei servizi sanitari.
- Realizzare uno statement da presentare agli stati generali delle società scientifiche.
- Pubblicare report indipendenti su temi di interesse comune: ricerca clinica, competence professionale, fabbisogno di specialisti, multidisciplinarietà.
- Promuovere attività destinate ai giovani delle società scientifiche affiliate a FISM.
- Collaborare con le società affiliate alla FISM per garantire:
- formazione degli affiliati, grazie al programma GIMBEducation;
- standard metodologici per l’elaborazione di linee guida e buone pratiche, secondo quanto previsto dal Sistema Nazionale Linee Guida;
- nuove opportunità ai giovani professionisti sanitari, grazie al programma GIMBE4young.
«L'accordo tra FISM e GIMBE – commenta il Prof. Loreto Gesualdo, Presidente FISM – si concentrerà sulla cooperazione per sviluppare la conoscenza tra le società scientifiche degli strumenti di finanziamento, programmazione e valutazione dei servizi sanitari, finalizzati al miglioramento della qualità dell'assistenza. L'obiettivo è la creazione di report indipendenti su temi di reciproco interesse e la promozione di attività destinate in particolare a giovani specialisti. Inoltre, vogliamo facilitare iniziative multidisciplinari ed applicare standard metodologici per l'elaborazione di linee guida per la pratica clinica. Tutto ciò è finalizzato alla salvaguardia del Servizio Sanitario Nazionale e alla tutela della salute dei cittadini».
«Siamo fiduciosi – dichiara il Dott. Nino Cartabellotta, presidente della Fondazione GIMBE – che in un momento particolarmente critico per il Servizio Sanitario Nazionale, dalla collaborazione tra GIMBE e le società scientifiche affiliate a FISM possano emergere soluzioni innovative per rivalutare il ruolo della ricerca clinica, per definire gli standard assistenziali più appropriati tramite linee guida e buone pratiche, per mettere a punto strumenti per valutare la competence professionale e stimare il fabbisogno di specialisti».
Download comunicato
19 dicembre 2023
Fondazione GIMBE. Il Servizio Sanitario Nazionale compie 45 anni. GIMBE lancia la rete civica #SalviamoSSN e chiede al Presidente Mattarella un logo per il SSN. “Festa” di compleanno amara e con la mannaia dell'autonomia differenziata
Il 23 dicembre 1978 il Parlamento approvava a larghissima maggioranza la legge 833 che istituiva il Servizio Sanitario Nazionale (SSN) in attuazione dell’art. 32 della Costituzione. «Un radicale cambio di rotta nella tutela della salute delle persone – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – un modello di sanità pubblica ispirato da princìpi di equità e universalismo, finanziato dalla fiscalità generale, che ha permesso di ottenere eccellenti risultati di salute e che tutto il mondo continua ad invidiarci».
«Purtroppo il prossimo 23 dicembre – continua Cartabellotta – il SSN non spegnerà 45 candeline in un clima festoso, sotto il segno dell’universalità, dell’uguaglianza, dell’equità, i suoi princìpi fondanti ormai ampiamente traditi. Perché la vita quotidiana delle persone, in particolare quelle meno abbienti, è sempre più condizionata dalla mancata esigibilità di un diritto fondamentale, quello alla tutela della salute: interminabili tempi di attesa per una prestazione sanitaria o una visita specialistica, necessità di ricorrere alla spesa privata sino all’impoverimento delle famiglie e alla rinuncia alle cure, pronto soccorso affollatissimi, impossibilità di trovare un medico o un pediatra di famiglia vicino casa, enormi diseguaglianze regionali e locali sino alla migrazione sanitaria».
In occasione del 45° compleanno del SSN, la Fondazione GIMBE si impegna in due iniziative concrete. L’obiettivo è trasformare questa ricorrenza da semplice occasione celebrativa a un momento di svolta in cui ripartire per rilanciare il SSN a tutti i livelli.
La rete civica #SalviamoSSN. A dieci anni dall’avvio della campagna #SalviamoSSN, spiega il Presidente «la Fondazione GIMBE ha scelto di lanciare una rete civica nazionale con sezioni regionali. Riteniamo indispensabile diffondere a tutti i livelli il valore del SSN, come pilastro della nostra democrazia, strumento di equità e giustizia sociale, oltre che leva di sviluppo economico. L’obiettivo è coinvolgere sempre più persone nella tutela e nel rilancio del SSN, nonché promuovere un utilizzo informato di servizi e prestazioni sanitarie, al fine di arginare fenomeni consumistici. Perché, al di là delle difficoltà di accesso ai servizi, la maggior parte delle persone non ha ancora contezza del rischio imminente: quello di scivolare lentamente ma inesorabilmente, in assenza di una rapida inversione di rotta, da un Servizio Sanitario Nazionale fondato su princìpi di universalità, uguaglianza, equità per tutelare un diritto costituzionale, a 21 sistemi sanitari regionali basati sulle regole del libero mercato». La rete, alla quale è già possibile aderire, opererà attraverso gruppi regionali di coordinamento, che fungeranno da hub locali per coordinare iniziative e attività della campagna #SalviamoSSN sul territorio. La rete sarà poi popolata di ambassador, impegnati nel promuovere attivamente la campagna a livello locale, e da cittadini che aderiranno alla causa. Anche le organizzazioni pubbliche e private potranno sostenere attivamente la campagna. In questo modo, la rete mira a coinvolgere tutto il Paese per difendere e rafforzare il SSN attraverso azioni coordinate e partecipazione attiva.
Un logo ufficiale per il SSN. Attualmente molte Regioni identificano il proprio servizio sanitario regionale (SSR) attraverso un logo, contribuendo così a consolidare la percezione pubblica dell’esistenza di 21 SSR distinti: al contrario, paradossalmente manca un logo identificativo del SSN. «Ritenendo fondamentale ribadire l’identità del SSN – spiega Cartabellotta – lo scorso 4 dicembre abbiamo inoltrato alla Presidenza della Repubblica, alle Alte Cariche dello Stato e al Ministero della Salute formale richiesta di istituire un logo ufficiale per il SSN. L’obiettivo è legittimare con un simbolo l’esistenza del SSN quale pilastro univoco di civiltà e democrazia, confermando a tutte le persone che la tutela della salute rimane un diritto costituzionale garantito dalla Repubblica».
Oggi la Fondazione GIMBE pubblica anche la monografia “Il Servizio Sanitario Nazionale compie 45 anni. Lunga vita al Servizio Sanitario Nazionale!” che propone la “terapia appropriata per il precario “stato di salute” del nostro SSN affetto da numerose “patologie”:
SOTTO-FINANZIAMENTO. «Per sedare le strumentalizzazioni politiche degli ultimi mesi – spiega il Presidente – è bene ribadire che negli ultimi 15 anni tutti i Governi, di ogni colore, hanno tagliato risorse o non finanziato adeguatamente il SSN sino a portare il nostro Paese ad essere in Europa “primo tra i paesi poveri” in termini di spesa sanitaria pubblica pro-capite». Infatti, nel 2022 siamo davanti solo ai paesi dell’Europa meridionale (Spagna, Portogallo, Grecia) e quelli dell’Europa dell’Est, eccetto la Repubblica Ceca (figura 1). Con un gap rispetto alla media dei paesi europei che dal 2010 è progressivamente aumentato, arrivando nel 2022 a $ 873 (pari a € 801) (figura 2), che, tenendo conto di una popolazione residente ISTAT al 1° gennaio 2023, per l’anno 2022 corrisponde ad un gap di € 47,3 miliardi. Nell’intero periodo 2010-2022 il gap cumulativo arriva alla cifra monstre di $ 363 miliardi, ovvero circa 333 miliardi di euro. «Una progressiva sottrazione di risorse – continua Cartabellotta – che ha portato all’inesorabile indebolimento del SSN nelle sue componenti strutturale, tecnologica, organizzativa e, soprattutto, professionale».
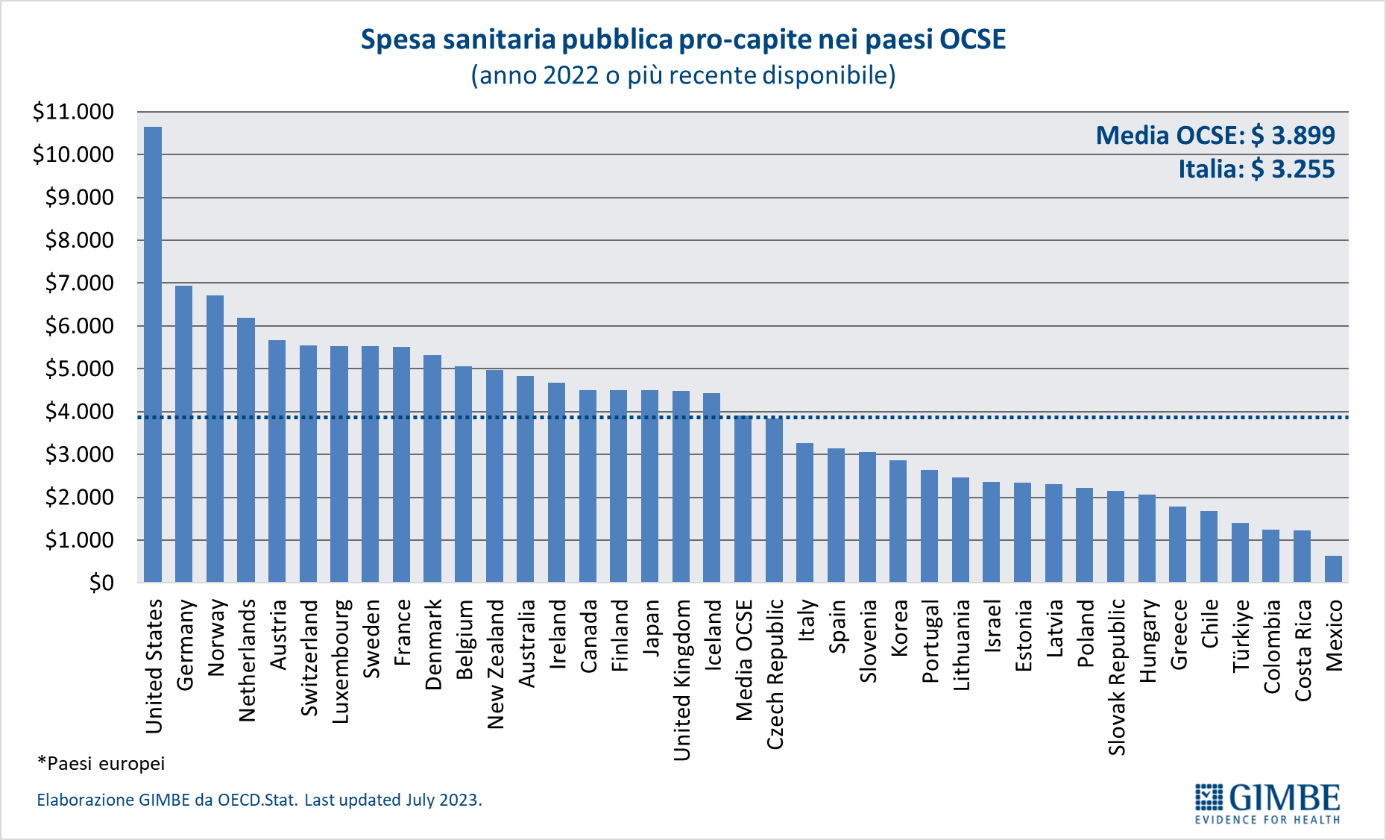
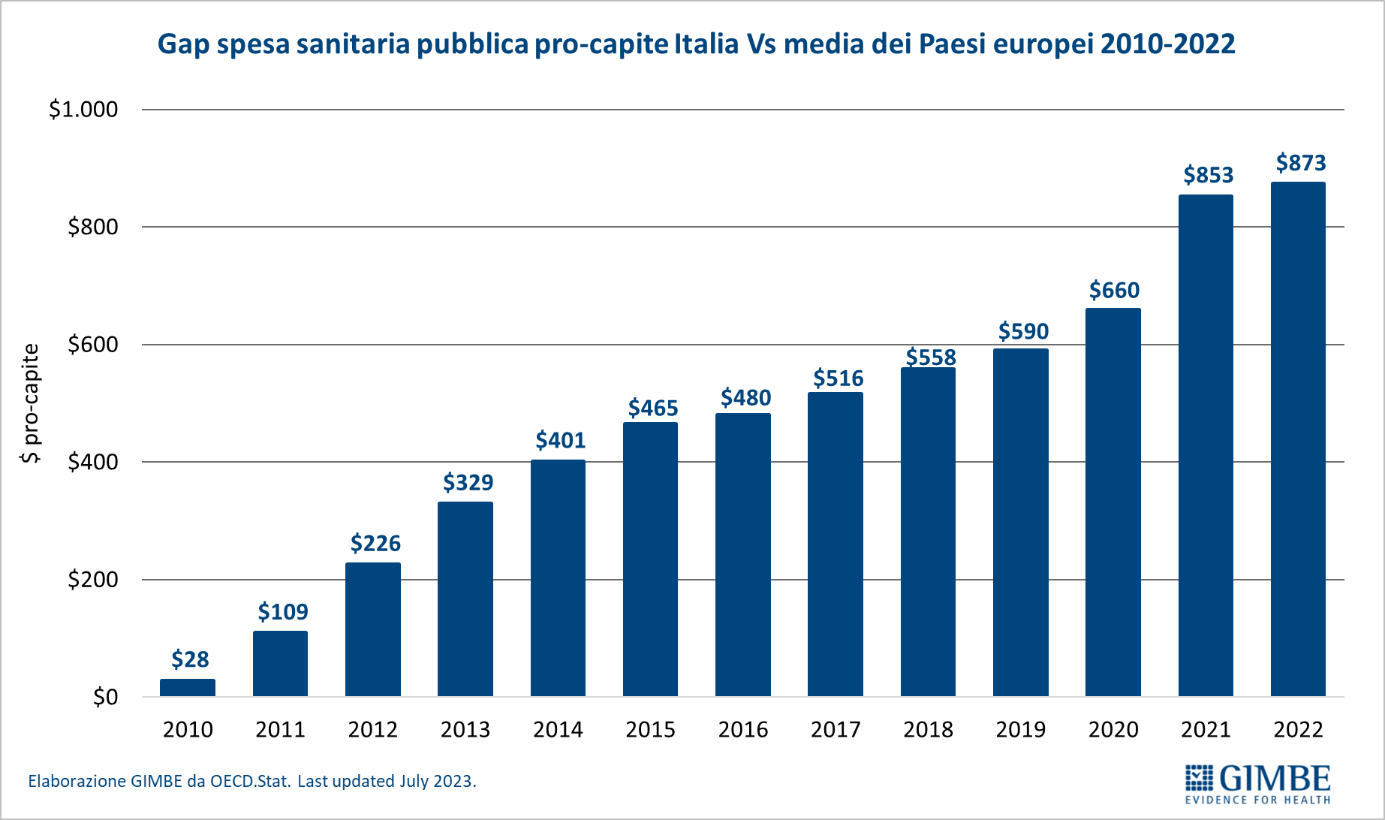
CARENZA DI PERSONALE. «A pagare le spese del progressivo definanziamento – spiega Cartabellotta – è stato infatti soprattutto il personale sanitario. La persistenza del tetto di spesa riferito al lontano 2004 ha prima ridotto la quantità di medici e soprattutto di infermieri, poi li ha progressivamente demotivati tanto che oggi si moltiplicano pensionamenti anticipati, licenziamenti volontari, fughe verso il privato o all’estero. Il capitale umano che crede nel SSN oggi è costretto ad alzare la voce con ripetuti scioperi, per chiedere disperatamente di rilanciare le politiche del personale sanitario. Anche perché si sta facendo largo la scarsa attitudine dei giovani a intraprendere professioni (es. infermiere) e specialità (es. medico d’urgenza) poco attrattive, che a fronte di una bassa remunerazione presentano limitate prospettive di carriera, condizioni di lavoro inaccettabili, o addirittura rischio di aggressioni: uno scenario che, in assenza di decisi interventi da parte della politica, finirà per legittimare cooperative di servizi e gettonisti».
DISEGUAGLIANZE REGIONALI. A fronte di un SSN nato 45 anni fa sotto il segno dell’uguaglianza e dell’equità, commenta il Presidente «ci ritroviamo oggi con 21 servizi sanitari regionali profondamente diseguali, con una vera e propria “frattura strutturale” tra Nord e Sud, con i residenti nella maggior parte delle Regioni meridionali a cui non sono garantiti nemmeno i livelli essenziali di assistenza». Il monitoraggio 2021 dei LEA da parte del Ministero della Salute documenta infatti che delle 14 Regioni adempienti solo 3 sono del Sud (Abruzzo, Puglia e Basilicata), tutte a fondo classifica (figura 3). «E su questa frattura – chiosa il Presidente – pende la mannaia dell’autonomia differenziata, che senza definire e finanziare i Livelli Essenziali delle Prestazioni, non potrà che amplificare le diseguaglianze, legittimando normativamente il divario Nord-Sud e violando il principio di uguaglianza nel diritto alla tutela della salute e assestando il colpo di grazia al SSN».

MIGRAZIONE SANITARIA. E proprio la “frattura strutturale” Nord-Sud, spiega il Presidente «è la causa del triste fenomeno della mobilità sanitaria che nei dati definitivi del 2021 vale € 4,24 miliardi: risorse che scorrono prevalentemente dalle Regioni meridionali verso 3 regioni settentrionali dove si concentra il 93,3% dei saldi attivi. Proprio le stesse Regioni (Emilia-Romagna, Lombardia, Veneto) che hanno già sottoscritto i pre-accordi per le maggiori autonomie». Nel 2021, infatti, le Regioni con saldo positivo superiore a € 100 milioni sono tutte al Nord: Emilia-Romagna (€ 442 milioni), Lombardia (€ 271 milioni) e Veneto (€ 228 milioni); e quelle con saldo negativo maggiore di € 100 milioni tutte al Centro-Sud: Abruzzo (-€ 108 milioni), Puglia (-€ 131 milioni), Lazio (-€ 140 milioni), Sicilia (-€ 177 milioni), Campania (-€ 221 milioni), Calabria (-€ 252 milioni) (figura 4).
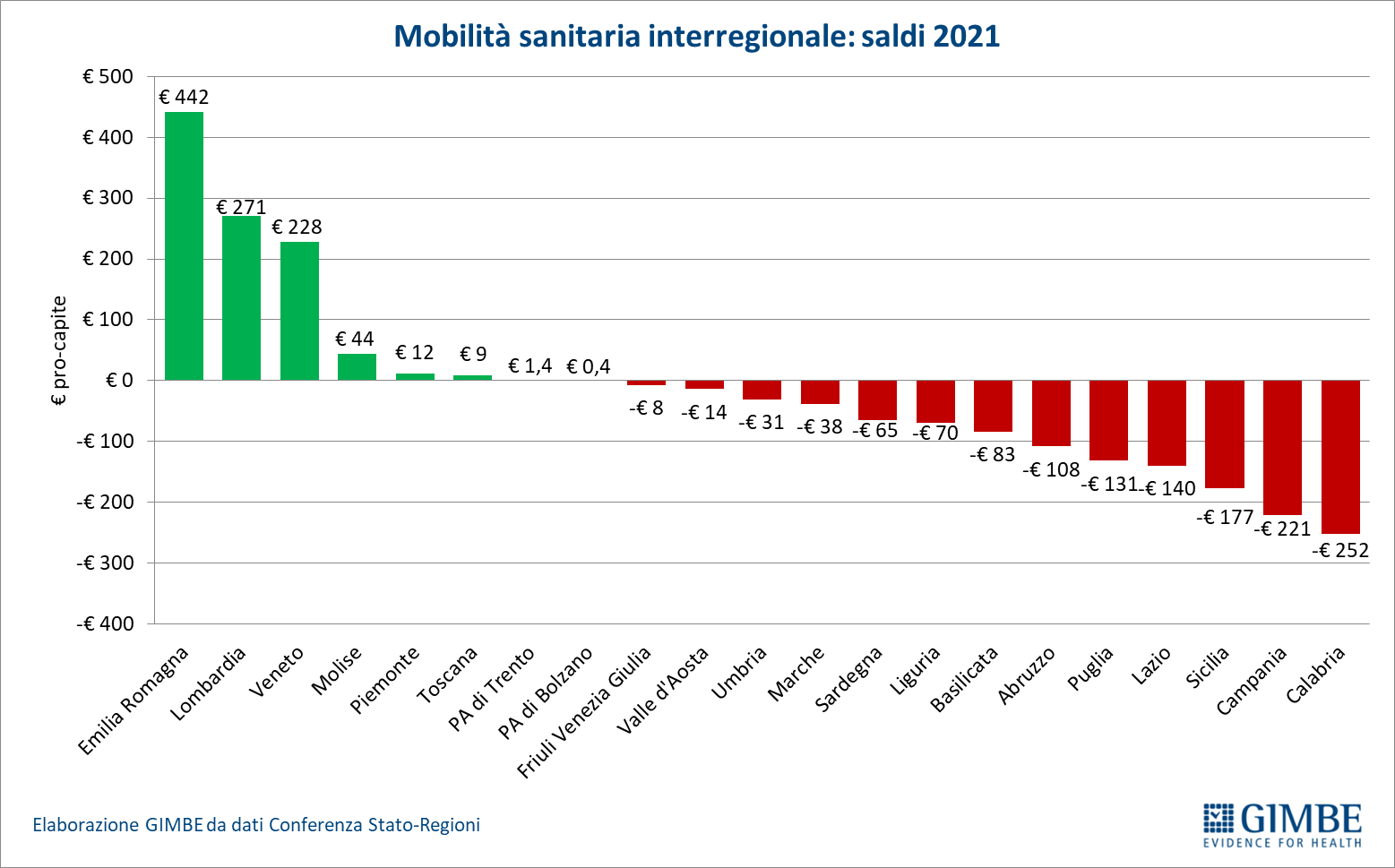
SPRECHI E INEFFICIENZE. «L’erogazione dell’assistenza sanitaria – spiega il Presidente – oggi risulta molto frammentata, troppo medico-centrica, dicotomizzata tra ospedale e territorio e scarsamente integrata con quella socio-sanitaria, generando sprechi e inefficienze, ridotta qualità dei servizi e disagi per i pazienti». Sicuramente ci sono margini di recupero su vari ambiti: eccesso di prestazioni da medicina difensiva, frodi, acquisti a costi eccessivi, complessità amministrative, inadeguato coordinamento dell’assistenza, in particolare tra setting ospedalieri e territoriali. Ma per recuperare gli sprechi servono la visione di un nuovo SSN e coraggiose riforme sulle modalità di finanziamento, riparto delle risorse, programmazione, organizzazione e integrazione dei servizi sanitari e socio-sanitari. «Ovvero – chiosa Cartabellotta – sprechi e inefficienze sono parte integrante del sistema e pur attuando misure per la loro riduzione non avremo comunque risorse monetizzabili a breve termine».
ESPANSIONE DEL PRIVATO ACCREDITATO. Secondo quanto riportato dall’Annuario statistico del SSN 2021 del Ministero della Salute, il numero di strutture sanitarie private accreditate rappresentano quasi la metà di quelle che erogano l’assistenza ospedaliera (48,6%) e il 60,4% di quelle per la specialistica ambulatoriale. Sono invece prevalentemente gestite dal privato le strutture destinate all’assistenza residenziale (84%) e semiresidenziale (71,3%) e quelle riabilitative (78,2%) (figura 5). «Pur nella consapevolezza della qualità di numerose strutture private accreditate e della differente “densità” nelle varie Regioni – commenta Cartabellotta – è evidente che per soddisfare i bisogni di salute della popolazione diminuiscono le tutele pubbliche e aumenta l’offerta privata. Che dovrebbe essere invece una libera scelta e non una necessità obbligata dall’indebolimento del pubblico».
«In occasione del suo 45° compleanno – conclude Cartabellotta – con le nostre iniziative vogliamo ribadire alla popolazione il valore inestimabile del SSN e l’inderogabile necessità di un patto sociale e politico che, prescindendo da ideologie partitiche e avvicendamenti di Governi, riconosca in quel modello di sanità un pilastro della nostra democrazia, una conquista irrinunciabile e una grande leva per lo sviluppo economico del Paese. Oltre che un’alleanza tra tutti gli attori della sanità finalizzata a rinunciare ai privilegi acquisiti per rilanciare questo prezioso bene comune nell’esclusivo interesse delle persone».
Download comunicato
5 dicembre 2023
Coronavirus: nelle ultime 3 settimane contagi settimanali quasi raddoppiati (+94,3%), crescono i ricoveri in area medica (+58,1%). In un mese 881 decessi, quasi tutti a carico degli over 80. Al palo campagna vaccinale per anziani e fragili, in particolare al Sud: coperto solo il 7,4% degli over 80
Dopo circa un mese di sostanziale stabilità del numero dei nuovi casi settimanali, da 3 settimane consecutive si rileva la progressiva ripresa della circolazione virale. Infatti, dalla settimana 2-8 novembre a quella 23-29 novembre il numero dei nuovi casi settimanali è aumentato da 26.855 a 52.175 (+94,3%), il tasso di positività dei tamponi dal 13,6% al 18,8% (figura 1), l’incidenza settimanale da 46 casi per 100 mila abitanti ha raggiunto 89 casi per 100 mila abitanti, la media mobile a 7 giorni da 3.469 casi/die il 2 novembre è salita a 7.454 casi/die il 29 novembre (figura 2).
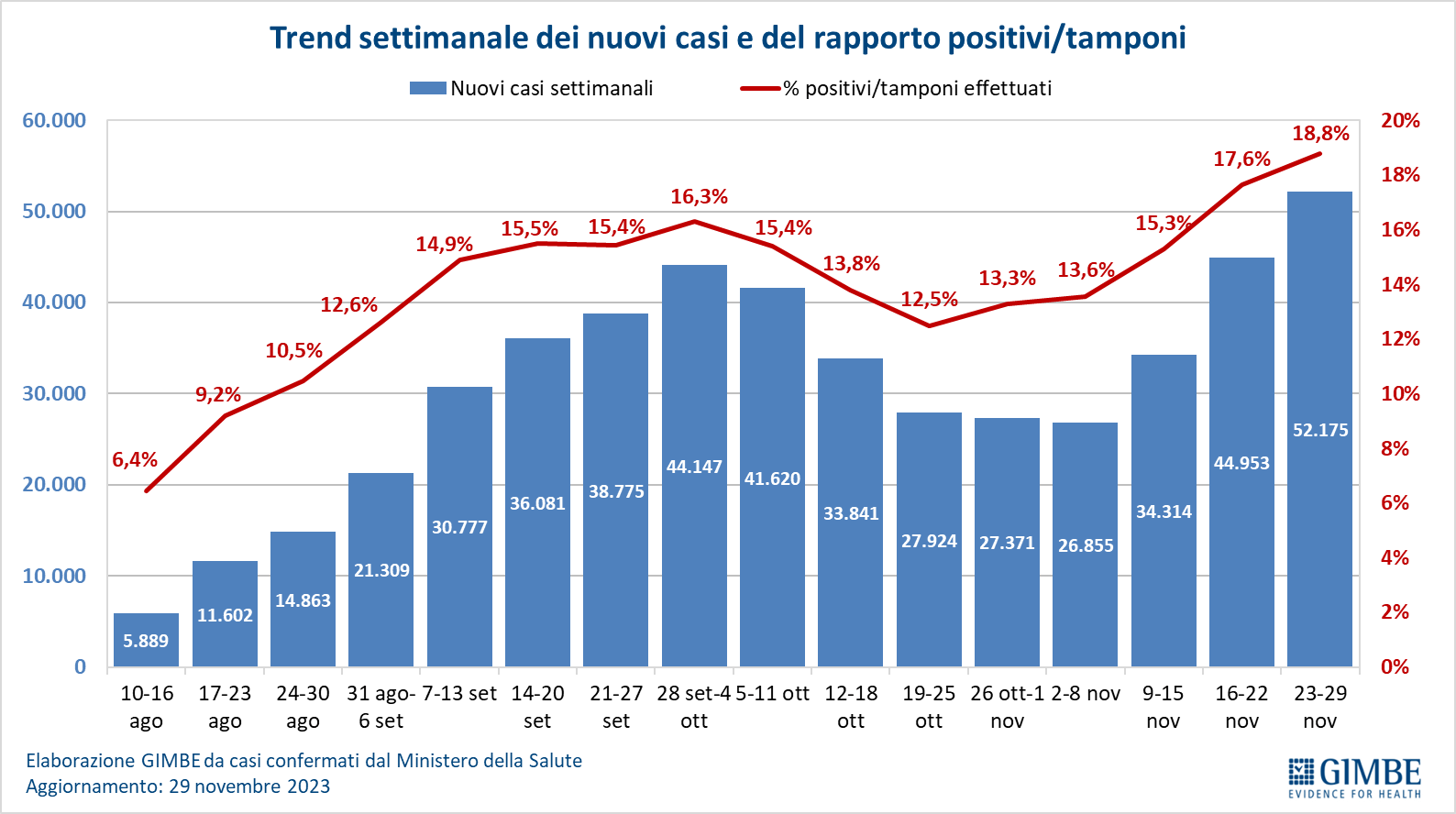
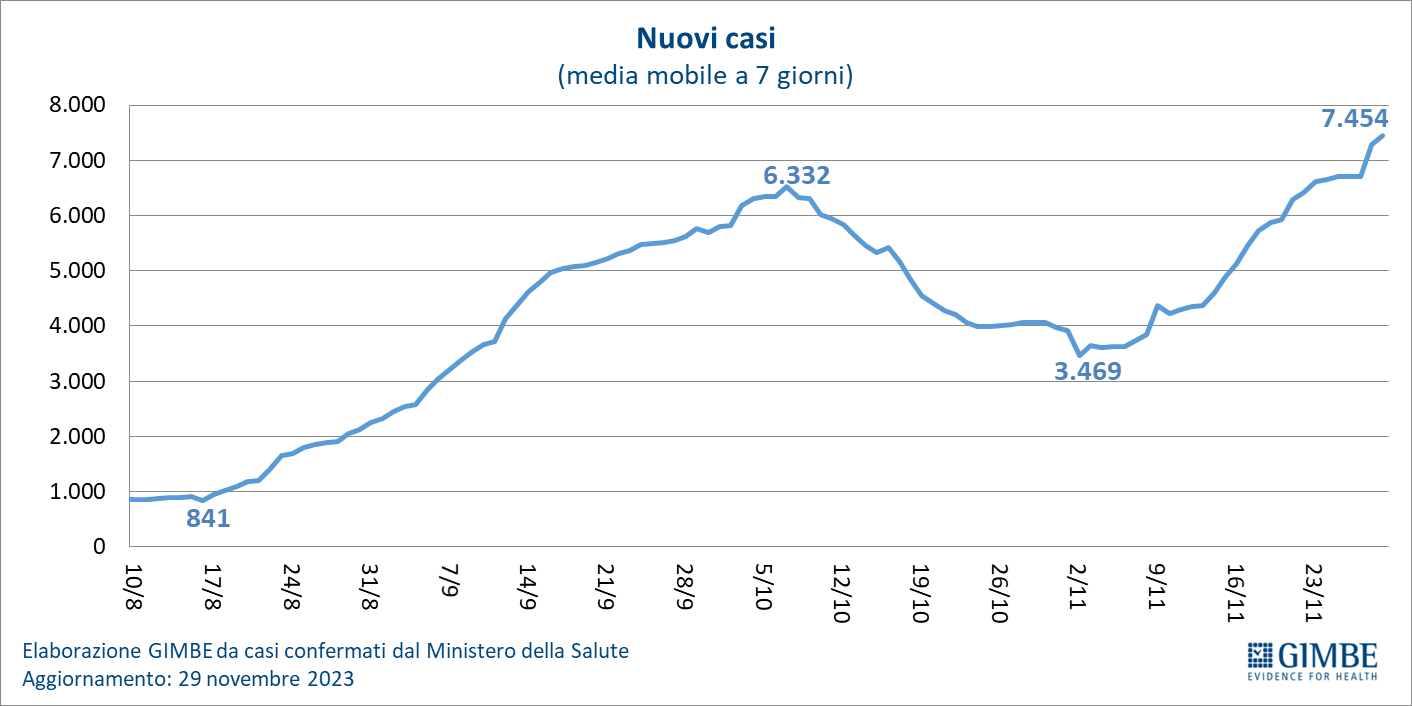
«Rispetto all’effettiva circolazione virale – commenta Nino Cartabellotta, Presidente della Fondazione GIMBE – il numero dei contagi è largamente sottostimato perché il sistema di monitoraggio, dopo l’abrogazione dell’obbligo di isolamento per i soggetti positivi, poggia in larga misura su base volontaria. Infatti, da un lato la prescrizione di tamponi nelle persone con sintomi respiratori è ormai residuale (undertesting), dall’altro con l’utilizzo diffuso dei test antigenici fai-da-te la positività viene comunicata ai servizi epidemiologici solo occasionalmente (under-reporting)».
Nella settimana 23-29 novembre l’incidenza dei nuovi casi oscilla da 1 caso per 100 mila abitanti della Sicilia a 183 del Veneto. Rispetto alla settimana precedente i nuovi casi aumentano in 15 Regioni: dal +3,7% del Veneto al +43,4% della Sardegna. In calo le restanti 6 Regioni: dal -3,5% della Provincia Autonoma di Trento al -32,3% dell’Umbria (tabella 1). In 80 Province si registra un aumento dei nuovi casi: dal +1,5% di Trieste al +60% di Matera. Nelle restanti 21 Province si rileva una diminuzione dei nuovi casi (dal -0,2% di Salerno al -50% di Messina); stabili le Province di Cagliari, Catanzaro, Enna, Oristano, Siracusa, Sud Sardegna con una variazione dello 0% (tabella 2).
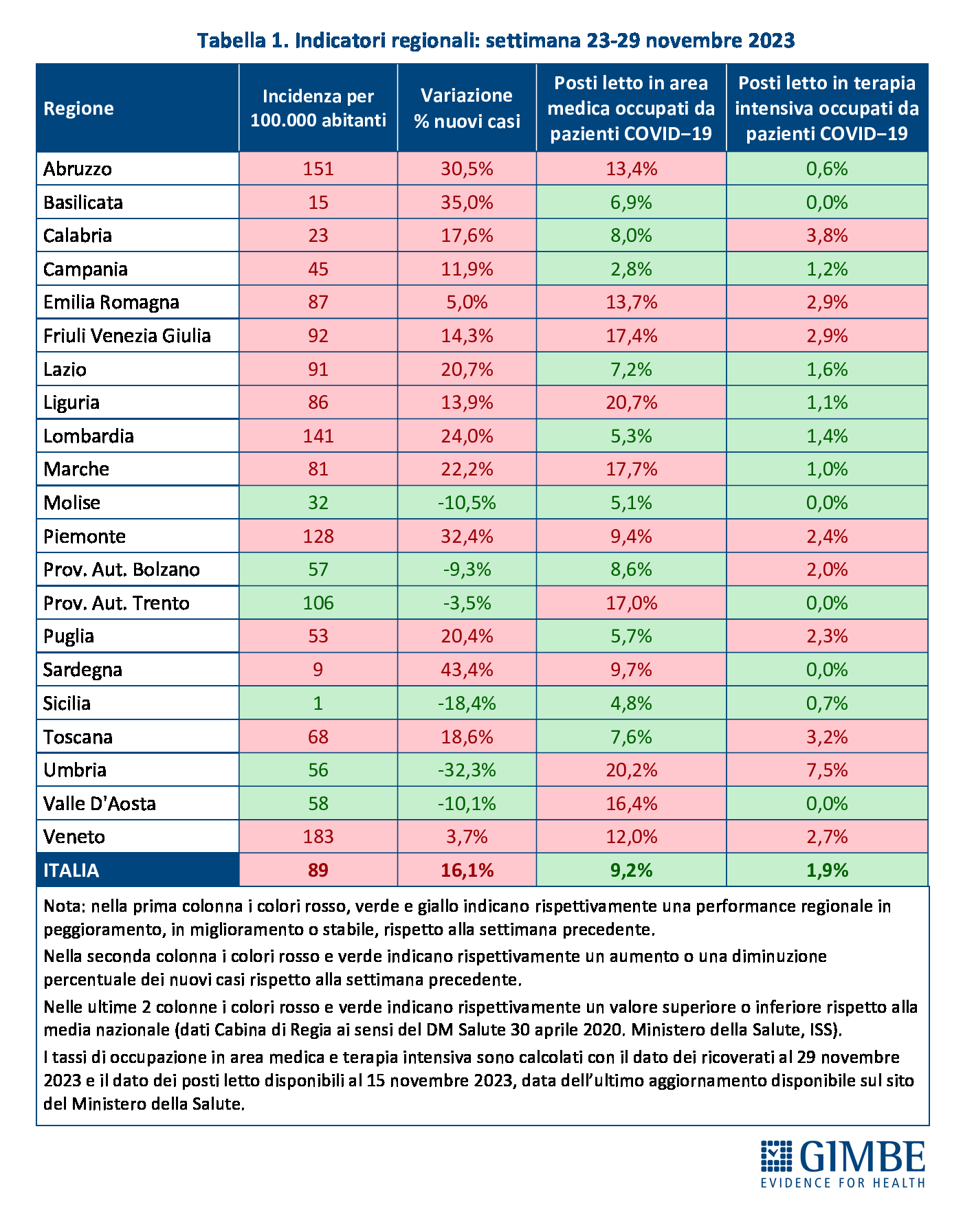
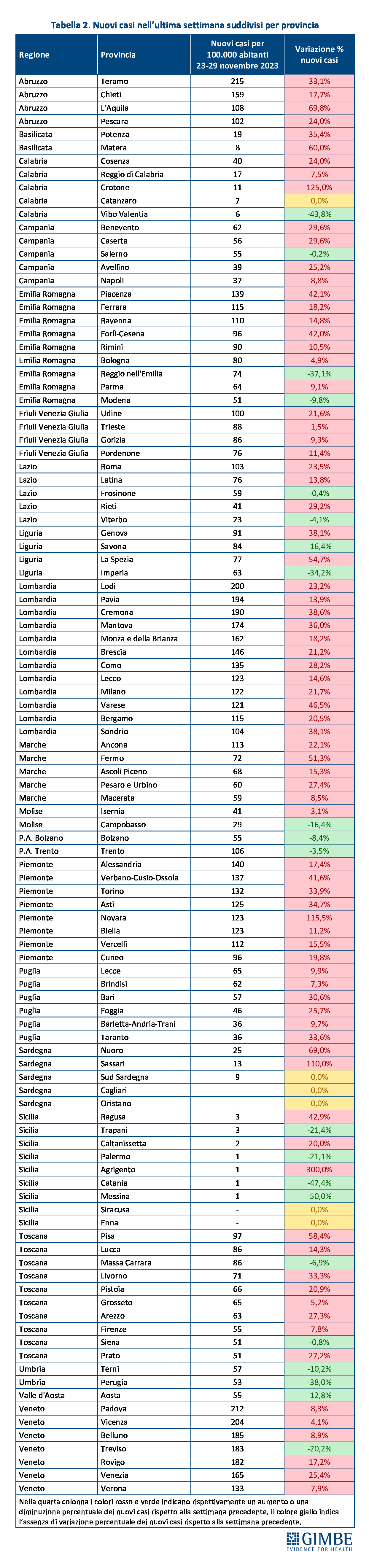
Secondo l’ultimo Aggiornamento nazionale dei dati della Sorveglianza Integrata COVID-19 dell’Istituto Superiore di Sanità, rispetto alla distribuzione per fasce di età, fatta eccezione per la fascia 0-9 anni in cui si registrano 20 casi per 100 mila abitanti, l’incidenza aumenta progressivamente con le decadi: da 16 casi per 100 mila abitanti nella fascia 10-19 anni a 177 per 100 mila abitanti nella fascia 80-89 anni, fino a 221 per 100 mila abitanti negli over 90. «Una distribuzione – spiega il Presidente – che riflette la maggiore attitudine al testing con l’aumentare dell’età, confermando la sottostima della circolazione virale».
Varianti. Tutte le varianti circolanti appartengono alla “famiglia” Omicron. Nell’ultimo report dell’European Centre for Disease Prevention and Control (ECDC) del 1 dicembre 2023 non vengono segnalate “varianti di preoccupazione”, ma solo “varianti di interesse”. In Italia, l’ultima indagine rapida dell’ISS, effettuata su campioni notificati dal 13 al 19 novembre 2023, riporta come prevalente (52,1%) la variante EG.5 (cd. Eris) e rileva, analogamente a quanto segnalato da altri paesi, un aumento (dall’1,3% al 10,8%) della variante BA.2.86 (cd. Pirola). «Secondo i report dell’Organizzazione Mondiale della Sanità – spiega il Presidente – relativi ai profili di rischio delle due varianti, Eris e Pirola hanno una moderata capacità evasiva alla risposta immunitaria, da vaccinazione o infezione naturale, che ne favorisce la rapida diffusione. Per nessuna delle due varianti ci sono evidenze sul maggior rischio di malattia grave».
Reinfezioni. Secondo l’Istituto Superiore di Sanità, la percentuale di infezioni riportate in soggetti con almeno un’infezione pregressa (reinfezioni) è lievemente aumentata nelle ultime settimane, sino a raggiungere il 44%.
Ospedalizzazioni. Dopo un mese di stabilità, i posti letto occupati da pazienti COVID-19 dal 2 novembre al 29 novembre sono aumentati in area medica da 3.632 fino a 5.741 (+58,1%) e in terapia intensiva da 99 a 170 (+71,7%) (figura 3). Al 29 novembre il tasso nazionale di occupazione da parte di pazienti COVID è del 9,2% in area medica (dall’1,8% della Basilicata al 10,1% dell'Umbria) e dell’1,9% in area critica (dallo 0% di Basilicata, Marche, Provincia Autonoma di Bolzano e Valle d’Aosta al 2,8% dell’Emilia-Romagna) (figura 4). «Se in terapia intensiva – spiega il Presidente – i numeri sono esigui dimostrando che oggi l’infezione da SARS-CoV-2 solo raramente determina quadri severi, l’incremento dei posti letto occupati in area medica conferma che nelle persone anziane, fragili e con patologie multiple può aggravare lo stato di salute richiedendo ospedalizzazione e/o peggiorando la prognosi delle malattie concomitanti». Infatti, il tasso di ospedalizzazione in area medica cresce con l’aumentare dell’età: in particolare, passa da 39 per milione di abitanti nella fascia 60-69 anni a 112 per milione di abitanti nella fascia 70-79 anni, a 271 per milione di abitanti nella fascia 80-89 anni e a 421 per milione di abitanti negli over 90.
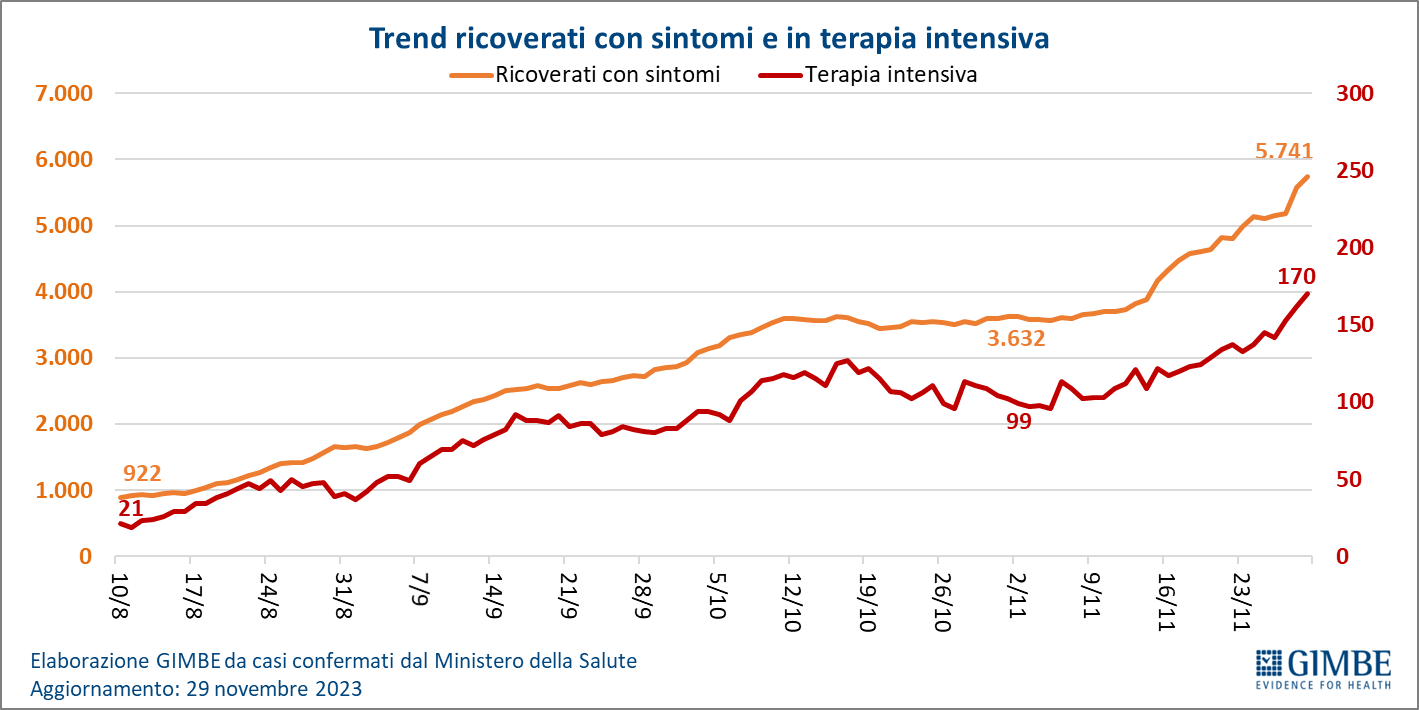
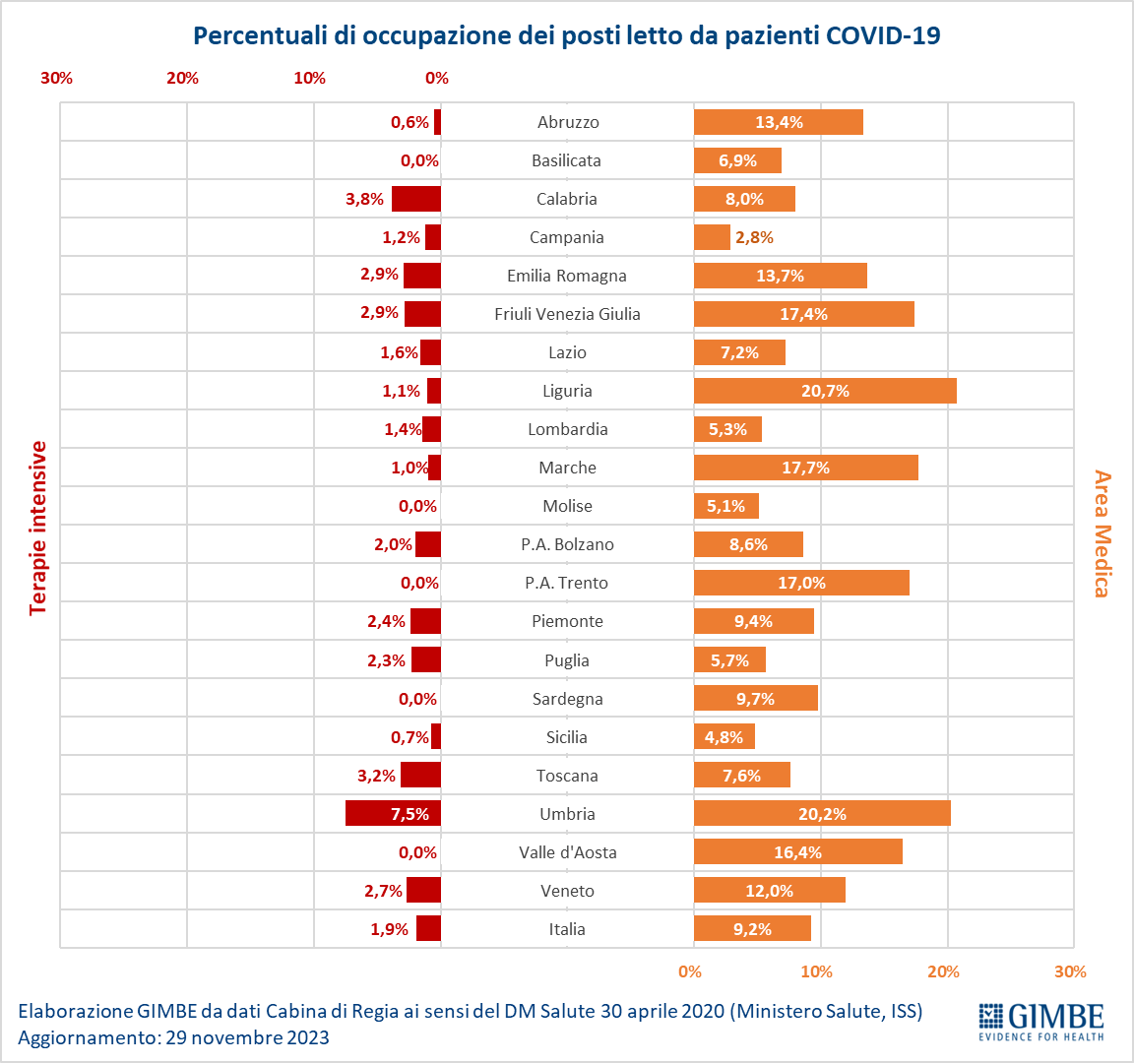
Decessi. Sono raddoppiati nelle ultime 4 settimane: da 148 nella settimana 26 ottobre-1 novembre a 291 nella settimana 23-29 novembre (figura 5), per un totale di 881 decessi. Secondo i dati dell’Istituto Superiore di Sanità, i decessi risultano quasi esclusivamente a carico degli over 80. Infatti, a fronte di un tasso di mortalità di 3 decessi per milione di abitanti, sono 23 per milione di abitanti nella fascia 80-89 anni e 46 per milione di abitanti negli over 90.
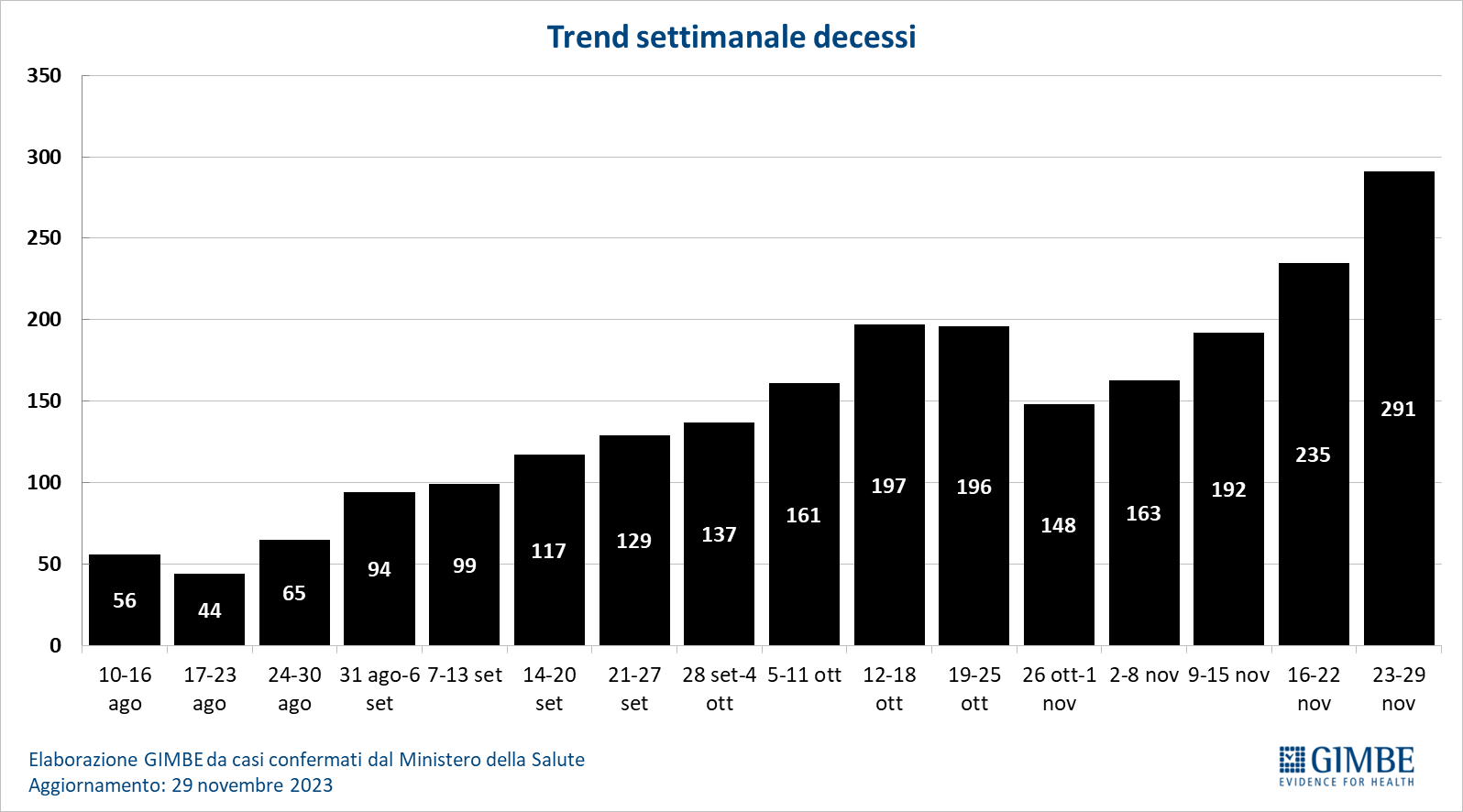
Campagna vaccinale. Dal 20 novembre 2023 sulla dashboard del Ministero della Salute sono rendicontate esclusivamente le somministrazioni effettuate dal 26 settembre 2023, relative alla campagna vaccinale 2023-2024. L’ultimo aggiornamento della platea di riferimento rimane quello del 17 febbraio 2023, distinto solo per fasce di età e non per categoria vaccinale. Di conseguenza è possibile solo calcolare i tassi di copertura per le fasce 60-69 anni, 70-79 anni e per gli over 80.
Al 30 novembre sono state somministrate 1.042.541 dosi così suddivise: 190.467 (18,3% del totale) agli under 60 anni, 183.901 (17,6%) alla fascia 60-69 anni, 327.340 (31,4%) alla fascia 70-79 anni e 340.833 (32,7%) agli over 80 (figura 6). La media mobile a 7 giorni è pari a 23.854 somministrazioni al giorno, in calo rispetto alle 27.380 della settimana precedente (-12,9%) (figura 7). Facendo riferimento all’ultimo aggiornamento della platea ufficiale, il tasso di copertura nazionale per gli over 60 è del 4,9% (dallo 0% dell’Abruzzo al 12% della Toscana) (figura 8). Quello degli over 80, la fascia di età più suscettibile a ricoveri e decessi, del 7,4% (dallo 0% dell’Abruzzo al 17% della Toscana) (figura 9).
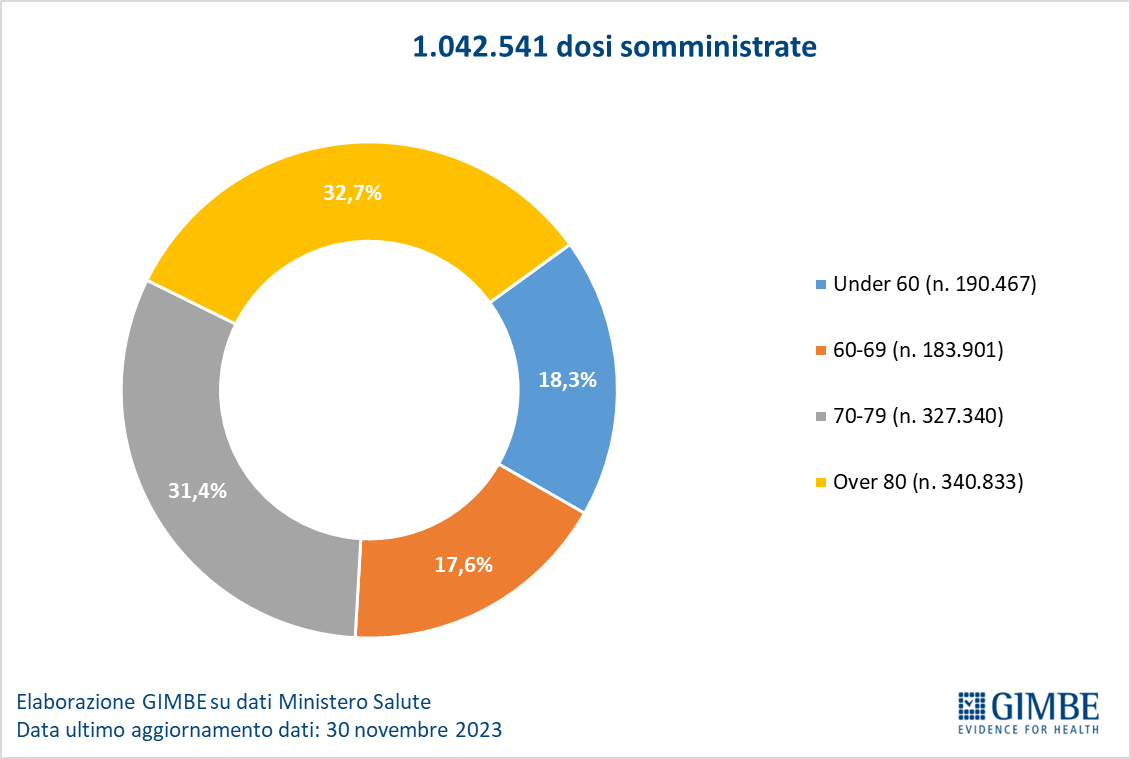
«Nonostante le raccomandazioni del Ministero della Salute – commenta il Presidente – i tassi di copertura negli over 60, ed in particolare negli over 80, rimangono molto bassi a livello nazionale e prossimi allo zero in quasi tutte le Regioni del Sud. Con un numero di somministrazioni che, invece di aumentare, si riduce. Purtroppo, al fenomeno della “stanchezza vaccinale” e alla continua disinformazione sull’efficacia e sicurezza dei vaccini, si sono aggiunti vari problemi logistico-organizzativi: ritardo nella consegna e distribuzione capillare dei vaccini, insufficiente e tardivo coinvolgimento di farmacie e medici di medicina generale, mancata attivazione della chiamata attiva dei pazienti a rischio, difficoltà tecniche dei portali web di prenotazione. Con la tragica conseguenza che l’attuale incremento della circolazione virale viene a coincidere con il progressivo declino della copertura immunitaria in un numero sempre più elevato di anziani e fragili, aumentando inesorabilmente ricoveri ordinari e decessi».
Le indicazioni per la campagna di vaccinazione anti-COVID-19 2023-2024 sono contenute nella Circolare del Ministero della Salute del 27 settembre che fa seguito quella del 14 agosto. «Viene raccomandato un richiamo annuale – spiega Cartabellotta – con la formulazione aggiornata monovalente XBB 1.5, già approvata da EMA. La somministrazione deve essere effettuata a distanza di almeno 6 mesi dall'ultimo richiamo (indipendentemente dal numero di richiami effettuati) o dall’ultima infezione diagnosticata». L’obiettivo è quello di prevenire mortalità, ospedalizzazioni e forme gravi di COVID-19 nelle persone anziane e con elevata fragilità, oltre a proteggere le donne in gravidanza e gli operatori sanitari. In dettaglio, le categorie a cui è raccomandato il richiamo sono:
-
Persone di età pari o superiore a 60 anni
-
Ospiti delle strutture per lungodegenti
-
Donne gravide e nel periodo post-partum, incluse le donne che allattano
-
Operatori sanitari e sociosanitari addetti all’assistenza negli ospedali, nel territorio e nelle strutture di lungodegenza; studenti di medicina, delle professioni sanitarie che effettuano tirocini in strutture assistenziali e tutto il personale sanitario e sociosanitario in formazione
-
Persone dai 6 mesi ai 59 anni di età, con elevata fragilità, in quanto affette da patologie o con condizioni che aumentano il rischio di COVID-19 grave identificate dalla circolare
La vaccinazione viene inoltre consigliata a familiari e conviventi di persone con gravi fragilità e può essere richiesta anche dalle persone che non appartengono alle categorie di cui sopra.
«I dati – conclude Cartabellotta – confermano una progressiva ripresa della circolazione virale, peraltro largamente sottostimata, dovuta a fattori concomitanti: arrivo della stagione invernale, prevalenza di varianti immunoevasive, progressiva riduzione dell’immunità da vaccino o da infezione naturale, sostanziale assenza di misure di protezione individuale. D’altra parte i dati su ospedalizzazioni in area medica e i decessi confermano che la malattia grave colpisce prevalentemente le fasce di età avanzata, oltre che i soggetti fragili, ai quali è già indirizzata prioritariamente la campagna vaccinale 2023-2024. Alla luce del quadro epidemiologico, della percentuale di reinfezioni, dell’efficacia dei vaccini sulla malattia grave e delle rilevanti criticità che condizionano l’erogazione dei servizi sanitari, la Fondazione GIMBE invita le Istituzioni a potenziare rapidamente la campagna vaccinale per anziani e fragili, oltre a rimettere in campo - ove necessario - misure di contrasto alla diffusione del virus. Alla popolazione rivolge l’invito a mantenere comportamenti responsabili: perché nei prossimi mesi il vero rischio reale del COVID-19, insieme all’epidemia influenzale, è quello di compromettere la tenuta del Servizio Sanitario Nazionale, già profondamente indebolito e molto meno resiliente, in particolare per la grave carenza di personale sanitario».
Il monitoraggio GIMBE della pandemia COVID-19 è disponibile a: https://coronavirus.gimbe.org
Download comunicato
1 dicembre 2023
Conoscere il Servizio Sanitario Nazionale: riparte “La Salute tiene banco”, il progetto della Fondazione GIMBE con gli studenti bolognesi
Al via oggi 1° dicembre presso l’I.I.S. Mattei di San Lazzaro di Savena il primo appuntamento della seconda edizione de La Salute tiene banco, il progetto ideato e curato dalla Fondazione GIMBE per rendere i giovani consapevoli dell’importanza del Servizio Sanitario Nazionale (SSN).
Dopo il successo della prima edizione che ha visto la partecipazione di oltre 800 ragazzi, ritornano gli incontri destinati agli studenti delle scuole secondarie di 2° grado. Il progetto della Fondazione GIMBE mira anzitutto a trasferire tra i giovani cittadini i princìpi di equità, solidarietà e universalismo che da 45 anni costituiscono il DNA del nostro SSN e a diffondere i risultati degli studi dell’Osservatorio GIMBE sul SSN. Si spazierà dall’architettura e governance del SSN al finanziamento della sanità pubblica, dai Livelli Essenziali di Assistenza agli sprechi nei servizi e prestazioni sanitarie. «Il Servizio Sanitario Nazionale è un patrimonio comune da tutelare per le generazioni future – afferma Nino Cartabellotta, Presidente della Fondazione GIMBE – e per questo motivo è indispensabile trasmettere agli studenti le conoscenze necessarie per diventare protagonisti consapevoli del “pianeta sanità” e a prendere decisioni sulla propria salute informate dalle migliori evidenze scientifiche».
La Salute tiene banco vuole inoltre migliorare il livello di alfabetizzazione sanitaria dei ragazzi, fornendo loro gli strumenti per contrastare le fake news sulla salute. Gli incontri saranno condotti dai docenti della faculty multiprofessionale della Fondazione GIMBE.
Tra dicembre 2023 e inizio 2024 il progetto coprirà il territorio bolognese, coinvolgendo gli studenti del quarto e quinto anno: dopo l’I.I.S. Mattei, sarà la volta dell’I.T.C. Salvemini di Casalecchio di Reno (10 gennaio), dell’I.I.S. Majorana di San Lazzaro di Savena (18 gennaio), del Liceo Righi (2 febbraio) e del Liceo Galvani (tra gennaio e febbraio) di Bologna. Gli incontri saranno realizzati grazie ad un contributo della Banca di Bologna. «Per il secondo anno continua il nostro impegno nell’ambito della formazione verso i giovani - dice Alberto Ferrari, Direttore Generale di Banca di Bologna - per sensibilizzarli su temi delicati come la salute e la sostenibilità dei servizi pubblici. È molto importante che i ragazzi siano consapevoli delle scelte che riguardano la salute delle persone».
«Entro il 2025 vogliamo portare La Salute tiene banco in oltre 100 scuole su tutto il territorio nazionale. Non un annuncio, ma un obiettivo ambizioso che intendiamo raggiungere attraverso risorse e sostegno da parte dei cittadini e di organizzazioni pubbliche e private» conclude Cartabellotta.
Per informazioni sul progetto “La Salute tiene banco”: www.lasalutetienebanco.it
La Fondazione GIMBE è un’organizzazione no-profit indipendente che da oltre 25 anni realizza attività di formazione, ricerca e sensibilizzazione finalizzate a integrare le migliori evidenze scientifiche in tutte le decisioni che riguardano la salute delle persone. GIMBE si batte per tutelare i diritti delle persone, ridurre diseguaglianze e sprechi e contribuire alla sostenibilità di un servizio sanitario pubblico, equo e universalistico.
Download comunicato
30 novembre 2023
PNRR: luci e ombre nella rimodulazione della missione salute. Aumentano pazienti in assistenza domiciliare e assistiti in telemedicina. Espunte 312 CdC e 74 Ospedali di comunità. Svaniscono 1.803 posti letto
Il 27 luglio 2023 l’Italia ha inviato alla Commissione Europea la “Proposta per la revisione del PNRR” che, relativamente alla Missione Salute, chiedeva di espungere la realizzazione di 414 Case di Comunità, 76 Centrali Operative Territoriali, 77 ospedali di Comunità e 22 interventi di anti-sismica. Il documento conteneva inoltre la richiesta di differimento delle scadenze per tre target/milestone: Centrali Operative Territoriali (+6 mesi), persone assistite attraverso la telemedicina (+12 mesi), ammodernamento parco tecnologico e digitale ospedaliero (+12 mesi). «La maggior parte delle modifiche – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – è stata motivata sulla base dell’aumento dei costi dell’investimento e/o dei tempi di attuazione, oltre che di ritardi nelle forniture e difficoltà legate all’approvvigionamento delle materie prime».
Il 24 novembre 2023 la Commissione Europea ha approvato la proposta dove sono riportati i nuovi target quantitativi e le nuove scadenze, senza alcun riferimento a quelli della proposta iniziale. «Nell’ambito delle attività del nostro Osservatorio sul Servizio Sanitario Nazionale – spiega Cartabellotta – abbiamo effettuato un’analisi comparativa tra la proposta originale e il documento approvato al fine di fornire un quadro oggettivo sulle modifiche apportate agli operatori del settore, informare i cittadini ed evitare strumentalizzazioni politiche». La tabella 1 e la tabella 2 riportano, rispettivamente, le modifiche quantitative e i differimenti temporali delle scadenze.
MISSIONE 6. Componente 1. «Le modifiche approvate – spiega Cartabellotta – confermano le richieste di espungere varie strutture, ma i criteri e la distribuzione regionale al momento non son noti. Tuttavia, se ad essere espunte saranno le strutture da realizzare ex novo, saranno prevalentemente le Regioni del l Centro-Sud ad essere penalizzate». In dettaglio dovranno essere realizzate:
-
Case della Comunità: 1.038, rispetto alle 1.350 iniziali (-312)
-
Centrali Operative Territoriali: 480, rispetto alle 600 iniziali (-120)
-
Ospedali di Comunità: 307, rispetto ai 381 iniziali (-74)
Secondo quanto riportato nel piano di rimodulazione, gli investimenti espunti dovrebbero essere finanziati con le risorse del programma di investimenti in edilizia sanitaria e ammodernamento tecnologico (ex art. 20 L. 67/1988) non spese dalle Regioni. «Tuttavia è bene sottolineare – precisa il Presidente – che il documento approvato dalla Commissione Europea menziona tali fondi solo per compensare gli investimenti relativi all’antisismica». In particolare, è stata aggiunta la misura M6C2-10 bis che prevede l’erogazione di almeno il 90% di € 250 milioni per progetti finalizzati alla ristrutturazione e modernizzazione degli ospedali correlati agli Accordi di Programma di cui all’art. 20 della L. 67/88.
È previsto un incremento del target quantitativo, sia del numero di persone over 65 da prendere in carico in assistenza domiciliare (da almeno 800 mila a 842 mila), sia del numero di pazienti assistiti in telemedicina (da almeno 200 mila a 300 mila). «Un impegno – commenta il Presidente – indubbiamente condivisibile, in linea con le necessità di potenziare ulteriormente l’ADI e, soprattutto, di espandere l’utilizzo della telemedicina. La cui vera implementazione è tuttavia condizionata dall’inserimento delle varie prestazioni nei livelli essenziali di assistenza, che oggi includono solo la tele-neuroriabilitazione».
La rimodulazione prevede anche il differimento temporale del target relativo all’attivazione delle Centrali Operative Territoriali dal 30 giugno 2024 al 31 dicembre 2024 (+6 mesi).
MISSIONE 6. Componente 2. Le modifiche approvate confermano la riduzione del numero di interventi di antisismica negli ospedali e prevedono una riduzione dei posti letto di terapia intensiva e semi-intensiva. In dettaglio sono previsti:
-
Interventi di antisismica: 84, rispetto ai 109 iniziali (-25)
-
Posti letto di terapia intensiva: 2.692, rispetto ai 3.500 iniziali (-808)
-
Posti letto di terapia semi-intensiva: 3.230, rispetto ai 4.225 iniziali (-995)
«La rimodulazione al ribasso del numero di posti letto in terapia intensiva e sub-intensiva – commenta il Presidente – di ben 1.803 unità (ovvero 1 su 4) risulta poco comprensibile per almeno tre ragioni. Innanzitutto, non era prevista nella proposta di rimodulazione del 27 luglio 2023; in secondo luogo, riguarda un progetto già finanziato con i fondi del decreto rilancio; infine, il potenziamento di queste strutture rappresenta una misura chiave del nuovo piano pandemico». Considerato che trattavasi di un “progetto in essere”, già finanziato con le risorse del decreto rilancio (DL 34/2020), dal documento approvato dalla Commissione Europea non risulta in alcun modo se i posti letto “svaniti” verranno comunque realizzati.
Relativamente alla componente 2, la rimodulazione prevede anche il differimento temporale del target relativo all’installazione delle grandi apparecchiature dal 31 dicembre 2024 al 30 giugno 2026 (+18 mesi).
«L’aumento dei costi di realizzazione di opere preventivate in era pre-pandemica e antecedenti alla crisi energetica – conclude Cartabellotta – hanno reso inevitabile espungere un numero consistente di Case e Ospedali di Comunità e Centrali Operative Territoriali. Considerato che la distribuzione regionale delle opere da edificare non è omogenea, è indispensabile trovare un meccanismo di perequazione per evitare di lasciare indietro le Regioni meridionali nel processo di potenziamento e riorganizzazione dell’assistenza territoriale, visto che tra gli obiettivi trasversali del PNRR vi è proprio la riduzione delle diseguaglianze regionali. Il rifinanziamento di queste strutture – come ripetutamente dichiarato dalle Istituzioni – con i fondi dell’ex. art. 20, oltre ad essere già stato ritenuto non applicabile dalle Regioni, non trova traccia nel documento approvato dalla Commissione Europea. Sicuramente positivo l’aumento degli over 65 assistiti in ADI e in telemedicina. Sull’incomprensibile taglio ai posti letto di terapia intensiva e sub-intensiva sarebbe opportuno che le Istituzioni fornissero chiarimenti».
Download comunicato
16 novembre 2023
Manovra: nel 2024 per la Sanità € 2,4 miliardi per il rinnovo dei contratti e solo € 600 milioni per finanziare troppe misure. Dal 2025 l’incremento del fondo sanitario torna a livelli pre-pandemia. Più soldi alle Regioni che già ricorrono al privato, ma senza potenziamento del SSN: a rischio qualità delle cure e tenuta dei conti delle regioni
A seguito della pubblicazione della prima bozza della Manovra si è acceso un dibattito tra maggioranza e opposizione che ha disorientato gli addetti ai lavori e l’opinione pubblica: da un lato il Governo ha rivendicato gli ingenti finanziamenti per la sanità che avrebbero raggiunto la cifra “mai vista” di € 136 miliardi, dall’altro l’opposizione ha protestato contro presunti tagli finalizzati a privatizzare la sanità.
«Sulla base del testo bollinato della Legge di Bilancio 2024 e della relazione tecnica (RT) – afferma Nino Cartabellotta, Presidente della Fondazione GIMBE – abbiamo effettuato un’analisi indipendente sui finanziamenti per la sanità al fine di informare confronto politico e dibattito pubblico in vista della discussione in aula sulla Manovra». A seguito di richiesta ufficiale, l’analisi è stata consegnata alla 5a Commissione Bilancio del Senato.
FABBISOGNO SANITARIO NAZIONALE (FSN). Viene incrementato di € 3 miliardi per il 2024, € 4 miliardi per il 2025 e € 4,2 miliardi per il 2026. Di conseguenza il FSN sale a € 134 miliardi per il 2024, € 135,4 miliardi per il 2025 e € 135,6 miliardi per il 2026 (figura 1). «Se in termini assoluti – commenta Cartabellotta – è ben evidente il netto incremento del FSN nel 2024, non si intravede per la sanità pubblica alcun progressivo rilancio del finanziamento pubblico. Infatti, gli incrementi previsti nel 2025 (+1%) e nel 2026 (+0,15%) sono talmente esigui che non riusciranno nemmeno a compensare l’inflazione, né l’aumento dei prezzi di beni e servizi». In altre parole, la Manovra non fa che confermare le stime della NaDEF 2023 sulla spesa sanitaria, che prevedevano un crollo del rapporto spesa sanitaria/PIL dal 6,6% del 2023 al 6,1% del 2026 (figura 2).
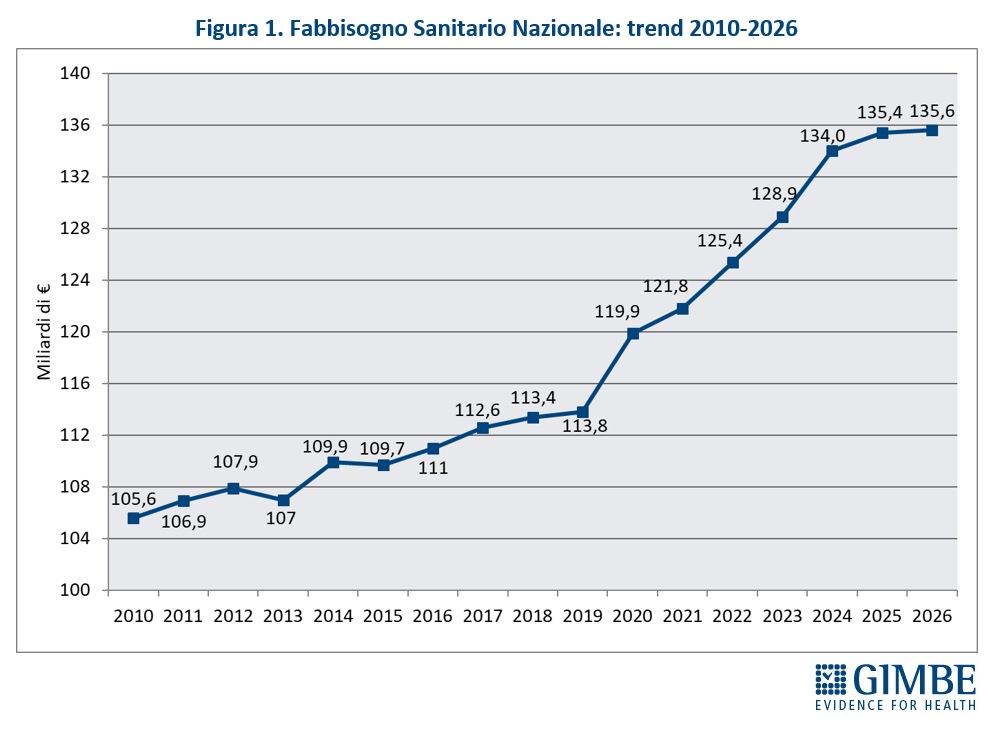
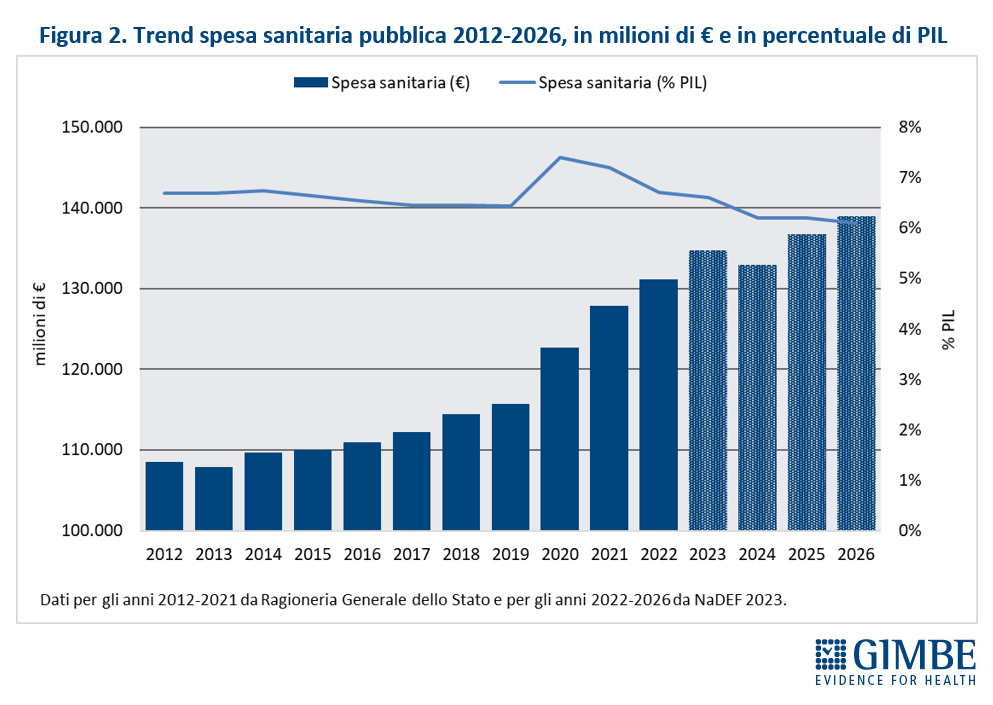
MISURE PREVISTE. «A scanso di equivoci alimentati da dichiarazioni improvvide – precisa Cartabellotta – è bene ribadire che tutte le misure previste per la sanità sono “a valere sul fabbisogno sanitario nazionale”, ovvero sono disposizioni di spesa che non prevedono risorse aggiuntive».
In dettaglio (tabella 1):

Rinnovo contratti dirigenza medica e sanitaria e comparto sanità (art. 10), nell’ambito del rifinanziamento del fondo CCNL per il personale pubblico per il triennio 2022-2024, oltre che per quello convenzionato: medici di medicina generale, pediatri di libera scelta, specialisti ambulatoriali. Né il testo della Manovra né la Relazione Tecnica riportano alcuna cifra e l’unico riferimento rimane quello dichiarato dal Ministro Schillaci lo scorso 17 ottobre in audizione al Senato: ovvero € 2.400 milioni, pari all’80% dell’incremento del FSN 2024, ripresa dalla Corte dei Conti in audizione in Commissione Bilancio. «Il rinnovo dei contratti del personale sanitario dipendente e convenzionato – commenta Cartabellotta – è una misura indispensabile per la motivazione professionale, ma a breve termine è insufficiente per risolvere la grave carenza di personale sanitario, in particolare di quello infermieristico. La Manovra prevede per le nuove assunzioni (art. 50, c. 1) € 250 milioni dal 2025 e € 350 milioni a decorrere dal 2026 e, soprattutto, non fa alcun cenno all’inderogabile abolizione del tetto di spesa sul personale sanitario».
«Peraltro la riforma del sistema pensionistico entra “a gamba tesa” sul personale sanitario – chiosa il Presidente – che, già depauperato e fortemente demotivato, rischia di chiedere il pensionamento anticipato per non incappare nella tagliola, provocando un’emorragia di medici e infermieri che metterebbe definitivamente in ginocchio il SSN».
Misure per l’abbattimento delle liste di attesa (art. 45): per garantire la completa attuazione dei Piani operativi regionali per il recupero delle liste d’attesa, le Regioni possono utilizzare una quota non superiore allo 0,4% del FSN, per un tetto di spesa complessivo di circa € 500 milioni, per attuare le seguenti disposizioni:
- Incremento della tariffa oraria delle prestazioni aggiuntive di medici e infermieri (art. 42): € 280 milioni per ciascuno degli anni 2024, 2025 e 2026.
- Aggiornamento del tetto di spesa per gli acquisti di prestazioni sanitarie da privati (art. 46): il testo della Manovra indica un incremento rispetto alla spesa consuntivata nel 2011 dell’1% per il 2024, del 3% per il 2025 e del 4% a decorrere dal 2026 per l’acquisto dal privato di prestazioni di assistenza specialistica ambulatoriale e di assistenza ospedaliera dal privato accreditato. La Relazione Tecnica riporta che, sulla base dei dati di Conto Economico delle Regioni, l’onere per il 2024 è pari a circa € 123 milioni di euro, per il 2025 è pari a € 368 milioni e quello a regime a partire dal 2026 è pari a € 490 milioni. «Se formalmente inserita tra le misure per l’abbattimento delle liste di attesa – precisa Cartabellotta – questa disposizione appare finalizzata a sostenere le strutture private accreditate già esistenti per due ragioni. Innanzitutto, perché a differenza dell’incremento della tariffa oraria delle prestazioni aggiuntive (art. 42) che cessano nel 2026, rimane in vigore anche per gli anni successivi, ovvero diventa strutturale. In secondo luogo, perché avendo come riferimento il consuntivo 2011 delle Regioni, gli incrementi del tetto di spesa sono proporzionali a quanto ciascuna Regione ha speso 12 anni fa». A partire dal 2026, la Lombardia potrà spendere per il privato accreditato oltre € 3,3 miliardi; a seguire Lazio (€ 1,7 miliardi), Campania (€ 1,4 miliardi) e Sicilia (€ 1,2 miliardi). In ultima posizione la Valle d’Aosta con € 6 milioni (figura 3). La classifica per spesa pro-capite fa balzare invece il Molise in prima posizione con € 369 a persona e a seguire Lombardia (€ 335), Lazio (€ 305), Campania (€ 257) e Sicilia (€ 252) (figura 4).
«Complessivamente – aggiunge Cartabellotta – le misure per l’abbattimento delle liste di attesa sono guidate da una logica “prestazionistica” e appaiono insufficienti per tre ragioni. Innanzitutto, la Manovra non prevede alcun provvedimento collegato per monitorare e ridurre l’inappropriatezza delle prescrizioni mediche. In secondo luogo, il potenziamento dell’offerta viene comunque “scaricato” sul tempo dei professionisti sanitari. Infine, nel testo non si fa menzione alcuna dell’aggiornamento del Piano Nazionale Governo Liste di Attesa, scaduto nel 2021».
Rideterminazione dei tetti della spesa farmaceutica (art. 43): dal 2024 il tetto della spesa farmaceutica per acquisti diretti viene incrementato dello 0,2% (dall’8,3% all’8,5%) e quello della spesa farmaceutica convenzionata ridotto dello 0,2% (dal 7% al 6,8%). «Tale disposizione – spiega il Presidente – viene al tempo stesso definita “non onerosa”, ma comunque a valere sul FSN. Visto che in termini assoluti l’entità dello sforamento dei tetti è maggiore per gli acquisti diretti, è evidente la riduzione percentuale dello 0,2% della convenzionata non è affatto compensativo. Di conseguenza, considerata inverosimile la riduzione della spesa farmaceutica per acquisti diretti in crescita costante, a seguito di questa disposizione, le Regioni avranno un minor gettito dal payback perché complessivamente si ridurrà l’onere per l’industria farmaceutica».
Modifiche alle modalità di distribuzione dei medicinali (art. 44). Il testo della Manovra prevede un nuovo modello di remunerazione delle farmacie per il rimborso dei farmaci erogati in regime di SSN. L’effetto complessivo della disposizione è pari a € 53 milioni per il 2024 e a € 77 milioni a decorrere dal 2025. «In assenza di dati analitici sulla quantità dei farmaci per le varie fasce di prezzo e sulla suddivisione delle farmacie per fatturato – commenta Cartabellotta – è impossibile verificare la verosimile sottostima dell’impatto sulla finanza pubblica di questa disposizione».
Aggiornamento dei Livelli Essenziali di Assistenza (art. 48): € 50 milioni per il 2024 e € 200 milioni a decorrere dal 2025. «Tali risorse potrebbero essere insufficienti – commenta Cartabellotta – perché l’entrata in vigore dei nomenclatori per l’assistenza specialistica ambulatoriale dal 1° gennaio 2024 e dell’assistenza protesica dal 1° aprile 2024 comporterà l’esigibilità di numerose prestazioni, i cui prezzi sono aumentati nel corso dell’ultimo anno».
Potenziamento dell’assistenza territoriale per nuove assunzioni di personale sanitario (art. 50, comma 1), anche in deroga al tetto di spesa sul personale: € 250 milioni per l’anno 2025 e € 350 milioni a decorrere dal 2026.
Accesso alle cure palliative e alla terapia del dolore (art. 50, comma 2): € 10 milioni a decorrere dal 2024.
Perseguimento degli obiettivi sanitari di carattere prioritario e di rilievo nazionale (art. 50, comma 3): € 240 milioni per l’anno 2025 e € 310 milioni di euro a decorrere dal 2026.
Immigrazione (art. 66): € 1 milione a decorrere dal 2024 per potenziare le attività dell’Istituto Nazionale per la Salute dei Migranti (INMP).
LE INCERTEZZE. Dall’analisi del testo della Manovra e della Relazione Tecnica rimangono varie incertezze, spiega Cartabellotta. «Innanzitutto, non si conosce l’esatta entità e la distribuzione delle risorse destinate al rinnovo del personale dipendente e convenzionato; in secondo luogo, se non diversamente precisato, l’incremento del tetto di spesa per le prestazioni da privato favorirà le Regioni che hanno registrato una spesa elevata nel 2011; ancora, l’impatto della rimodulazione dei tetti di spesa è sì “non oneroso” per lo Stato, ma non per le Regioni perché determinerà minori entrate dal payback; infine, il nuovo sistema di remunerazione delle farmacie e l’aggiornamento del LEA potrebbero avere un impatto sulla finanza pubblica superiore alle stime. Tutte incertezze che si ripercuoteranno sulla capacità di tenuta dei conti delle Regioni, sui quali aleggia sempre l’incertezza dei costi energetici e la crescita dei prezzi di acquisto di beni e servizi».
«In termini assoluti – conclude il Presidente – gli incrementi del FSN previsti dalla Manovra rappresentano senza dubbio un’importante iniezione di risorse per la sanità pubblica. Tuttavia, considerato che circa € 2.400 milioni saranno destinati al doveroso rinnovo contrattuale del personale sanitario, residueranno per tutte le altre misure € 600 milioni nel 2024, € 1.600 milioni nel 2025 e € 1.800 nel 2026. Cifre che da un lato appaiono insufficienti per consentire alle Regioni di attuare tutti gli obiettivi della Manovra, dall’altro – essendo tutte le misure finalizzate a specifici interventi – non c’è alcun margine di manovra per adeguare la spesa sanitaria alla crescita dei prezzi. Con la necessità di scelte gestionali difficili per allocare le esigue risorse tra i vari obiettivi e di dover ricorrere, ancora una volta, a strumenti per razionalizzare la spesa deleteri per la qualità dell’assistenza. Infine, per gli anni 2025 e 2026 la Manovra non prevede per la sanità alcun rilancio del finanziamento pubblico, ma torna a quelle cifre da “manutenzione ordinaria” messe sul piatto da tutti i Governi che, negli ultimi 15 anni, hanno contribuito a disgregare i princìpi di universalismo, uguaglianza ed equità, erodendo il diritto costituzionale alla tutela della salute. In altre parole, dalla Manovra non emerge alcun potenziamento strutturale del SSN, ma solo il tentativo di risolvere, peraltro in maniera insufficiente e inadeguata, le criticità contingenti».
Download comunicato
14 novembre 2023
Logistica dei farmaci: spesi € 9,5 miliardi nel 2022, al Sud si spende di più. Da 10 anni in stand-by l’attuazione delle linee guida europee sulla filiera distributiva
L’irreperibilità di un medicinale rappresenta una rilevante criticità per il Servizio Sanitario Nazionale (SSN) perché può causare gravi conseguenze per i pazienti che necessitano di una terapia continuativa, compromettendo la loro qualità di vita e aumentando il rischio di complicanze. Le cause della mancata disponibilità di un farmaco conseguono problemi di produzione, provvedimenti regolatori, aumento della domanda, emergenze sanitarie o criticità nelle forniture. Su quest’ultima determinante, «per valutare il ruolo della filiera healthcare in Italia nel ridurre sprechi, inefficienze e diseguaglianze nell’accesso ai medicinali – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – abbiamo realizzato un report che analizza le caratteristiche della logistica distributiva dei farmaci». Le analisi si sono focalizzate sulle diseguaglianze regionali nella distribuzione dei medicinali, su carenze, indisponibilità e mancate forniture ospedaliere e sulla tracciabilità dei farmaci per contrastare le frodi.
MODALITÀ DI DISTRIBUZIONE DEI FARMACI A LIVELLO REGIONALE. Le principali difformità nella distribuzione dei medicinali si rilevano nell’ambito ospedale-territorio, con modalità di erogazione dei farmaci che variano a livello regionale (distribuzione diretta dalle strutture sanitarie o tramite le farmacie convenzionate) determinando disuguaglianze di accesso per i pazienti. «La collocazione di farmaci in un canale distributivo piuttosto che un altro – spiega Nino Cartabellotta – oltre ad incidere direttamente sull’accesso dei pazienti ai farmaci e quindi sull’assistenza di prossimità delineata anche dalla Missione 6 del PNRR e dal DM 77, ha un impatto significativo sui tetti di spesa della farmaceutica convenzionata e degli acquisti diretti».
Analizzando i dati dell’Agenzia Italiana del Farmaco (AIFA) sulla spesa pro-capite complessiva (tabella 1) nei due canali di erogazione della distribuzione diretta e per conto (€ 160,9 nel 2022, in aumento del 9,3% rispetto al 2021 e corrispondenti a circa € 9,5 miliardi totali), questa registra un valore maggiore nelle Regioni del Sud (€ 177,9) rispetto a quelle del Centro (€ 162,7) e del Nord (€ 148,2), segnando tuttavia andamenti molto diversi per le due differenti modalità di dispensazione. Infatti, per quanto riguarda la spesa relativa alla distribuzione diretta (valore pro capite di € 121,1 per un totale a livello nazionale di circa € 7,1 miliardi) la Sardegna evidenzia il maggior valore di spesa pro capite (€ 160,7) e la Provincia autonoma di Trento il più basso (€ 52,3). Per quanto riguarda la distribuzione per conto tramite le farmacie convenzionate (valore pro capite di € 39,8 per un totale a livello nazionale di circa € 2,4 miliardi), invece, è il Molise a registrare la maggiore spesa pro capite (€ 63,9), mentre, non tenendo conto di Sardegna e Valle d’Aosta che riportano dei dati non coerenti con la serie storica regionale, l’Emilia-Romagna segna il valore la più basso (€ 26,5). In 5 Regioni la distribuzione diretta registra percentuali superiori all’80%: Sardegna (98,9%), Valle d’Aosta (89,8%), Emilia-Romagna (84,7%), Abruzzo (83,8%) e Provincia autonoma di Bolzano (80,6%); i valori più bassi si rilevano nella Provincia autonoma di Trento (62,1%) e nel Lazio (62,8%).
Il costo medio del servizio di distribuzione dei medicinali erogati in distribuzione per conto tramite le farmacie convenzionate nel 2022 è stato pari a € 7,05 a confezione (tabella 2), pari al 17,1% del prezzo d’acquisto da parte del SSN. Tuttavia, analizzando la variabilità regionale, il costo più elevato è stato registrato in Basilicata (€ 11,73), nel Lazio (€ 10,48) e in Lombardia (€ 9,35), mentre i valori più bassi si rilevano in Emilia-Romagna (€ 4,17), Liguria (€ 4,94) e Sicilia (€ 5,68).
IRREPERIBILITÀ DEI FARMACI. L'AIFA aggiorna e pubblica costantemente sul proprio portale istituzionale la lista dei farmaci temporaneamente carenti: dall’analisi effettuata sull’elenco aggiornato il 20 ottobre 2023 si evidenzia per l’89% (3.137) dei medicinali interessati la disponibilità di alternative terapeutiche, mentre per il restante 11% (374) è consentita l’importazione del farmaco dall’estero. «La conoscenza da parte di tutta la filiera distributiva di strumenti, come ad esempio la lista dei farmaci temporaneamente carenti dell’AIFA – commenta Alessandro Brega, Dirigente Farmacista ASL 4 Liguria, Fondazione GIMBE – insieme al rispetto delle norme che regolamentano i princìpi del settore farmaceutico, considerato in primis un servizio pubblico, permettono di tutelare la salute della collettività garantendo la disponibilità e l’accessibilità alle terapie».
FILIERA HEALTHCARE. La filiera healthcare include produttori, depositari, fornitori di servizi logistici, distributori intermedi (grossisti) e clienti (domicili, farmacie e ospedali) collegati da trasportatori specializzati che distribuiscono i prodotti su tutto il territorio nazionale attraverso una rete capillare che garantisce la reperibilità dei farmaci in commercio, la tempestività della consegna, la corretta conservazione e la tracciabilità del farmaco lungo l’intera filiera. In particolare a livello della distribuzione intermedia, «l’accorpamento delle consegne, con la conseguente riduzione del numero medio di visite giornaliere in farmacie e parafarmacie, senza impattare sulla continuità né sul livello di servizio al cittadino/paziente – spiega Marco Mosti, Direttore Operativo della Fondazione GIMBE – rappresenta un’importante svolta in termini di sostenibilità ambientale, economica, ma anche sociale». I grossisti possono avere un ruolo cruciale contribuendo ad una riduzione del numero di colli in entrata da parte dei produttori senza inficiare il livello di servizio al paziente: nel 2021, a fronte di circa 750 mila spedizioni in entrata, i distributori intermedi hanno gestito circa 21 milioni di spedizioni verso gli oltre 25 mila punti di vendita presenti in Italia tra farmacie e parafarmacie. «Questa attività è cruciale per la tempestiva disponibilità dei medicinali al cittadino – puntualizza Mosti – in quanto la distribuzione intermedia, pur detenendo elevati stock di medicinali, deve garantirne la tempestiva consegna anche pluri-giornaliera e con tempistiche predefinite alle farmacie».
A livello europeo è stato stabilito un modello univoco da perseguire per ammodernare la filiera distributiva e il 5 novembre 2013 la Commissione Europea ha pubblicato le Linee guida sulle Buone Pratiche di Distribuzione dei medicinali per uso umano, in Italia non ancora recepite, che stabiliscono gli strumenti per assistere i distributori all’ingrosso nell’esercizio delle loro attività al fine di proteggere la filiera da contraffazioni e falsificazioni.
TRACCIABILITÀ DEL FARMACO. Un ulteriore aspetto approfondito nel report è rappresentato dal sistema di controllo diffuso dei farmaci sul territorio, che va dalla registrazione univoca dei soggetti coinvolti nella distribuzione dei medicinali (siti logistici autorizzati che alimentano la Banca Dati Centrale dell’AIFA) ai meccanismi di identificazione delle confezioni, il bollino farmaceutico e l’imminente serializzazione prevista dalla Direttiva Europea Anticontraffazione (Falsified Medicines Directive), fino alla completa tracciabilità basata sul monitoraggio elettronico delle movimentazioni, dal sistema produttivo lungo tutta la catena distributiva, che ha reso la filiera più sicura rafforzando le misure di contrasto delle possibili frodi.
«Il SSN è un sistema complesso e articolato – conclude Cartabellotta – in cui ogni attore gioca un ruolo determinante: il nostro report evidenzia il contributo della filiera healthcare, un aspetto per lo più sconosciuto ai cittadini, ma cruciale per la sostenibilità del SSN, per la riduzione delle diseguaglianze nell’accesso ai farmaci e, in ultima analisi, per l’efficacia delle cure per il paziente».
Il Report Osservatorio GIMBE n. 4/2023 “Il ruolo della filiera healthcare nel Servizio Sanitario Nazionale” è disponibile a: www.gimbe.org/filiera-healthcare
Download comunicato
31 ottobre 2023
PNRR Missione Salute: al 3° trimestre 2023 rispettate tutte le scadenze europee. Criticità sull’assistenza domiciliare, soprattutto al Sud. Grossi nodi da sciogliere: carenza infermieri e ruolo dei medici di famiglia. Il piano di rimodulazione del PNRR punta al ribasso
«Nell’ambito delle attività del nostro Osservatorio sul Servizio Sanitario Nazionale – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – abbiamo avviato il monitoraggio indipendente dello status di avanzamento della Missione Salute del PNRR, al fine di fornire un quadro oggettivo, di informare i cittadini ed evitare strumentalizzazioni politiche».
STATO DI AVANZAMENTO AL 30 SETTEMBRE 2023
Monitoraggio del Ministero della Salute. Secondo i dati resi pubblici il 20 ottobre 2023 sul portale del Ministero della Salute che monitora lo stato di attuazione della Missione Salute del PNRR:
- Milestone e target europei: sono stati tutti raggiunti entro le scadenze fissate per gli anni 2021-2023. Rimane da raggiungere a dicembre 2023 il target “Almeno un progetto di telemedicina per Regione”.
- Milestone e target nazionali: sono stati raggiunti entro le scadenze fissate tutti quelli previsti nel 2021 e 2022. Relativamente al 2023, oltre ai 3 target la cui scadenza è prevista a dicembre, sono stati differiti da giugno a dicembre 2023 una milestone (“Completamento della procedura di iscrizione ai corsi di formazione manageriale”) e tre target (“Stipula di un contratto per gli strumenti di intelligenza artificiale a supporto dell'assistenza primaria”, “Stipula dei contratti per l'interconnessione aziendale” e “Stipula dei contratti per la realizzazione delle Centrali Operative Territoriali”). Un ulteriore target (“Nuovi pazienti che ricevono assistenza domiciliare (prima parte”) è stato differito di 12 mesi, da marzo 2023 a marzo 2024 (tabella 1). «È bene precisare – sottolinea Cartabellotta – che i traguardi e gli obiettivi nazionali costituiscono step intermedi che non condizionano l’erogazione dei fondi da parte dell’Europa, ma devono comunque essere attentamente monitorati perché potrebbero compromettere le correlate scadenze europee».
«Al momento i ritardi sulle scadenze italiane non sono particolarmente critici – commenta Cartabellotta – fatta eccezione per il mancato raggiungimento del target “Nuovi pazienti che ricevono assistenza domiciliare (prima parte)”. In dettaglio, entro marzo 2023 avrebbero dovuto essere assistiti in ADI 296 mila pazienti over 65: lo slittamento di 12 mesi della scadenza lascia intendere che i tempi per colmare il ritardo non sono immediati. Questo consegue alle enormi differenze sulla capacità delle Regioni nell’erogare l’assistenza domiciliare, ambito in cui la maggior parte di quelle del centro-sud era già molto indietro».
Monitoraggio Agenas sull’attuazione del DM 77/2022. La 2a relazione Agenas sullo stato di implementazione del DM 77, riforma prevista dal PNRR per riorganizzare l’assistenza territoriale, ha fatto il punto sull’attivazione delle strutture a giugno 2023: le Case della Comunità (CdC), il punto di accesso sul territorio con cui il cittadino entra in contatto con il sistema socio-sanitario; le Centrali Operative Territoriali (COT) che coordinano i vari servizi sul territorio; gli Ospedali di Comunità (OdC) che hanno funzione intermedia tra il domicilio e il ricovero ospedaliero. In dettaglio:
- Case della Comunità. Rispetto alle 1.430 CdC da attivare entro il 2026 quale target PNRR, ne sono state dichiarate funzionalmente attive 187, di cui: 92 in Lombardia, 43 in Emilia-Romagna, 38 in Piemonte, 6 in Toscana e Molise e 2 in Umbria.
- Centrali Operative Territoriali. Delle 611 COT da attivare entro il 2024 quale target PNRR, ne sono state dichiarate attive 77, di cui: 36 in Lombardia, 15 nel Lazio, 9 in Veneto, 7 in Piemonte, 5 in Emilia-Romagna, 4 nella Provincia autonoma di Bolzano e 1 in Umbria.
- Ospedali di Comunità. Dei 434 OdC da attivare entro il 2026 quale target PNRR, ne sono stati dichiarati attivi 76, di cui: 38 in Veneto, 17 in Lombardia, 6 in Puglia, 5 in Emilia-Romagna, 3 in Umbria, 2 in Abruzzo e in Molise, 1 in Campania, Lazio, Liguria. Complessivamente il numero dei posti letto attivati è pari a 1.378.
«Complessivamente – commenta il Presidente – il monitoraggio Agenas conferma il netto ritardo di tutte le Regioni del Sud nell’attivazione delle strutture previste dal DM 77. Un ritardo imputabile non a inefficienze locali, ma semplicemente al “punto di partenza” dell’assistenza territoriale nelle regioni meridionali» (tabella 2).
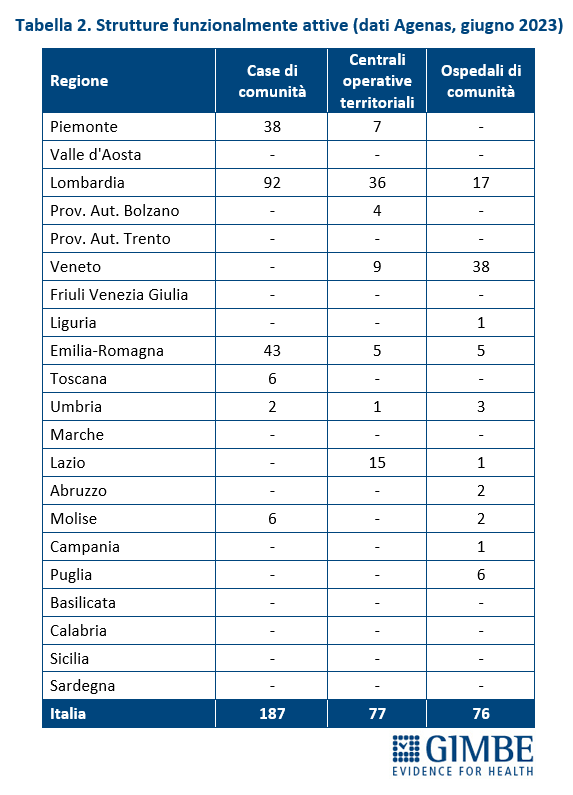
PROPOSTE DI RIMODULAZIONE. Il 27 luglio 2023 l’Italia ha inviato alla Commissione Europea una proposta di rimodulazione del PNRR che, relativamente alla Missione Salute, non risulta ancora ratificata dal Consiglio Europeo. «La maggior parte delle modifiche – spiega Cartabellotta – è stata motivata dall’aumento dei costi dell’investimento e/o dei tempi di attuazione, oltre che da ritardi nelle forniture e da difficoltà legate all’approvvigionamento delle materie prime». Complessivamente, punta al ribasso chiedendo di espungere 414 Case di Comunità, 76 Centrali Operative Territoriali, 96 ospedali di Comunità e 22 interventi di anti-sismica (tabella 3). Infine, la proposta di rimodulazione richiede il differimento delle scadenze per tre target/milestone: centrali operative territoriali (+6 mesi), persone assistite attraverso la telemedicina (+12 mesi), ammodernamento parco tecnologico e digitale ospedaliero (+12 mesi).
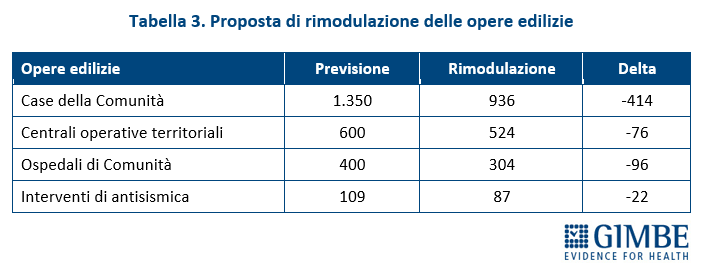
La rimodulazione riguarderebbe prevalentemente i nuovi edifici da realizzare, che in realtà risultano di numero inferiore secondo quanto rilevato da Agenas (tabella 4 e figure 1, 2, 3). «La rimodulazione– commenta Cartabellotta – prevedrebbe dunque di espungere, oltre a quelli da realizzare ex novo, ulteriori 105 Case della Comunità, 87 Centrali Operative Territoriali e 2 Ospedali di Comunità, con criteri e distribuzione regionale al momento non noti». Secondo quanto riportato nel piano di rimodulazione gli investimenti espunti dovrebbero essere realizzati utilizzando le risorse del programma di investimenti in edilizia sanitaria e ammodernamento tecnologico (ex art. 20 L. 67/1988) non spese dalle Regioni - come ribadito dal Ministro Schillaci in occasione della Cabina di Regia dello scorso 10 ottobre - e i fondi della politica di coesione. «Sembra poco realistica – commenta Cartabellotta – la possibilità di finanziare le strutture espunte con i fondi per la ristrutturazione edilizia e ammodernamento tecnologico (ex. art. 20) non utilizzati dalle Regioni, che hanno infatti già rilevato numerosi ostacoli. Peraltro, non è affatto chiaro come attuare il meccanismo compensatorio tra Regioni: infatti, l’entità dei fondi ex art. 20 non utilizzati non coincide con la distribuzione regionale delle strutture espunte dal PNRR».
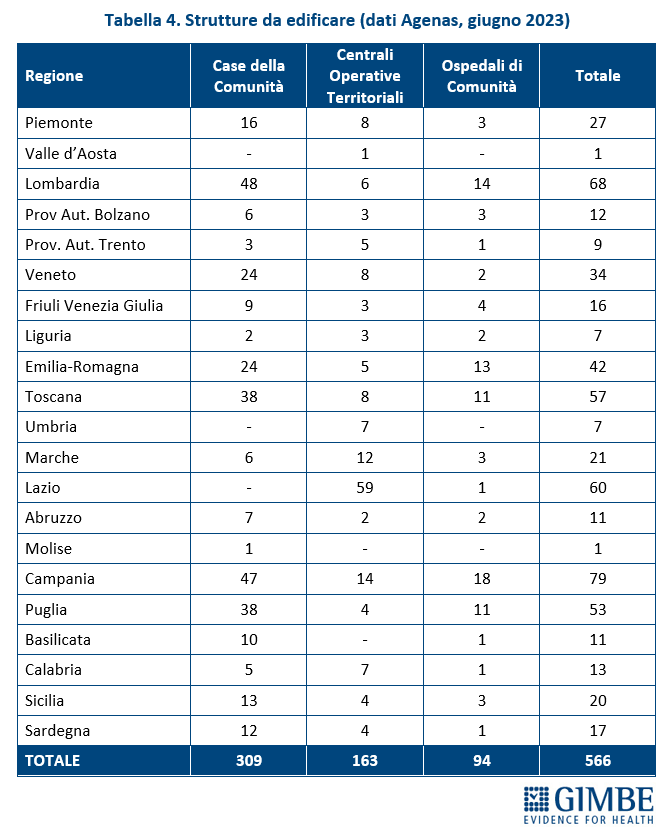
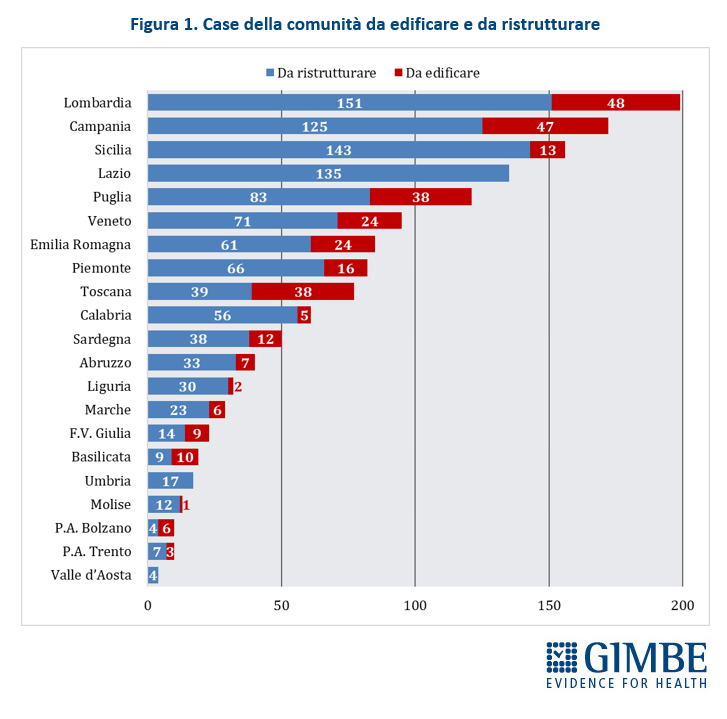
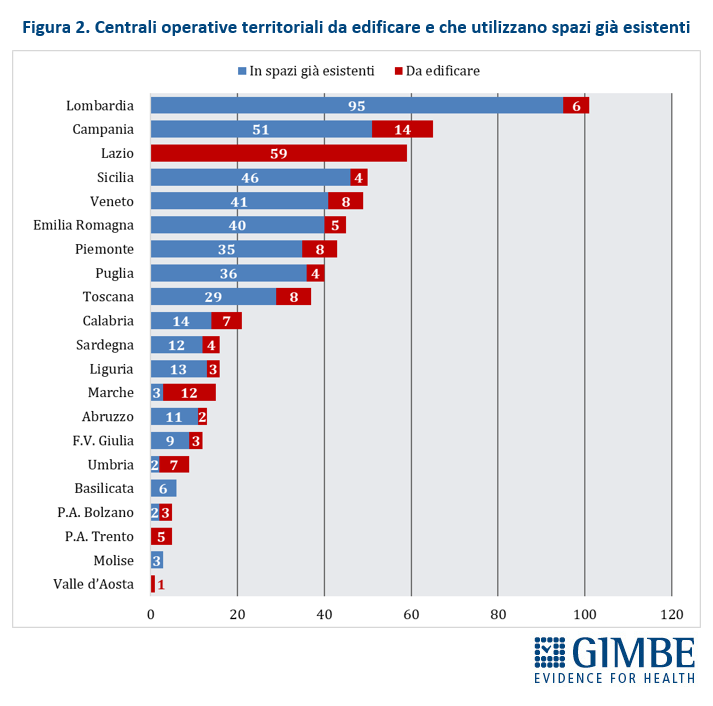
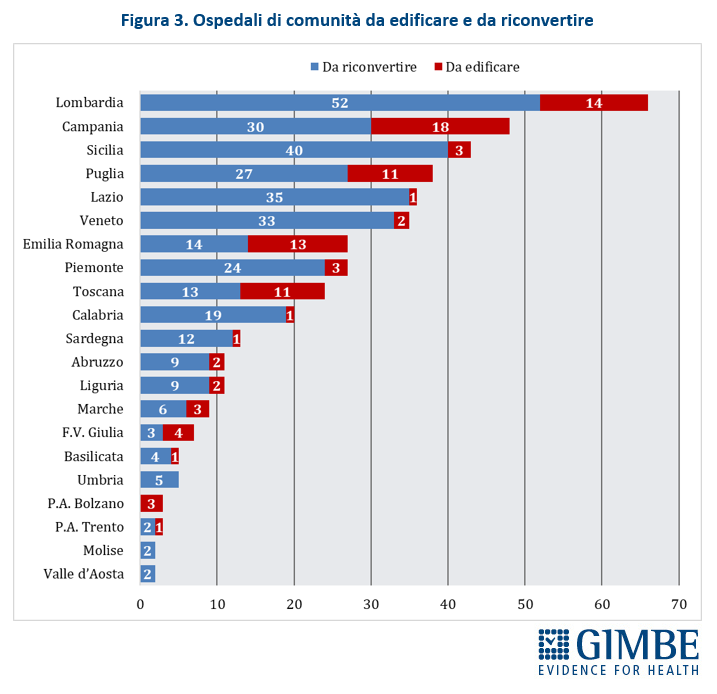
Nuove linee di intervento. «Se da un lato le risorse vengono dichiarate insufficienti per completare le opere edilizie – spiega il Presidente – il piano di rimodulazione prevede nuove linee di intervento da finanziare “con le disponibilità residue dopo la riduzione numerica del target” o grazie alle “economie di gara e di progetto”. Nuove linee che, peraltro, lasciano ipotizzare investimenti rilevanti, non sempre in linea con l’impianto originale del PNRR». In particolare, la rimodulazione prevede: 100 progetti innovativi sulla gestione logistica dei farmaci; adeguamento di 100 sale operatorie; acquisto e/o noleggio di 80 robot chirurgici; apparecchiature di radiodiagnostica base e/o radiologia domiciliare destinate ai poliambulatori specialistici pubblici.
Al 30 settembre 2023 le scadenze europee sul PNRR sono state tutte rispettate; di quelle nazionali l’unica da attenzionare, tra quelle differite, è relativa all’assistenza domiciliare negli over 65. Tuttavia, dopo la fase di avvio della Missione Salute, le scadenze successive saranno inevitabilmente condizionate dalle criticità di attuazione del DM 77 nei 21 servizi sanitari regionali. Innanzitutto, dalla grave carenza di personale infermieristico e le modalità di coinvolgimento dei medici di famiglia, figure chiave per attuare la riorganizzazione prevista dal DM 77. Ma anche dalle enormi differenze regionali su vari ambiti: modelli organizzativi dell’assistenza territoriale, dotazione iniziale di case della comunità e ospedali di comunità, percentuale di over 65 in assistenza domiciliare nel 2019, attuazione del fascicolo sanitario elettronico.
«Se è certo che la Missione Salute del PNRR rappresenta una grande opportunità per potenziare il SSN – conclude Cartabellotta – la sua attuazione deve essere sostenuta da azioni politiche. Innanzitutto, per attuare il DM 77 bisogna mettere in campo coraggiose riforme di sistema, finalizzate in particolare a definire il ruolo e le responsabilità dei medici di famiglia; in secondo luogo, serve un potenziamento adeguato del personale infermieristico, oltre a investimenti certi e vincolati per il personale sanitario dal 2027; infine, occorre supportare le Regioni meridionali per colmare i gap esistenti tra Nord e Sud. Ma più in generale la politica è chiamata a confermare l’impianto del DM 77 e di inserirlo in un quadro di rafforzamento complessivo della sanità pubblica, perché le risorse del PNRR non possono servire da stampella di un SSN claudicante. Purtroppo, da un lato le proposte di rimodulazione del PNRR, dall’altro le previsioni della NaDEF 2023 sulla spesa sanitaria e la Legge di Bilancio 2024 non sembrano affatto andare in questa direzione».
Download comunicato
25 ottobre 2023
Fondazione GIMBE. Manovra: alla sanità +€ 3 miliardi nel 2024, ma l’80% servirà per rinnovare i contratti del personale. Nel 2025-2026 nessun rilancio del finanziamento. Liste di attesa: misure insufficienti, servono coraggiose riforme
Dopo 8 giorni in cui si sono inseguiti dichiarazioni e numeri sul finanziamento alla sanità, non sempre coerenti, spesso confondendo il fabbisogno sanitario nazionale (FSN) con la spesa sanitaria, solo il 24 ottobre è stato possibile visionare la prima bozza della Manovra 2024. «La Fondazione GIMBE ha effettuato un’analisi indipendente sui finanziamenti per la sanità – afferma Nino Cartabellotta, Presidente della Fondazione GIMBE – sia per verificare la coerenza tra dichiarazioni politiche e numeri effettivi, sia per informare confronto politico e dibattito pubblico in vista della discussione parlamentare sulla Manovra».
FABBISOGNO SANITARIO NAZIONALE (FSN). Viene incrementato di € 3 miliardi per il 2024, € 4 miliardi per il 2025 e € 4,2 miliardi per il 2026. Di conseguenza il FSN sale a € 134 miliardi per il 2024, € 135,3 miliardi per il 2025 e € 135,5 miliardi per il 2026 (figura 1). «Per l’anno 2024 – commenta Cartabellotta – il Governo ha soddisfatto quasi interamente le richieste delle Regioni e del Ministro Schillaci che chiedevano un aumento di € 4 miliardi. Tuttavia, di fatto, € 2,4 miliardi dovrebbero essere destinati ai rinnovi contrattuali 2022-2024 del personale dipendente e convenzionato, lasciando ben poche risorse per le altre priorità. Soprattutto la Manovra non lascia affatto intravedere un progressivo rilancio del finanziamento pubblico: dopo il balzo in alto del 2024, infatti, tornano le cifre da “manutenzione ordinaria” con incrementi talmente esigui che nel 2025 e nel 2026 che non copriranno nemmeno gli aumenti legati all’inflazione. Ovvero, l’aumento del FSN disposto dalla Legge di Bilancio 2024 sostanzialmente conferma le stime della NaDEF 2023 sulla spesa sanitaria che per il triennio 2024-2026 prevedevano una progressiva riduzione del rapporto spesa sanitaria/PIL, che precipita nel 2026 al 6,1%».
MISURE PREVISTE. «È necessario sottolineare – spiega Cartabellotta – che tutte le misure sono a valere sul fabbisogno sanitario nazionale, ovvero rappresentano solo indicazioni di spesa per le Regioni nell’ambito del finanziamento assegnato, ma non costituiscono risorse aggiuntive». In dettaglio:
-
Rinnovo contratti dirigenza medica e sanitaria e comparto sanità, nell’ambito del rifinanziamento del fondo CCNL per il personale pubblico per il triennio 2022-2024. La Legge di Bilancio non riporta la cifra destinata al personale sanitario che - secondo quanto dichiarato dal Ministro Schillaci in audizione al Senato - ammonterebbe a € 2.400 milioni, ovvero l’80% dell’incremento del FSN 2024.
-
Abbattimento delle liste di attesa: l’obiettivo prevede tre misure integrate:
-
Rifinanziamento dei Piani Operativi Regionali per l'abbattimento delle liste d'attesa: la bozza della Manovra non indica la cifra, ma fa riferimento ad una quota non superiore allo 0,4% del finanziamento indistinto del FSN, che corrisponderebbe a circa € 520 milioni.
-
Incrementi delle tariffe orarie delle prestazioni aggiuntive di medici e personale sanitario del comparto: € 280 milioni per ciascuno degli anni 2024, 2025 e 2026.
-
Aggiornamento del tetto di spesa per gli acquisti di prestazioni sanitarie da privati. La bozza della Manovra non indica la cifra, ma indica un incremento della spesa consuntivata nel 2011 dell’1% per il 2024, del 3% per il 2025 e del 4% a decorrere dal 2026.
-
-
Aggiornamento dei Livelli Essenziali di Assistenza: € 50 milioni per il 2024 e € 200 milioni a decorrere dal 2025.
-
Potenziamento dell’assistenza territoriale per nuove assunzioni di personale sanitario, anche in deroga al tetto di spesa sul personale: € 250 milioni per l’anno 2025 e € 350 milioni a decorrere dal 2026.
-
Perseguimento degli obiettivi sanitari di carattere prioritario e di rilievo nazionale: € 240 milioni per l’anno 2025 e € 340 milioni di euro a decorrere dal 2026.
-
Rideterminazione dei tetti della spesa farmaceutica: dal 2024 il tetto della spesa farmaceutica per acquisti diretti viene aumentato dall’8,15% all’8,6% e quello della spesa farmaceutica convenzionata viene ridotto dal 7% al 6,7%.
-
Modifiche alle modalità di distribuzione dei medicinali. La bozza della Manovra prevede un nuovo modello di remunerazione delle farmacie per il rimborso dei farmaci erogati in regime di SSN.
«Anche se numerose cifre non sono espressamente definite – commenta il Presidente – l’incremento di € 3 miliardi per il 2024 non sembra essere sufficiente per coprire i costi di tutte le misure previste dalla Manovra».
«Rispetto al personale sanitario – commenta Cartabellotta – fondamentale il rinnovo 2022-2024 dei contratti per medici e infermieri nell’ambito di una misura che interesserà tutti i dipendenti pubblici. Tuttavia, il rinnovo contrattuale del personale dipendente è una misura necessaria, ma non sufficiente, per risolvere la grave carenza di personale sanitario, in particolare di infermieri e varie specialità mediche. Infatti, la bozza prevede, solo dal 2025, esigue risorse destinate alle nuove assunzioni e, soprattutto non programma la graduale abolizione del tetto di spesa sul personale sanitario».
«Riguardo l’abbattimento delle liste di attesa – aggiunge Cartabellotta – la Manovra propone misure per “risolvere i sintomi, senza curare la malattia”, che appaiono insufficienti per tre ragioni. Innanzitutto, al di là delle dichiarazioni d’intenti, non s’intravedono coraggiose riforme per monitorare e ridurre l’inappropriatezza delle prescrizioni mediche. In secondo luogo, si potenzia l’offerta con interventi dove il “collo di bottiglia” sono sempre i professionisti sanitari: rifinanziamento dei Piani Operativi Regionali per il recupero delle liste di attesa, incentivi economici a medici e infermieri già allo stremo per carenza degli organici e peggioramento delle condizioni lavorative, innalzamento del tetto di spesa per gli acquisti di prestazioni dal privato. Infine, non c’è alcun richiamo all’inderogabile aggiornamento del Piano Nazionale Governo Liste di Attesa, scaduto nel 2021».
«Il progressivo innalzamento del tetto di spesa per gli acquisti di prestazioni dal privato – spiega il Presidente – viene definito come incremento percentuale rispetto alla spesa consuntivata nel 2011. Una modalità che finirà inevitabilmente per favorire le Regioni che già 12 anni fa acquistavano più prestazioni dal privato».
«Dalla bozza della Manovra – conclude Cartabellotta – emergono più ombre che luci per la sanità pubblica. Accanto al doveroso riconoscimento economico al personale sanitario che si concretizza con i rinnovi contrattuali 2022-2024, la Manovra non lascia affatto intravedere un rilancio progressivo del finanziamento pubblico del SSN, né interventi in grado di ottimizzare la spesa sanitaria».
Download comunicato
10 ottobre 2023
6° Rapporto GIMBE - Servizio Sanitario Nazionale al capolinea: compromesso il diritto alla tutela della salute. Spesa pubblica pro-capite: il gap con la media dei paesi europei è di € 48,8 miliardi. Le enormi diseguaglianze nord-sud saranno legittimate dall’autonomia differenziata. Dalla Fondazione GIMBE l’appello per un patto politico e sociale per rilanciare la sanità pubblica
La Fondazione GIMBE ha presentato oggi presso la Sala Capitolare del Senato della Repubblica il 6° Rapporto sul Servizio Sanitario Nazionale (SSN): «I princìpi fondanti del SSN, universalità, uguaglianza, equità – ha esordito il Presidente Nino Cartabellotta – sono stati traditi. Oggi sono ben altre le parole chiave che definiscono un SSN ormai al capolinea e condizionano la vita quotidiana delle persone, in particolare delle fasce socio-economiche meno abbienti: interminabili tempi di attesa, affollamento dei pronto soccorso, impossibilità di trovare un medico o un pediatra di famiglia vicino casa, inaccettabili diseguaglianze regionali e locali sino alla migrazione sanitaria, aumento della spesa privata sino all’impoverimento delle famiglie e alla rinuncia alle cure».
«Considerato che il progressivo indebolimento del SSN dura da oltre 15 anni, perpetrato da parte di tutti i Governi – ha affondato Cartabellotta – non è più tempo di utilizzare il fragile terreno della sanità e i disagi della popolazione per sterili rivendicazioni politiche su chi ha sottratto più risorse al SSN. Perché stiamo inesorabilmente scivolando da un Servizio Sanitario Nazionale fondato sulla tutela di un diritto costituzionale a 21 sistemi sanitari regionali regolati dalle leggi del libero mercato. Con una frattura strutturale Nord-Sud che sta per essere normativamente legittimata dall’autonomia differenziata».
Richiamando il recente intervento del Presidente Meloni, secondo cui “sarebbe miope concentrare tutta la discussione sull’aumento o meno delle risorse perché bisogna confrontarsi anche su come quelle risorse vengono spese”, Cartabellotta ha condiviso che «potenzialmente ci sono ampi margini di recupero su vari ambiti: eccesso di prestazioni da medicina difensiva e domanda inappropriata, conseguenze del sotto-utilizzo di prestazioni efficaci, frodi, acquisti a costi eccessivi, complessità amministrative, inadeguato coordinamento dell’assistenza, in particolare tra ospedale e territorio. Ma il recupero di queste risorse richiede una profonda riorganizzazione del SSN, riforme di rottura, formazione dei professionisti e informazione alla popolazione sull’appropriatezza di esami diagnostici e terapie: non si tratta di risorse monetizzabili a breve termine, analogamente a quelle sottratte all’erario dall’evasione fiscale».
«Ecco perchè a quasi 45 anni dalla legge istitutiva del SSN – ha continuato Cartabellotta – la Fondazione GIMBE invoca un patto sociale e politico che, prescindendo da ideologie partitiche e avvicendamenti di Governi, rilanci quel modello di sanità pubblica, equa e universalistica, pilastro della nostra democrazia, conquista sociale irrinunciabile e grande leva per lo sviluppo economico del Paese».
«Il preoccupante “stato di salute” del SSN – ha concluso Cartabellotta – impone una profonda riflessione politica: il tempo della manutenzione ordinaria per il SSN è ormai scaduto, visto che ne ha sgretolato i princìpi fondanti e mina il diritto costituzionale alla tutela della Salute. È giunto ora il tempo delle scelte: o si avvia una stagione di coraggiose riforme e investimenti in grado di restituire al SSN la sua missione originale, oppure si ammetta apertamente che il nostro Paese non può più permettersi quel modello di SSN. In questo (non auspicabile) caso la politica non può sottrarsi dal gravoso compito di governare un rigoroso processo di privatizzazione, che ormai da anni si sta insinuando in maniera strisciante approfittando dell’indebolimento della sanità pubblica. La Fondazione GIMBE, con il Piano di Rilancio del SSN, conferma che la bussola deve rimanere sempre e comunque l’articolo 32 della Costituzione: perché se la Costituzione tutela il diritto alla salute di tutti, la sanità deve essere per tutti».
Il Presidente ha riportato una sintesi di dati, analisi, criticità e proposte contenute nel Rapporto: dal finanziamento pubblico alla spesa sanitaria, dai Livelli Essenziali di Assistenza alle diseguaglianze regionali e alla mobilità sanitaria, dal personale alla Missione Salute del PNRR, sino al Piano di Rilancio del SSN.
FINANZIAMENTO PUBBLICO. Il fabbisogno sanitario nazionale (FSN) dal 2010 al 2023 è aumentato complessivamente di € 23,3 miliardi, in media € 1,94 miliardi per anno, ma con trend molti diversi tra il periodo pre-pandemico (2010-2019), pandemico (2020-2022) e post-pandemico (2023), su cui «è opportuno rifare chiarezza – ha chiosato Cartabellotta – per documentare che tutti i Governi che si sono succeduti negli ultimi 15 anni hanno tagliato e/o non investito adeguatamente in sanità» (Figura 1).
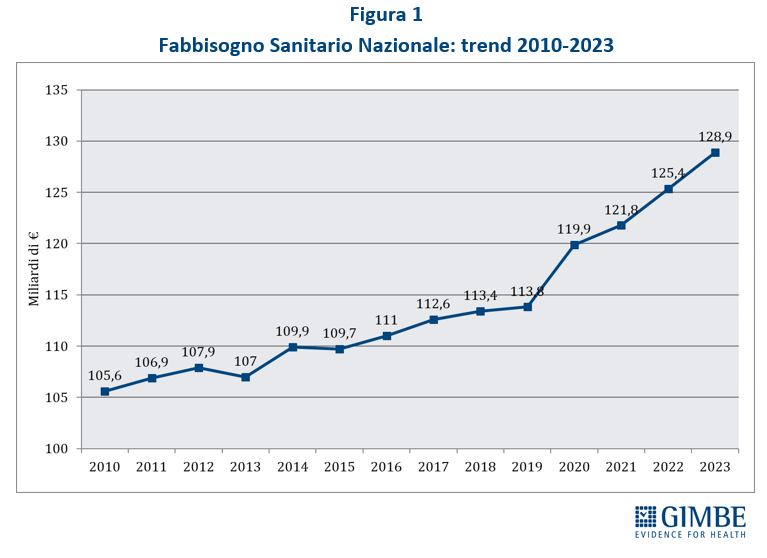
- 2010-2019: la stagione dei tagli. Alla sanità pubblica sono stati sottratti oltre € 37 miliardi di cui: circa € 25 miliardi nel 2010-2015, in conseguenza di “tagli” previsti da varie manovre finalizzate al risanamento della finanza pubblica; oltre € 12 miliardi nel periodo 2015-2019, in conseguenza del “definanziamento” che ha assegnato meno risorse al SSN rispetto ai livelli programmati. In 10 anni il FSN è aumentato complessivamente di € 8,2 miliardi, crescendo in media dello 0,9% annuo, tasso inferiore a quello dell’inflazione media annua (1,15%).
- 2020-2022: la stagione della pandemia. Il FSN è aumentato complessivamente di € 11,2 miliardi, crescendo in media del 3,4% annuo. Tuttavia, questo netto rilancio del finanziamento pubblico è stato di fatto assorbito dai costi della pandemia COVID-19, non ha consentito rafforzamenti strutturali del SSN ed è stato insufficiente a tenere in ordine i bilanci delle Regioni.
- 2023-2026: il presente e il futuro prossimo. La Legge di Bilancio 2023 ha incrementato il FSN per gli anni 2023, 2024 e 2025, rispettivamente di € 2.150 milioni, € 2.300 milioni e € 2.600 milioni. Nel 2023 € 1.400 milioni sono stati destinati alla copertura dei maggiori costi energetici. Dal punto di vista previsionale, nella Nota di Aggiornamento del DEF 2023, approvata lo scorso 27 settembre, il rapporto spesa sanitaria/PIL precipita dal 6,6% del 2023 al 6,2% nel 2024 e nel 2025, e poi ancora al 6,1% nel 2026. In termini assoluti, nel triennio 2024-2026 si stima un incremento della spesa sanitaria di soli € 4.238 milioni (+1,1%).
Da rilevare che nel 2022 e nel 2023 l’aumento percentuale del FSN è stato inferiore a quello dell’inflazione: nel 2022 l’incremento del FSN è stato del 2,9% a fronte di una inflazione dell’8,1%, mentre nel 2023 l’inflazione al 30 settembre acquisita dall’ISTAT è del 5,7% a fronte di un aumento del FSN del 2,8% (Figura 2).
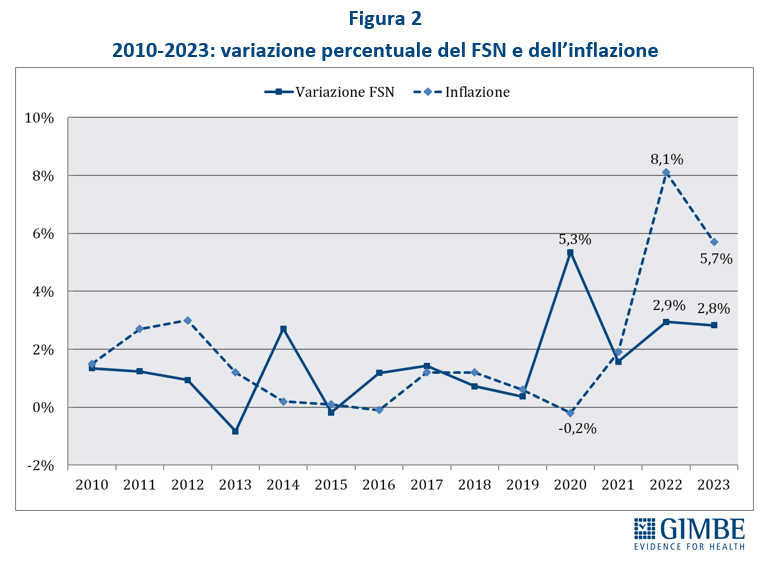
SPESA SANITARIA. La spesa sanitaria totale (sistema ISTAT-SHA) per il 2022 è pari a € 171.867 milioni di cui € 130.364 milioni di spesa pubblica (75,9%), € 36.835 milioni di spesa out-of-pocket (21,4%), ovvero a carico delle famiglie e € 4.668 milioni di spesa intermediata da fondi sanitari e assicurazioni (2,7%) (Figura 3). La spesa sanitaria pubblica del nostro Paese nel 2022 si attesta al 6,8% del PIL, sotto di 0,3 punti percentuali sia rispetto alla media OCSE (7,1%) che alla media europea (7,1%). Il gap con la media dei paesi europei dell’area OCSE è di $ 873 pro-capite ($ 873, pari a € 829) (Figura 4) che, tenendo conto di una popolazione residente ISTAT al 1° gennaio 2023 di oltre 58,8 milioni di abitanti, per l’anno 2022 corrisponde ad un gap di quasi $ 51,4 miliardi, pari a € 48,8 miliardi. Il progressivo aumento del gap della spesa sanitaria con la media dei paesi europei è perfettamente in linea con l’entità del definanziamento pubblico relativo al decennio 2010-2019, ma poi si è sorprendentemente ampliato nel triennio 2020-2022 durante l’emergenza pandemica. Complessivamente, rispetto alla media dei paesi europei, nel periodo 2010-2022 la spesa sanitaria pubblica italiana è stata inferiore di $ 363 miliardi (pari a € 345 miliardi) (Figura 5). E, per colmare il divario pro-capite con la media dei paesi europei attestato nel 2022 ($ 873, pari a € 829), al 2030 si stima un incremento totale di $ 122 miliardi (pari a € 115,9 miliardi), ovvero a partire dal 2023 un finanziamento costante di $ 15,25 miliardi, pari a € 14,49 miliardi per anno (Figura 6). «Se queste cifre da un lato sono palesemente irraggiungibili per la nostra finanza pubblica – ha commentato Cartabellotta – dall’altro forniscono la dimensione di quanto tutti i Governi abbiano utilizzato la spesa sanitaria come un bancomat, dirottando le risorse su altre priorità mirate a soddisfare il proprio elettorato. Considerando sempre la spesa sanitaria come un costo e mai come un investimento e ignorando che la salute e il benessere della popolazione condizionano la crescita del PIL».
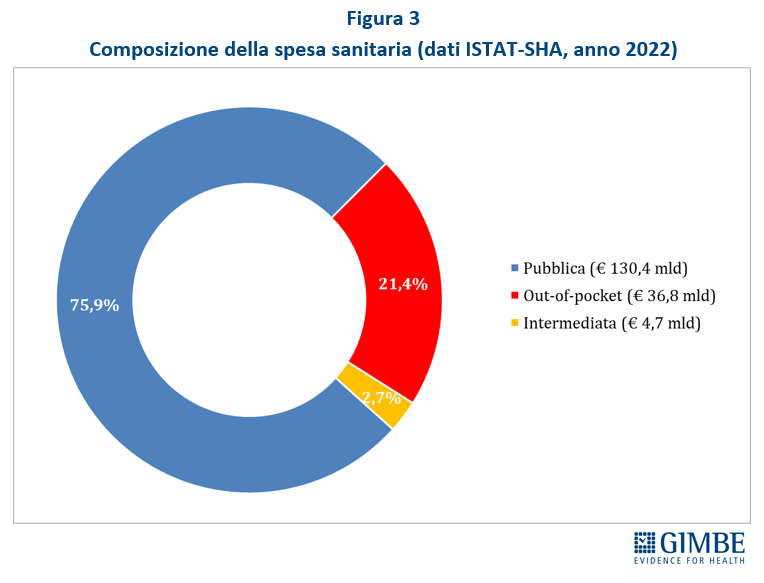
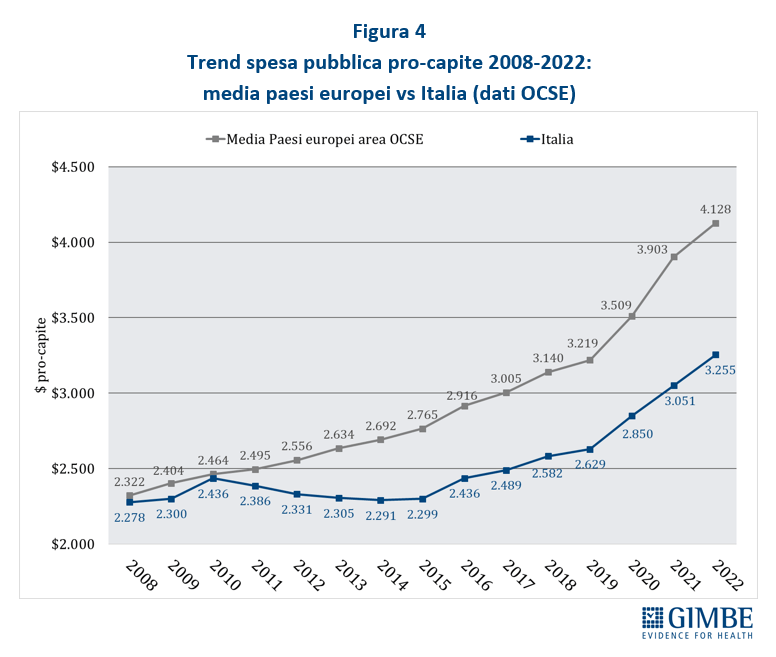
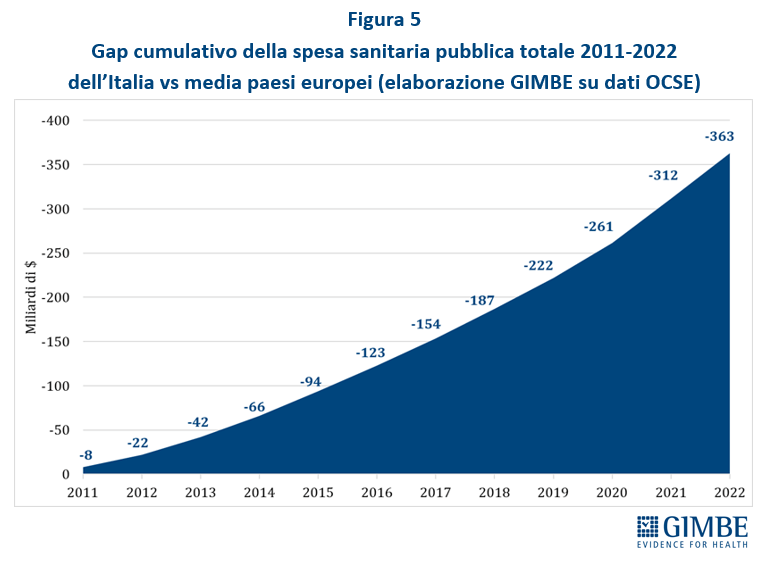
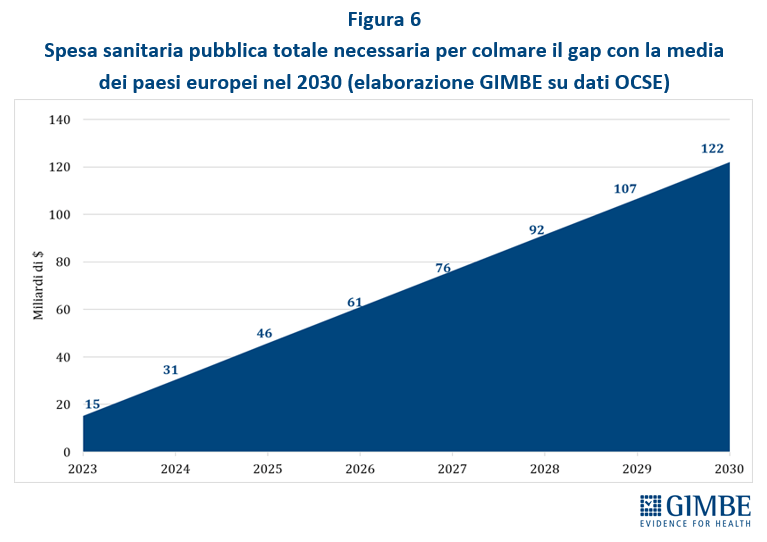
LIVELLI ESSENZIALI DI ASSISTENZA. L’obiettivo dichiarato di “continuo aggiornamento dei LEA, con proposta di esclusione di prestazioni, servizi o attività divenuti obsoleti e di inclusione di prestazioni innovative ed efficaci, al fine di mantenere allineati i LEA all’evoluzione delle conoscenze scientifiche” non è mai stato raggiunto. Il ritardo di oltre 6 anni e mezzo nell’approvazione del Decreto Tariffe ha reso impossibile sia ratificare i 29 aggiornamenti proposti dalla Commissione LEA, sia l’esigibilità delle prestazioni di specialistica ambulatoriale e di protesica inserite nei “nuovi LEA”. Queste ultime, ha spiegato il Presidente «nonostante la pubblicazione del DM Tariffe il 4 agosto 2023, rimarranno ancora in stand-by sino al 1° gennaio 2024 per la specialistica ambulatoriale e al 1° aprile 2024 per l’assistenza protesica». La sezione sul monitoraggio dei LEA analizza in dettaglio l’adempimento al mantenimento dei LEA, effettuata con la “griglia LEA” per il periodo 2010-2019 e tramite il Nuovo Sistema di Garanzia per gli anni 2020-2021. Tutte le analisi confermano una vera e propria “frattura strutturale” tra Nord e Sud: negli adempimenti cumulativi 2010-2019 nessuna Regione meridionale si posiziona tra le prime 10. Nel 2020 l’unica Regione del sud tra le 11 adempienti è la Puglia; nel 2021 delle 14 adempienti solo 3 sono del Sud: Abruzzo, Puglia e Basilicata (Figura 7). Sia nel 2020 che nel 2021 le Regioni meridionali sono ultime tra quelle adempienti. Il focus sulla mobilità sanitaria documenta che i flussi economici scorrono prevalentemente da Sud a Nord: in particolare nel 2020, Emilia-Romagna, Lombardia e Veneto “cubano” complessivamente il 94,1% del saldo di mobilità attiva.
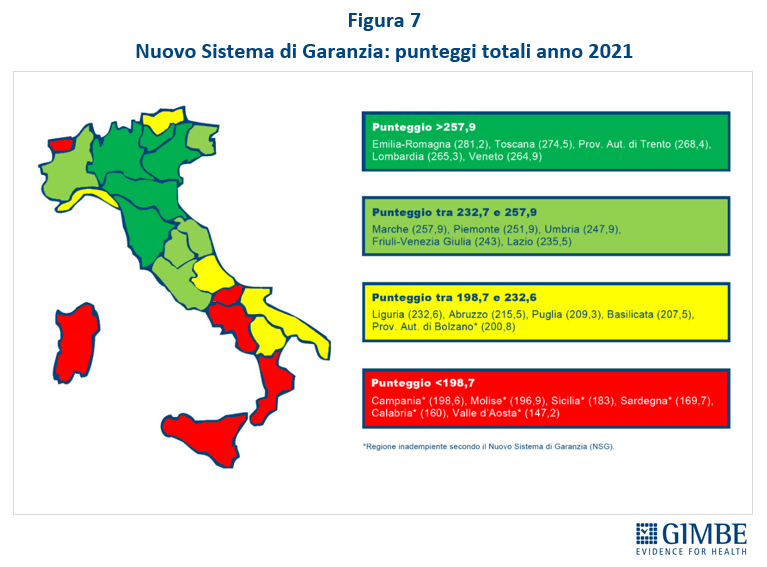
REGIONALISMO DIFFERENZIATO. La “frattura strutturale” tra Nord e Sud compromette l’equità di accesso ai servizi sanitari e gli esiti di salute e alimenta un imponente flusso di mobilità sanitaria dalle Regioni meridionali a quelle settentrionali. Di conseguenza, l’attuazione di maggiori autonomie in sanità, richieste proprio dalle Regioni con le migliori performance sanitarie e maggior capacità di attrazione, non potrà che amplificare le diseguaglianze registrate già con la semplice competenza concorrente in tema di tutela della salute. «Ecco perché – ha ribadito Cartabellotta – in audizione presso la 1a Commissione Affari Costituzionali del Senato della Repubblica abbiamo proposto di espungere la tutela della salute dalle materie su cui le Regioni possono richiedere maggiori autonomie, perché l’autonomia differenziata in sanità legittimerebbe normativamente il divario tra Nord e Sud, violando il principio costituzionale di uguaglianza dei cittadini nel diritto alla tutela della salute».
PERSONALE DIPENDENTE. «Le fonti disponibili – spiega Cartabellotta – non permettono di analizzare in maniera univoca, sistematica e aggiornata la reale “forza lavoro” del SSN impegnata nell’erogazione dei LEA. Inoltre, i dati relativi al 2021 verosimilmente sottostimano la carenza di personale, in conseguenza di licenziamenti volontari e pensionamenti anticipati negli anni 2022-2023. Ancora, le differenze regionali sono molto rilevanti, in particolare per il personale infermieristico, maggiormente sacrificato nelle Regioni in Piano di rientro. Infine, i benchmark internazionali relativi a medici e infermieri collocano il nostro Paese poco sopra la media OCSE per i medici e molto al di sotto per il personale infermieristico, restituendo di conseguenza un rapporto infermieri/medici tra i più bassi d’Europa».
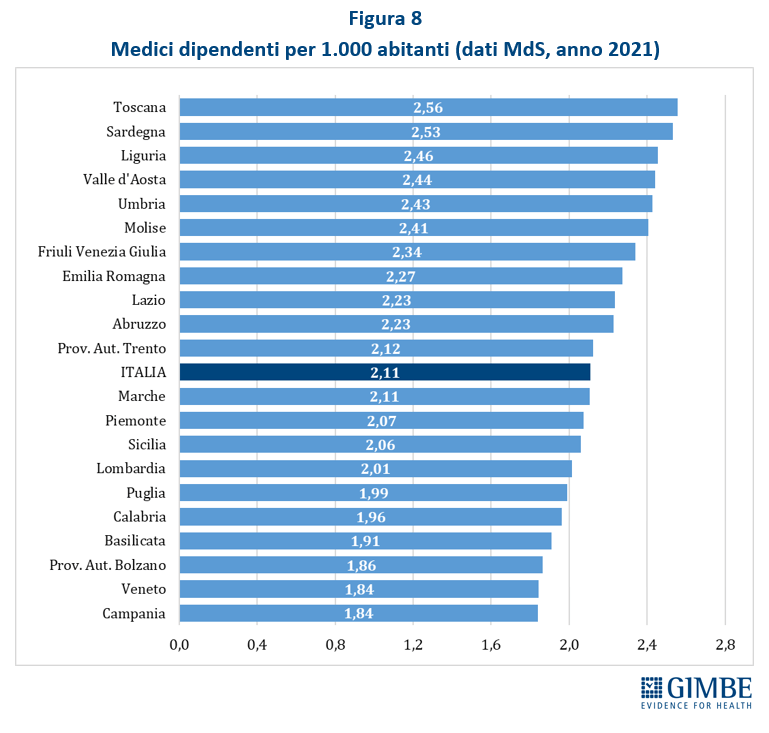
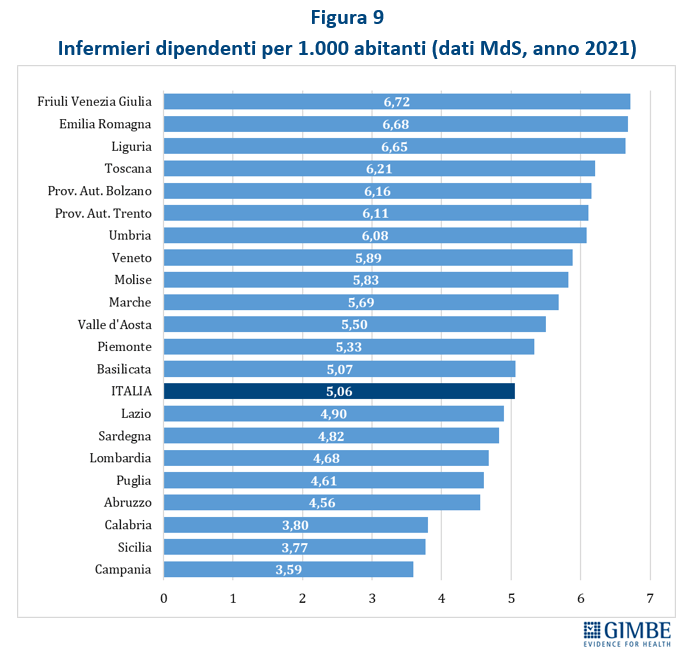
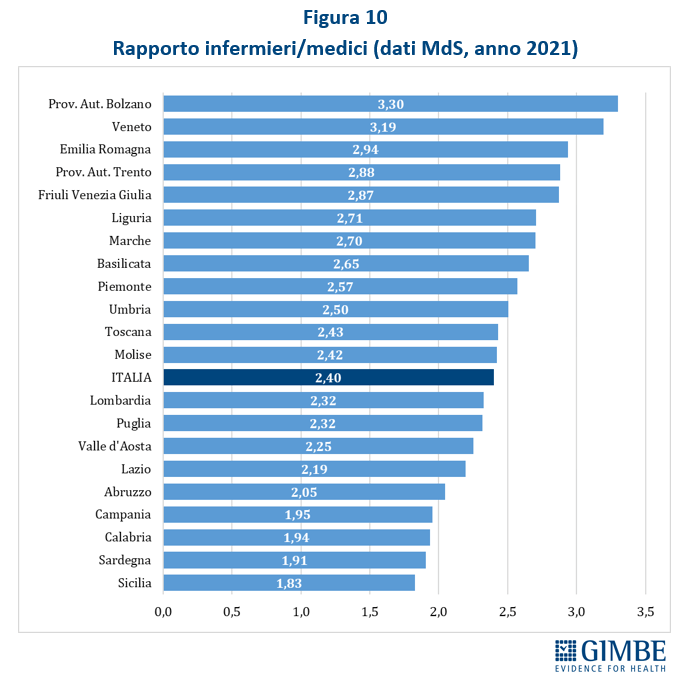
- Medici. Nel 2021 sono 124.506 i medici che lavorano nelle strutture sanitarie: 102.491 dipendenti del SSN e 22.015 dipendenti delle strutture equiparate al SSN. La media nazionale è di 2,11 medici per 1.000 abitanti, con un range che varia dagli 1,84 di Campania e Veneto a 2,56 della Toscana con un gap del 39,1% (Figura 8). L’Italia si colloca sopra la media OCSE (4,1 vs 3,7 medici per 1.000 abitanti), ma con un gap un rilevante tra i medici attivi e quelli in quota al SSN.
- Infermieri. Nel 2021 sono 298.597 gli infermieri che lavorano nelle strutture sanitarie: 264.768 dipendenti del SSN e 33.829 dipendenti delle strutture equiparate al SSN. La media nazionale è di 5,06 per 1.000 abitanti, con un range che varia dai 3,59 della Campania ai 6,72 del Friuli Venezia Giulia con un gap dell’87,2% (Figura 9). L’Italia si colloca ben al di sotto della media OCSE (6,2 vs 9,9 per 1.000 abitanti).
- Rapporto infermieri/medici. Nel 2021 il rapporto nazionale infermieri/medici tra il personale dipendente è di 2,4, con un range che varia dagli 1,83 della Sicilia ai 3,3 della Provincia autonoma di Bolzano, con un gap dell’80,3%. (Figura 10). Fatta eccezione per il Molise, le Regioni in Piano di rientro si trovano tutte sotto la media nazionale, dimostrando che le restrizioni di personale hanno colpito più il personale infermieristico che quello medico. L’Italia si colloca molto al di sotto della media OCSE (1,5 vs 2,7) per rapporto infermieri/medici, in Europa davanti solo a Spagna (1,4) e Lettonia (1,2).
PNRR MISSIONE SALUTE
- Criticità di implementazione. Sono in larga parte relative alla riorganizzazione prevista dal DM 77/2022: dalle differenze regionali (modelli organizzativi dell’assistenza territoriale, dotazione iniziale di case di comunità e ospedali di comunità, percentuale di over 65 in assistenza domiciliare nel 2019, attuazione del fascicolo sanitario elettronico) al fabbisogno di personale per il potenziamento dell’assistenza territoriale; dalle modalità di coinvolgimento di medici e pediatri di famiglia alla carenza di personale infermieristico; dagli ostacoli all’attuazione della telemedicina al carico amministrativo di Regioni e Aziende sanitarie.
- Stato di attuazione. I target europei sono stati tutti raggiunti entro le scadenze fissate. Dei target italiani, che rappresentano scadenze intermedie, relativi al 2023 sono state differite le scadenze per 1 milestone e 7 target. Rispetto allo stato di avanzamento sulle strutture da realizzare, secondo il monitoraggio Agenas al 30 giugno 2023 sono funzionalmente attive 187/1.430 Case di Comunità, 77/611 Centrali Operative Territoriali e 76/434 Ospedali di Comunità. «Complessivamente – ha commentato il Presidente – il monitoraggio conferma il netto ritardo delle Regioni del Sud».
- Proposte di rimodulazione. Vengono sintetizzate e valutate le proposte di rimodulazione del PNRR presentate il 27 luglio 2023 alla Commissione Europea (attualmente non ancora ratificate) in ragione dell’aumento dei costi dell’investimento e/o dei tempi di attuazione oltre che dei ritardi nelle forniture e delle difficoltà legate all’approvvigionamento di materie prime. Complessivamente si propone di espungere 414 Case di Comunità, 76 Centrali Operative Territoriali, 96 ospedali di Comunità e 22 interventi di anti-sismica. Vengono anche richiesti tre differimenti temporali delle scadenze: 6 mesi per le Centrali Operative Territoriali, 12 mesi per il target delle persone assistite in ADI con strumenti di telemedicina e per l’ammodernamento parco tecnologico e digitale ospedaliero. «Le analisi effettuate sulle proposte di rimodulazione – ha commentato Cartabellotta – rilevano alcune criticità: in particolare sembra poco realistica la possibilità di finanziare le strutture espunte con i fondi per la ristrutturazione edilizia e ammodernamento tecnologico (ex. art. 20) non spesi dalle Regioni».
«Se è certo che la Missione Salute del PNRR rappresenta una grande opportunità per potenziare il SSN – ha sottolineato Cartabellotta – la sua attuazione deve essere sostenuta da azioni politiche. Innanzitutto, per attuare il DM 77 bisogna mettere in campo coraggiose riforme di sistema, finalizzate in particolare a ridisegnare ruolo e responsabilità dei medici di famiglia e facilitare l’integrazione con l’infermiere di famiglia; in secondo luogo, servono investimenti certi e vincolati per il personale sanitario dal 2027, oltre che un’adeguata rivalutazione del fabbisogno di personale infermieristico; infine, occorre una rigorosa governance delle Regioni per colmare i gap esistenti. Ma soprattutto la politica, oltre a credere nell’impianto della Missione Salute, deve inserirlo in un quadro di rafforzamento complessivo del SSN: altrimenti indebiteremo le generazioni future per finanziare solo un costoso “lifting” del SSN».
La Fondazione GIMBE ha da sempre ribadito che, se da un lato non esiste un piano occulto di smantellamento e privatizzazione del SSN, dall’altro manca un esplicito programma politico per il suo potenziamento. Al fine di orientare le decisioni politiche, il Rapporto contiene il Piano di rilancio del Servizio Sanitario Nazionale, «finalizzato – spiega Cartabellotta – all’attuazione di riforme e innovazioni di rottura per il rilancio definitivo di un pilastro fondante della nostra democrazia».
- LA SALUTE IN TUTTE LE POLITICHE. Mettere la salute al centro di tutte le decisioni politiche non solo sanitarie, ma anche ambientali, industriali, sociali, economiche e fiscali (health in all).
- APPROCCIO ONE HEALTH. Attuare un approccio integrato alla gestione della salute, perché la salute dell’uomo, degli animali, delle piante e dell’ambiente, ecosistemi inclusi, sono strettamente interdipendenti.
- GOVERNANCE STATO-REGIONI. Rafforzare le capacità di indirizzo e verifica dello Stato sulle Regioni, nel rispetto delle loro autonomie, per ridurre diseguaglianze, iniquità e sprechi.
- FINANZIAMENTO PUBBLICO. Rilanciare il finanziamento pubblico per la sanità in maniera consistente e stabile, al fine di allinearlo alla media dei paesi europei.
- LIVELLI ESSENZIALI DI ASSISTENZA. Garantire l’uniforme esigibilità dei LEA in tutto il territorio nazionale, il loro aggiornamento continuo e rigoroso monitoraggio, al fine di ridurre le diseguaglianze e rendere rapidamente accessibili le innovazioni.
- PROGRAMMAZIONE, ORGANIZZAZIONE E INTEGRAZIONE DEI SERVIZI SANITARI E SOCIO-SANITARI. Programmare l’offerta di servizi sanitari in relazione ai bisogni di salute della popolazione e renderla disponibile tramite reti integrate che condividono percorsi assistenziali, tecnologie e risorse umane, al fine di superare la dicotomia ospedale-territorio e quella tra assistenza sanitaria e sociale.
- PERSONALE SANITARIO. Rilanciare le politiche sul capitale umano in sanità: investire sul personale sanitario, programmare adeguatamente il fabbisogno di medici, specialisti e altri professionisti sanitari, riformare i processi di formazione e valutazione delle competenze, al fine di valorizzare e motivare la colonna portante del SSN.
- SPRECHI E INEFFICIENZE. Ridurre gli sprechi e le inefficienze che si annidano a livello politico, organizzativo e professionale, al fine di reinvestire le risorse recuperate in servizi essenziali e vere innovazioni, aumentando il value della spesa sanitaria.
- RAPPORTO PUBBLICO-PRIVATO. Disciplinare l’integrazione pubblico-privato secondo i reali bisogni di salute della popolazione e regolamentare la libera professione per evitare diseguaglianze e iniquità di accesso.
- SANITÀ INTEGRATIVA. Avviare un riordino legislativo della sanità integrativa al fine di arginare fenomeni di privatizzazione, aumento delle diseguaglianze, derive consumistiche ed erosione di risorse pubbliche.
- TICKET E DETRAZIONI FISCALI. Rimodulare ticket e detrazioni fiscali per le spese sanitarie, secondo princìpi di equità sociale e prove di efficacia di farmaci e prestazioni, al fine di evitare sprechi di denaro pubblico e ridurre il consumismo sanitario.
- TRANSIZIONE DIGITALE. Diffondere la cultura digitale e promuovere le competenze tecniche tra professionisti sanitari e cittadini, al fine di massimizzare le potenzialità delle tecnologie digitali e di migliorare accessibilità ed efficienza in sanità e minimizzare le diseguaglianze.
- INFORMAZIONE AI CITTADINI. Potenziare l’informazione istituzionale basata sulle migliori evidenze scientifiche, al fine di promuovere sani stili di vita, ridurre il consumismo sanitario, aumentare l’alfabetizzazione sanitaria della popolazione, contrastare le fake news e favorire decisioni informate sulla salute.
- RICERCA SANITARIA. Destinare alla ricerca clinica indipendente e alla ricerca sui servizi sanitari un importo pari ad almeno il 2% del fabbisogno sanitario nazionale standard, al fine di produrre evidenze scientifiche per informare scelte e investimenti del SSN.
La versione integrale del 6° Rapporto GIMBE è disponibile a: www.salviamo-ssn.it/6-rapporto
Download comunicato
3 ottobre 2023
NaDEF 2023: sanità pubblica verso il baratro. Crolla il rapporto spesa sanitaria/PIL: dal 6,6% nel 2023, al 6,2% nel 2024, al 6,1% nel 2026. Nel triennio 2024-2026 la spesa sanitaria aumenta solo dell’1,1%
Nella Nota di aggiornamento del Documento di Economia e Finanza (NaDEF) 2023, deliberata il 27 settembre 2023 e resa pubblica il 30 settembre, relativamente alla sanità, si legge che “La Legge di Bilancio 2024 prevederà, per il triennio 2024-2026, stanziamenti da destinare al personale del sistema sanitario”. Inoltre, il Governo dichiara collegati alla decisione di bilancio due disegni di legge: il primo in materia di riorganizzazione e potenziamento dell’assistenza territoriale nel SSN e dell’assistenza ospedaliera; il secondo in materia di riordino delle professioni sanitarie e degli enti vigilati dal Ministero della Salute.
«Alla vigilia della discussione della Legge di Bilancio 2024 – afferma Nino Cartabellotta, Presidente della Fondazione GIMBE – la Fondazione GIMBE ha effettuato un’analisi indipendente della NaDEF 2023 relativamente alla spesa sanitaria, sia per verificare la coerenza tra dichiarazioni programmatiche e stime tendenziali, sia per informare confronto politico e dibattito pubblico in vista della discussione sulla Manovra».
Analisi NaDEF 2023. In dettaglio, analizzando i vari periodi (tabella 1):
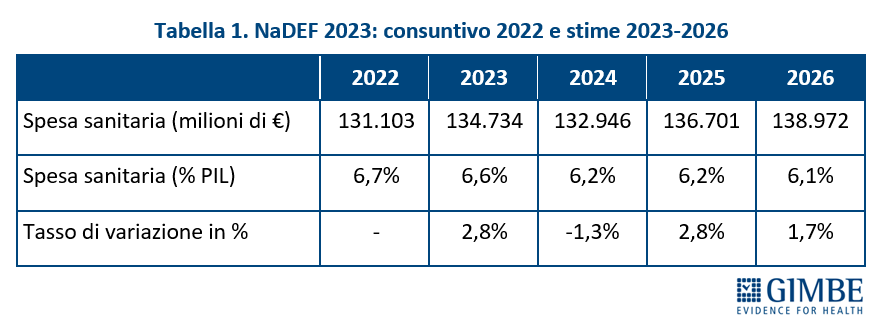
- Previsionale 2023. Rispetto al 2022, la spesa sanitaria aumenta del 2,8%, in termini assoluti di € 3.631 milioni, ma si riduce dal 6,7% al 6,6% in termini di percentuale di PIL.
- Previsionale 2024-2026. A fronte di una crescita media annua del PIL nominale del 3,5%, la NaDEF 2023 stima la crescita media della spesa sanitaria all’1,1%. Il rapporto spesa sanitaria/PIL precipita dal 6,6% del 2023 al 6,2% nel 2024 e nel 2025, e poi ancora al 6,1% nel 2026. Rispetto al 2023, in termini assoluti la spesa sanitaria nel 2024 scende a € 132.946 milioni (-1,3%), per poi risalire nel 2025 a € 136.701 milioni (+2,8%) e a € 138.972 milioni (+1,7%) nel 2026. «È del tutto evidente – commenta Cartabellotta – che l’irrisorio aumento della spesa sanitaria di € 4.238 milioni (+1,1%) nel triennio 2024-2026 non basterà a coprire nemmeno l’aumento dei prezzi, sia per l’erosione dovuta all’inflazione, sia perché l’indice dei prezzi del settore sanitario è superiore all’indice generale di quelli al consumo». In altri termini, le stime previsionali della NaDEF 2023 sulla spesa sanitaria 2024-2026 non lasciano affatto intravedere investimenti da destinare al personale sanitario, ma certificano piuttosto evidenti segnali di definanziamento. In particolare il 2024, lungi dall’essere l’anno del rilancio, segna un preoccupante -1,3%.
Confronto NaDEF 2023 vs DEF 2023. Relativamente al periodo 2023-2026, rispetto alle stime del DEF 2023, in quelle della NaDEF 2023, la spesa sanitaria in termini assoluti aumenta di soli € 1.140 milioni (+0,4%) e in termini di percentuale del PIL si riduce dello 0,3% (tabella 2). In dettaglio:
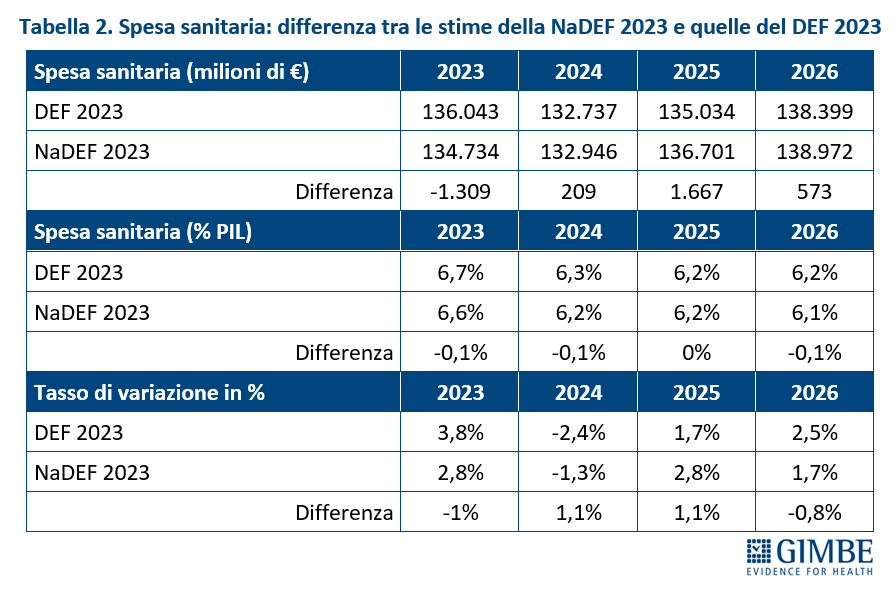
- Nel 2023 la spesa sanitaria si riduce di:
- 0,1% in termini di percentuale del PIL
- € 1.309 milioni (€ 134.734 milioni vs € 136.043) in termini assoluti
- 1% in termini di variazione percentuale
- Nel triennio 2024-2026 la spesa sanitaria:
- si riduce complessivamente dello 0,2% in termini di percentuale di PIL
- aumenta di € 2.449 milioni (in media € 816 milioni/anno) in termini assoluti
- aumenta di 1,4 punti percentuali (in media di 0,47 per anno) in termini di variazione percentuale
Complessivamente le stime della NaDEF 2023 confermano che la sanità rimane la “cenerentola” dell’agenda politica per varie ragioni. Innanzitutto, il rapporto spesa sanitaria/PIL del 6,7% del 2022 scende al 6,6% nel 2023 e continuerà a calare negli anni successivi, sino a raggiungere il 6,1% nel 2026, un valore inferiore a quello pre-pandemico del 2019 (6,4%); in secondo luogo, nel triennio 2024-2026 la NaDEF stima una crescita media annua del PIL nominale del 3,5%, a fronte dell’1,1% di quella della spesa sanitaria, ovvero un investimento che impegna meno di 1/3 della crescita attesa del PIL; infine, nonostante le dichiarazioni programmatiche sugli stanziamenti 2024-2026 da destinare al personale del SSN, la NaDEF 2023 non fa alcun cenno alla graduale abolizione del tetto di spesa per il personale sanitario, priorità assoluta per rilanciare le politiche del capitale umano. «I numeri della NaDEF 2023 – chiosa Cartabellotta – certificano che, in linea con i Governi degli ultimi 15 anni, la sanità pubblica non rappresenta affatto una priorità politica neppure per l’attuale Esecutivo».
«Se a parole la NaDEF 2023 afferma l’intenzione di stanziare risorse per il rilancio del personale sanitario nel prossimo triennio – conclude Cartabellotta – i numeri non lasciano intravedere affatto i fondi necessari, ma viceversa documentano segnali di definanziamento della sanità pubblica ancor più evidenti di quelli del DEF 2023, le cui stime previsionali sulla spesa sanitaria sono state riviste al ribasso. Oggi la grave crisi di sostenibilità del SSN non garantisce più alla popolazione equità di accesso alle prestazioni sanitarie con pesanti conseguenze sulla salute delle persone e sull’aumento della spesa privata. A fronte di questo scenario, le stime NaDEF 2023 spingono la sanità pubblica sull’orlo del baratro, confermando che il rilancio del SSN non rappresenta una priorità politica nell’allocazione delle, pur limitate, risorse. Scivolando, lentamente ma inesorabilmente, da un Servizio Sanitario Nazionale basato sulla tutela di un diritto costituzionale, a 21 sistemi sanitari regionali basati sulle regole del libero mercato. E, ignorando, rispetto ad altri paesi, che lo stato di salute e benessere della popolazione condiziona la crescita del PIL: perché chi è malato non produce, non consuma e, spesso, limita anche l’attività lavorativa dei propri familiari».
Download comunicato
Pagina aggiornata il 03/02/2026





