Comunicati stampa
30 aprile 2024
PNRR Missione Salute: al 1° trimestre 2024 rispettate tutte le scadenze europee. Assistenza domiciliare: sugli step intermedi arrancano Campania e Sardegna, Sicilia ferma all’1%. Rimodulazione al ribasso del PNRR: incognite su risorse e progetti che slittano dopo il 2026. 1.803 posti di terapia intensiva in cerca di fondi. Riforma assistenza territoriale e nodo infermieri: pochi e sottopagati
«Anche se al 31 marzo 2024 non erano previste scadenze europee sulla missione Salute del PNRR che condizionano il pagamento delle rate – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – continua l’attività del nostro Osservatorio sul Servizio Sanitario Nazionale di monitoraggio indipendente dello status di avanzamento delle riforme, al fine di fornire un quadro oggettivo sui risultati raggiunti, di informare i cittadini ed evitare strumentalizzazioni politiche».
Il presente monitoraggio, oltre allo status di avanzamento, analizza nei dettagli la rimodulazione della Missione 6 secondo quanto riportato dalla Quarta Relazione sullo stato di avanzamento del PNRR e quanto disposto dal DL PNRR, approvato lo scorso 23 aprile.
STATO DI AVANZAMENTO AL 31 MARZO 2024. Secondo i dati resi pubblici il 20 aprile 2024 sul portale del Ministero della Salute che monitora lo stato di attuazione della Missione Salute del PNRR:
- Milestone e target europei: risultano tutti raggiunti in quanto al 31 marzo 2024 non erano previste nuove scadenze e tutte quelle relative agli anni 2021-2023 erano già state raggiunte al 31 dicembre 2023.
- Milestone e target nazionali: «Anche se non condizionano l’erogazione dei fondi del PNRR – spiega Cartabellotta – questi step intermedi richiedono un attento monitoraggio perché potrebbero compromettere le correlate scadenze europee». Entro le scadenze fissate sono stati raggiunti tutti quelli previsti nel 2021 e 2022. Relativamente al 2023, sono stati differiti tre target: due da giugno 2023 a giugno 2024, ovvero la “Stipula di un contratto per gli strumenti di intelligenza artificiale a supporto dell'assistenza primaria” e la “Stipula dei contratti per la realizzazione delle Centrali Operative Territoriali” (tabella 1). L’ulteriore target “Nuovi pazienti che ricevono assistenza domiciliare (prima parte)” differito da marzo 2023 a marzo 2024 è stato raggiunto alla scadenza prevista, insieme a quello previsto per marzo 2024 “Nuovi pazienti che ricevono assistenza domiciliare (seconda parte)”.
«Raggiunti gli obiettivi per l’assistenza domiciliare integrata (ADI) negli over 65 – commenta Cartabellotta – i ritardi attuali sulle scadenze nazionali non sono particolarmente critici. Tuttavia, il raggiungimento degli obiettivi nazionali sull’ADI è condizionato da rilevanti differenze regionali, conseguenti sia al “punto di partenza” delle Regioni del Mezzogiorno, sia alle loro capacità di recuperare il gap con l’avvio del PNRR». In dettaglio, secondo quanto previsto dal Decreto del Ministero della Salute del 13 marzo 2023 per assistere almeno il 10% della popolazione over 65 in ADI, il PNRR ha l’obiettivo di aumentare le persone prese in carico dagli oltre 640 mila del dicembre 2019 a poco meno di 1,5 milioni nel 2026, per un incremento totale di oltre 808 mila assistiti. Rispetto ai target intermedi per raggiungere tale numero, la recente relazione dell’Agenas documenta che nel 2023 il target nazionale di 526 mila, previsto dal DM 13 marzo 2023, è stato superato (+1%). «Tuttavia – spiega Cartabellotta – il dato nazionale è distorto dai risultati estremamente differenti raggiunti dalle Regioni. Infatti, rispetto ad una media nazionale del 101%, alcune Regioni fanno registrare incrementi molto rilevanti: Provincia autonoma di Trento (235%), Umbria (206%), Puglia (145%), Toscana (144%). Risultati che “compensano” quelli di altre Regioni: in particolare Sardegna (77%), Campania (62%) e, soprattutto, Sicilia che rimane fanalino di coda all’1%».
RIMODULAZIONE DELLA MISSIONE 6 SALUTE. La “Quarta Relazione sullo stato di attuazione del PNRR”, pubblicata lo scorso 22 febbraio, riporta le variazioni rispetto al piano originale approvate dalla Commissione Europea il 24 novembre 2023, relative alla rimodulazione delle risorse tra le due Componenti della Missione Salute, alle variazioni quantitative dei progetti e ai differimenti temporali.
Risorse. La dotazione finanziaria della Missione 6 Salute, pari a circa € 15,6 miliardi, è rimasta invariata. La rimodulazione ha redistribuito € 750 milioni dalla Componente 2 alla Componente 1. In particolare, sono stati potenziati i nuovi progetti riferiti all’assistenza domiciliare (+ € 250 milioni) e alla telemedicina (+ € 500 milioni), con una riduzione (- € 750 milioni) che sarà compensata dalle risorse per progetti già in essere di edilizia sanitaria ex. art. 20.
Variazioni quantitative.
- Riduzione di Case della Comunità (-312), Centrali Operative Territoriali (-120) e Ospedali di Comunità (-93) e interventi di antisismica (-25) secondo criteri di distribuzione regionale al momento non noti. «Se, come previsto dal piano di rimodulazione presentato dall’Italia, saranno espunte le strutture da realizzare ex novo – spiega Cartabellotta – ad essere penalizzate saranno le Regioni del Mezzogiorno la cui dotazione iniziale era esigua». Per garantire la realizzazione di tutte le strutture e di tutti gli interventi inizialmente programmati, è previsto l’utilizzo di fondi alternativi: “risorse da Accordo di Programma ex art. 20 L. 67/1988 ed eventuali risorse alternative, nonché le risorse addizionali del Fondo Opere Indifferibili, istituito per fronteggiare l’eccezionale aumento dei costi dei materiali da costruzione negli appalti pubblici, e risorse derivanti dai bilanci regionali/provinciali”. «Senza entrare nel merito di tecnicismi contabili né dell’entità dei fondi alternativi citati – precisa il Presidente – l’unica certezza è che tutto quanto espunto dal piano di rimodulazione potrà essere realizzato solo dopo giugno del 2026, data di scadenza ultima delle opere del PNRR».
- Riduzione dei posti letto di terapia intensiva (-808) e semi-intensiva (-995), secondo criteri di distribuzione regionale al momento non noti. «Se da un lato il piano di rimodulazione indica la riduzione di 1.803 posti letto totali come “prudenziale” per l’aumento dei costi di realizzazione – spiega Cartabellotta – dall’altro non fa alcun riferimento alle risorse a cui attingere per realizzare i posti letto espunti, nonostante venga riportato che “Resta comunque ferma la programmazione definita dai Piani di riorganizzazione approvati dal Ministero con le Regioni e le Province Autonome”».
- Aumento degli over 65 da prendere in carico in assistenza domiciliare (da almeno 800 mila a 842 mila) e dei pazienti assistiti in telemedicina (da almeno 200 mila a 300 mila).
Differimenti temporali. Sono relativi a due target:
- Attivazione delle Centrali Operative Territoriali dal 30 giugno 2024 al 31 dicembre 2024 (+ 6 mesi).
- Installazione delle grandi apparecchiature dal 31 dicembre 2024 al 30 giugno 2026 (+ 18 mesi).
«Un differimento temporale – commenta il Presidente – motivato da criticità minori, quali lo smaltimento delle vecchie apparecchiature e l’adeguamento dei locali, che inevitabilmente condizionerà l’esigibilità delle prestazioni diagnostiche con apparecchiature più moderne ed efficienti, in un periodo storico caratterizzato da tempi di attesa già estremamente lunghi».
DL PNRR. L’art. 1 dirotta circa € 1,2 miliardi destinati all’ammodernamento degli ospedali dal Piano Nazionale per gli investimenti complementari – il co-finanziamento del PNRR garantito dall’Italia - ai fondi generici per l’edilizia sanitaria (ex. art. 20). «Anche se potrebbe sembrare solo una “mossa contabile” – commenta il Presidente – nei fatti lo spostamento di risorse non avviene tra “vasi comunicanti” e gli interventi espunti sono rimandati a data da destinarsi perché non dovranno più rispettare la scadenza del giugno 2026 fissate dal PNRR». In particolare, si tratta dell’investimento denominato “Verso un ospedale sicuro e sostenibile” che ha l’obiettivo di migliorare la sicurezza degli ospedali per adeguarli alle norme antisismiche, «tenendo conto – spiega Cartabellotta – del loro ruolo strategico in caso di disastro, visto che gli ospedali se da un lato svolgono la fondamentale funzione di soccorso, sono particolarmente a rischio in caso di evento sismico perché ospitano un elevato numero di persone la cui messa in sicurezza è condizionata dalle inabilità individuali».
«Dopo aver “messo a terra” – commenta il Presidente – la Missione Salute del PNRR, il rispetto delle scadenze future sarà condizionato dalle criticità di attuazione della riforma dell’assistenza territoriale nei 21 servizi sanitari regionali. In particolare, il ruolo dei medici di famiglia e la grave carenza infermieri, figure chiave nella riorganizzazione dell’assistenza territoriale, oltre alle differenze regionali che non pongono tutte le Regioni sulla stessa linea di partenza per raggiungere gli obiettivi del PNRR e che, inevitabilmente, rischiano di essere amplificate dall’autonomia differenziata».
Riguardo l’imponente carenza di personale infermieristico utile riportare tre dati. Innanzitutto, nel 2021 il numero di infermieri in Italia è pari a 6,2 per 1.000 abitanti, rispetto ad una media OCSE di 9,9, con rilevanti differenze regionali. Una carenza che stride con il fabbisogno di infermieri di comunità/di famiglia stimato da Agenas per attuare la riforma dell’assistenza territoriale: tra 19.450 a 26.850. In secondo luogo, la scarsa attrattività della professione infermieristica conseguente a vari fattori: limitate prospettive di carriera, problemi organizzativi e di sicurezza sul lavoro e, ovviamente, aspetti economici, visto che la retribuzione dei nostri infermieri è ben al di sotto della media OCSE (€ 35.030 vs € 44.250 a dicembre 2021). Inoltre, negli ultimi 20 anni il potere di acquisto dei loro stipendi si è ridotto sia nel periodo 2000-2019 (-1,5%), sia nel periodo 2019-2021 (-1%), più che in ogni altro paese OCSE.
«La Missione Salute del PNRR – conclude Cartabellotta – è indubbiamente una grande opportunità per potenziare il SSN, ma solo nell’ambito di un rilancio complessivo della sanità pubblica. Ovvero, non può essere la “stampella” per sostenere un SSN claudicante. E, se da un lato la sua attuazione deve essere sostenuta da coraggiose azioni politiche, rinviare le scadenze e rimodulare al ribasso gli obiettivi del PNRR senza chiarire la distribuzione regionale dei “tagli”, l’entità e la disponibilità delle risorse necessarie e la definizione di nuove scadenze per quanto rimasto fuori dal piano di rimodulazione, indebolisce ulteriormente il potenziale impatto del PNRR sul rilancio del SSN».
Download comunicato
16 aprile 2024
DEF: spesa sanitaria in calo nel 2023, per il 2024 l’aumento è illusorio. Scende il rapporto spesa sanitaria/Pil: 6,3% nel 2025-2026 e poi 6,2%, sotto il livello pre-Pandemia. Investimenti inadeguati in sanità: Italia ultima tra i paesi del G7, a rischio diritto alla tutela della salute
Lo scorso 9 aprile il Consiglio dei Ministri ha approvato il Documento di Economia e Finanza (DEF) 2024 in forma “semplificata”, ovvero con le sole stime tendenziali calcolate sulle norme in vigore, e senza stime programmatiche che rimangono in attesa del nuovo Patto di Stabilità.
«Rispetto alle previsioni di spesa sanitaria sino al 2027 – afferma Nino Cartabellotta Presidente della Fondazione GIMBE – il DEF 2024 certifica l’assenza di un cambio di rotta e ignora il pessimo “stato di salute” del Servizio Sanitario Nazionale (SSN), i cui princìpi fondamentali di universalità, uguaglianza ed equità sono stati traditi, con conseguenze che condizionano la vita delle persone, in particolare delle fasce socio-economiche più deboli e delle persone residenti nel Mezzogiorno. Dai lunghissimi tempi di attesa all’affollamento inaccettabile dei pronto soccorso; dalle diseguaglianze regionali e locali nell’offerta di prestazioni sanitarie alla migrazione sanitaria dal Sud al Nord; dall’aumento della spesa privata all’impoverimento delle famiglie sino alla rinuncia alle cure».
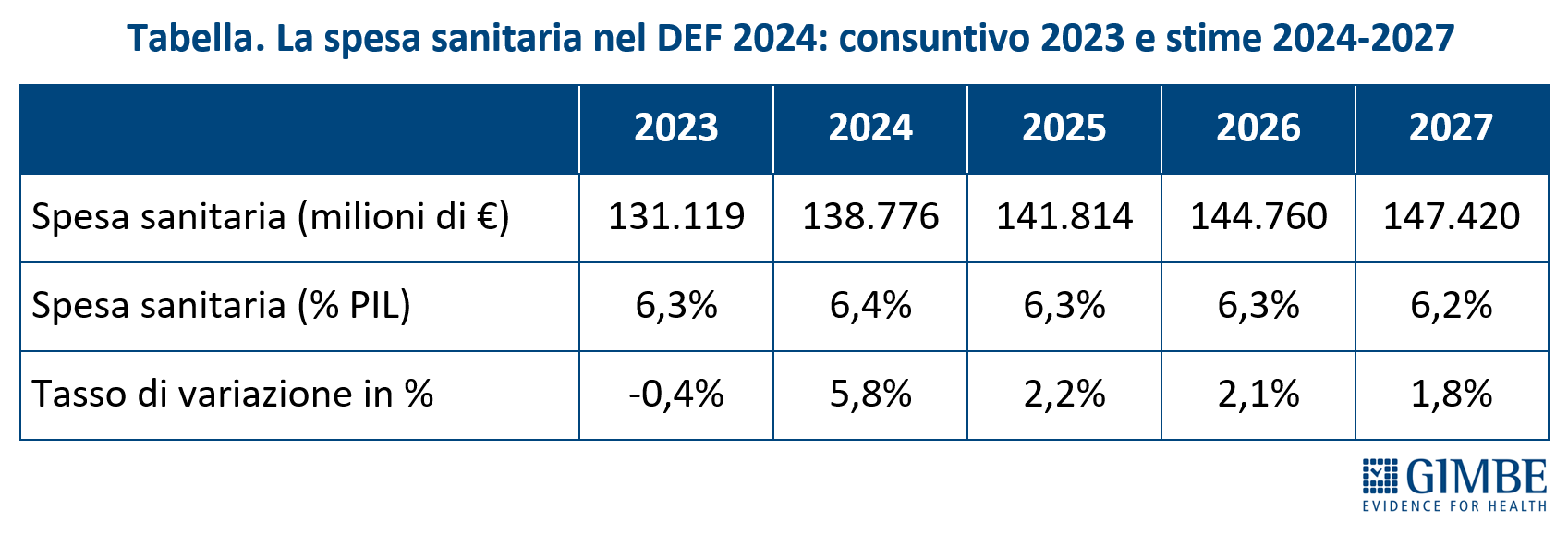
Relativamente alla spesa sanitaria vengono di seguito riportate le analisi indipendenti della Fondazione GIMBE sul consuntivo 2023 e sulle stime per l’anno 2024 e per il triennio 2025-2027 (Tabella).
Consuntivo 2023. Il DEF 2024 certifica per l’anno 2023 un rapporto spesa sanitaria/PIL del 6,3% e, in termini assoluti, una spesa sanitaria di € 131.103 milioni, oltre € 3.600 milioni in meno rispetto a quanto previsto dalla NaDEF 2023 (€ 134.734 milioni). «Tale riduzione di spesa – spiega il Presidente – consegue in larga misura al mancato perfezionamento del rinnovo dei contratti del personale dirigente e convenzionato per il triennio 2019-2021, i cui oneri non sono stati inputati nel 2023 e spostati al 2024. In misura minore hanno inciso le spese per contrastare la pandemia, che sono state inferiori al previsto». Rispetto al 2022 la spesa sanitaria nel 2023 si è ridotta dal 6,7% al 6,3% del PIL e di € 555 milioni in termini assoluti. «Questo primo dato – commenta Cartabellotta – certifica che il 2023 è stato segnato da un netto definanziamento in termini di rapporto spesa sanitaria/PIL (-0,4%), facendo addirittura segnare un valore negativo della spesa sanitaria, il cui potere d’acquisto è stato anche ridotto da un’inflazione che nel 2023 ha raggiunto il 5,7% su base annua».
Previsionale 2024. Il rapporto spesa sanitaria/PIL nel 2024 sale al 6,4% rispetto al 6,3% del 2023; in termini assoluti la previsione di spesa sanitaria è di € 138.776 milioni, ovvero € 7.657 milioni in più rispetto al 2023 (+5,8%). «In realtà – precisa Cartabellotta – l’altisonante incremento di oltre € 7,6 miliardi stimato per il 2024 è illusorio: infatti, in parte è dovuto al un mero spostamento al 2024 della spesa prevista nel 2023 per i rinnovi contrattuali 2019-2021, in parte agli oneri correlati al personale sanitario dipendente per il triennio 2022-2024 e, addirittura, all’anticipo del rinnovo per il triennio 2025-2027. Una previsione poco comprensibile, visto che la Legge di Bilancio 2024 non ha affatto stanziato le risorse per questi due capitoli di spesa». Senza considerare, peraltro, l’erosione del potere di acquisto, visto che secondo l’ISTAT ad oggi l’inflazione si attesta su base annua a +1,3%.
Previsionale 2025-2027. Nel triennio 2025-2027, a fronte di una crescita media annua del PIL nominale del 3,1%, il DEF 2024 stima al 2% la crescita media annua della spesa sanitaria. Il rapporto spesa sanitaria/PIL si riduce dal 6,4% del 2024 al 6,3% nel 2025-2026, al 6,2% nel 2027. Rispetto al 2024, in termini assoluti la spesa sanitaria nel 2025 sale a € 141.814 milioni (+2,2%), a € 144.760 milioni (+2,1%) nel 2026 e a € 147.420 milioni (+1,8%) nel 2027. «Considerato che il DEF in forma “semplificata” non contiene indicazioni sulle politiche economiche per la prossima Legge di Bilancio – commenta il Presidente – se da un lato le previsioni sul triennio 2025-2027 confermano il progressivo calo del rapporto spesa sanitaria/PIL, dall’altro non si possono escludere ulteriori riduzioni della spesa sanitaria visti i margini molto risicati per finanziare in deficit la prossima Manovra. In tal senso rimangono molto azzardate le stime assolute di € 6.414 milioni in più nel 2025 e di € 9.160 milioni nel 2026, tenendo conto che il Fabbisogno Sanitario Nazionale fissato dalla Legge di Bilancio 2024 è pari a € 135.400 milioni per il 2025 e € 135.600 milioni per il 2026».
Peraltro, in assenza di misure programmatiche nel DEF 2024, aggiunge il Presidente «bisognerà capire dove reperire le risorse sia per abolire gradualmente il tetto di spesa per il personale sanitario – come annunciato dal Presidente Meloni e del Ministro Schillaci – sia da destinare alle prestazioni di assistenza specialistica ambulatoriale e di protesica, visto che l’aggiornamento dei nomenclatori tariffari è stato rinviato in accordo con le Regioni al 1° gennaio 2025 per mancanza di fondi, posticipando ancora una volta l’esigibilità dei “nuovi” Livelli Essenziali di Assistenza, ben 8 anni dopo la loro approvazione».
«Il DEF 2024 – chiosa il Presidente – conferma che, in linea con quanto accaduto negli ultimi 15 anni, la sanità pubblica non rappresenta affatto una priorità neppure per l’attuale Governo. In tal senso, la comunicazione pubblica dell’Esecutivo continua a puntare esclusivamente sulla spesa sanitaria in termini assoluti che dal 2012 è (quasi) sempre aumentata rispetto all’anno precedente, e non sul rapporto spesa sanitaria/PIL che documenta al contrario un lento e inesorabile declino, collocando l’Italia prima tra i paesi poveri dell’Europa e ultima del G7 di cui proprio nel 2024 il nostro Paese ha la presidenza».
«Il Piano di Rilancio del SSN elaborato dalla Fondazione GIMBE – conclude Cartabellotta – propone di aumentare progressivamente la spesa sanitaria, con l’obiettivo di allinearla entro il 2030 alla media dei paesi europei, al fine di garantire il rilancio delle politiche del personale sanitario, l’erogazione uniforme dei Livelli Essenziali di Assistenza e l’accesso equo alle innovazioni. Considerato che nel 2022 il gap della spesa sanitaria pro-capite con la media dei paesi europei ha superato in totale i € 47 miliardi, il DEF 2024 non pone affatto le basi per ridurlo progressivamente: anzi, il rapporto spesa sanitaria/PIL scende a 6,3% nel 2025-2026 e al 6,2% nel 2026, valori inferiori al 2019 (6,4%), confermando che la pandemia non ha insegnato proprio nulla. Infatti, il perseverante definanziamento pubblico aumenterà la distanza con i paesi europei e affonderà definitivamente il SSN, compromettendo il diritto costituzionale alla tutela della salute delle persone, in particolare per le classi meno abbienti e per i residenti nelle Regioni del Sud».
Download comunicato
9 aprile 2024
Spesa sanitaria delle famiglie nel 2022: spesi € 64 in più rispetto all’anno precedente e oltre € 100 al centro-sud. 4,2 milioni di famiglie hanno limitato le spese per la salute, in particolare al Sud. Oltre 1,9 milioni di persone hanno rinunciato a prestazioni sanitarie per ragioni economiche. A rischio la salute di oltre 2,1 milioni di famiglie indigenti
Nel 2022 la spesa sanitaria out-of-pocket, ovvero quella sostenuta direttamente dalle famiglie, ammonta a quasi € 37 miliardi: in quell’anno oltre 25,2 milioni di famiglie italiane in media hanno speso per la salute € 1.362, oltre € 64 euro in più rispetto al 2021. «Considerato il rilevante impatto sui bilanci familiari della spesa sanitaria out-of-pocket – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – e tenuto conto di un contesto caratterizzato dalla grave crisi di sostenibilità del Servizio Sanitario Nazionale (SSN) e dall’aumento della povertà assoluta, abbiamo analizzato vari indicatori per misurare le dimensioni di questo preoccupante fenomeno, utilizzando esclusivamente i dati pubblicati da ISTAT. L’obiettivo è quello di fornire una base oggettiva per il dibattito pubblico e le decisioni politiche, oltre che prevenire strumentalizzazioni basate sull’enfasi posta su singoli dati».
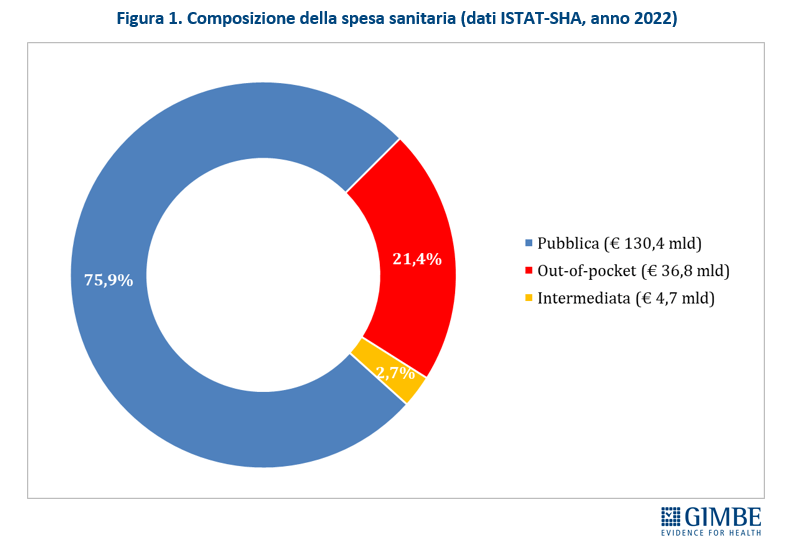
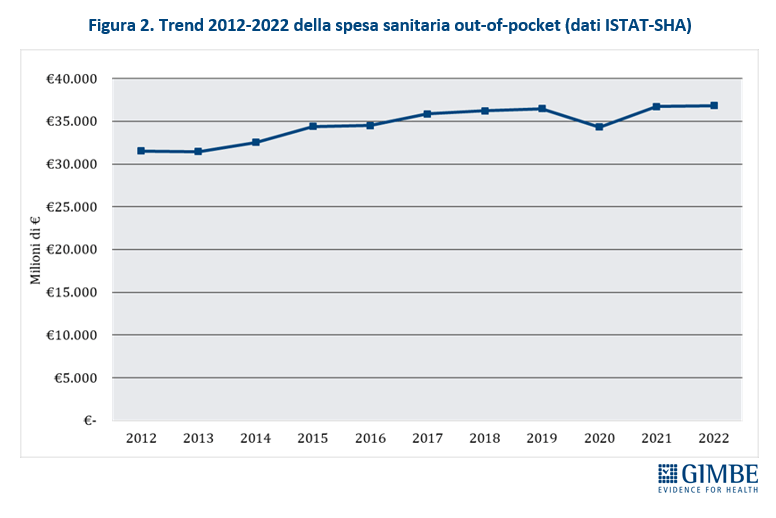
Spesa sanitaria out-of-pocket. Secondo il sistema dei conti ISTAT-SHA, nel 2022 (ultimo anno disponibile) la spesa sanitaria totale in Italia ammonta a € 171.867 milioni: € 130.364 milioni di spesa pubblica (75,9%) e € 41.503 milioni di spesa privata, di cui € 36.835 milioni (21,4%) out-of-pocket e € 4.668 milioni (2,7%) intermediata da fondi sanitari e assicurazioni (figura 1). «Se da un lato la spesa out-of-pocket supera la soglia del 15% – commenta il Presidente – concretizzando di fatto, secondo i parametri dell’Organizzazione Mondiale della Sanità, un sistema sanitario misto, va rilevato che quasi l’89% della spesa privata è a carico delle famiglie». Complessivamente, nel periodo 2012-2022 la spesa out-of-pocket è aumentata in media dell’1,6% annuo, per un totale di € 5.326 milioni in 10 anni (figura 2). «Un dato – spiega il Presidente – che documenta solo in parte l’impatto del progressivo indebolimento del SSN, perché non tiene conto di altri indicatori. Infatti, la limitazione delle spese per la salute, l’indisponibilità economica temporanea e, soprattutto, la rinuncia alle cure sono fenomeni che, pur non aumentando la spesa out-of-pocket, contribuiscono a peggiorare la salute delle persone».
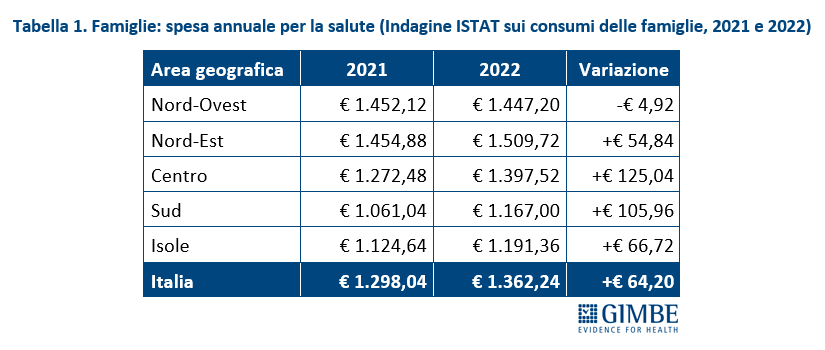
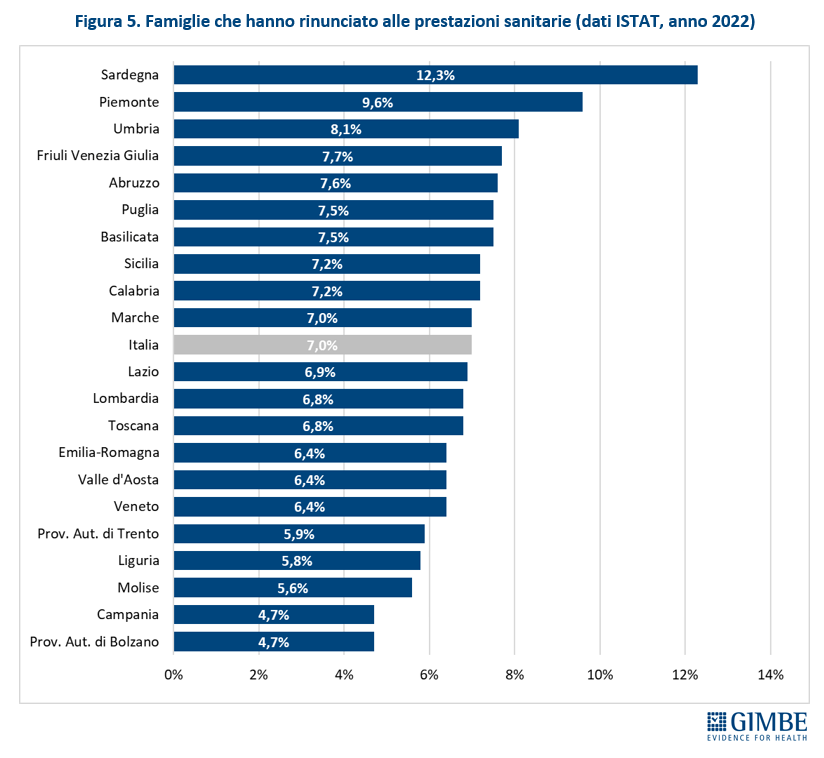
Impatto della spesa per la salute sulle famiglie. Secondo l’indagine ISTAT sui consumi delle famiglie, nel 2022 la media nazionale delle spese per la salute è pari a € 1.362,24 a famiglia, in aumento rispetto ai € 1.298,04 del 2021. «Ad eccezione del Nord-Ovest – spiega il Presidente – dove si registra una lieve riduzione, l’aumento delle spese per la salute nel 2022 riguarda tutte le macro-aree del Paese: in particolare al Centro e al Sud si registrano aumenti di oltre € 100 a famiglia» (tabella 1). I dati regionali restituiscono, invece, un quadro molto eterogeneo. In dettaglio, dal 2021 al 2022 i maggiori incrementi si rilevano in Puglia con +26,1% (€ 910,20 vs € 1.147,80) e in Toscana con +19,3% (€ 1.178,40 vs € 1.405,92). Altre Regioni, invece, hanno registrato una diminuzione dal 2021 al 2022: la Valle d’Aosta del 24,3% (€ 1.834,08 vs € 1.387,56) e la Calabria che segna un -15,3% (€ 1.060,92 vs € 899,04) (tabella 2). «L’interpretazione dei dati regionali – spiega Cartabellotta – non è univoca perché la spesa delle famiglie per la salute è influenzata da numerose variabili: la qualità e l’accessibilità dei servizi sanitari pubblici, la capacità di spesa delle famiglie, il consumismo sanitario e, in misura minore, l’eventuale rimborso della spesa da parte di assicurazioni e fondi sanitari». Ad esempio, il fatto che nel 2022 la spesa per la salute delle famiglie calabresi e marchigiane rimanga al di sotto di € 1.000 è verosimilmente imputabile a motivazioni differenti. Analogamente, nelle prime posizioni per spesa delle famiglie si collocano le Regioni più ricche e/o con più elevata qualità dei servizi sanitari, documentando, aggiunge il Presidente «che la spesa out-of-pocket non è un indicatore affidabile per valutare la riduzione delle tutele pubbliche; di conseguenza, lasciare che il dibattito pubblico si concentri solo su questo dato restituisce un quadro distorto della realtà, sia perché alcune famiglie spendono per servizi e prestazioni inutili, sia perché altre non riescono a spendere per bisogni reali di salute a causa di difficoltà economiche».
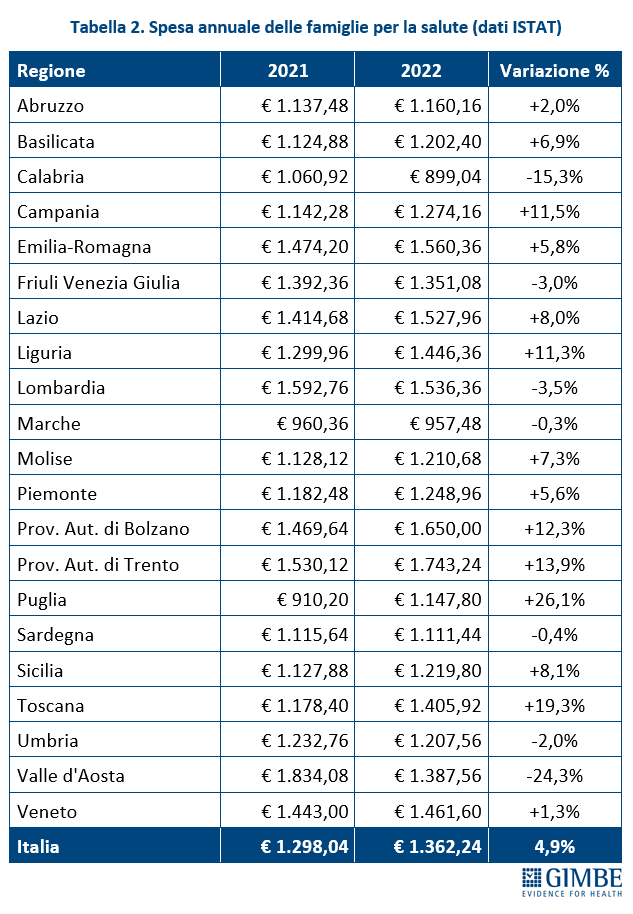
Limitazione delle spese per la salute. Secondo i dati ISTAT sul cambiamento delle abitudini di spesa nel 2022 il 16,7% delle famiglie dichiarano di avere limitato la spesa per visite mediche e accertamenti periodici preventivi in quantità e/o qualità. Se il Nord-Est (10,6%), il Nord-Ovest (12,8%) e il Centro (14,6%) si trovano sotto la media nazionale, tutto il Mezzogiorno si colloca al di sopra: di poco le Isole (18,5%), di oltre 10 punti percentuali il Sud (28,7%), in pratica più di 1 famiglia su 4 (figura 3). «Un cambiamento nelle abitudini di spesa – commenta Cartabellotta – che ovviamente argina la spesa out-of-pocket: infatti, proiettando sulla popolazione i dati dell’indagine campionaria ISTAT, sarebbero oltre 4,2 milioni le famiglie che nel 2022 hanno limitato le spesa per la salute».
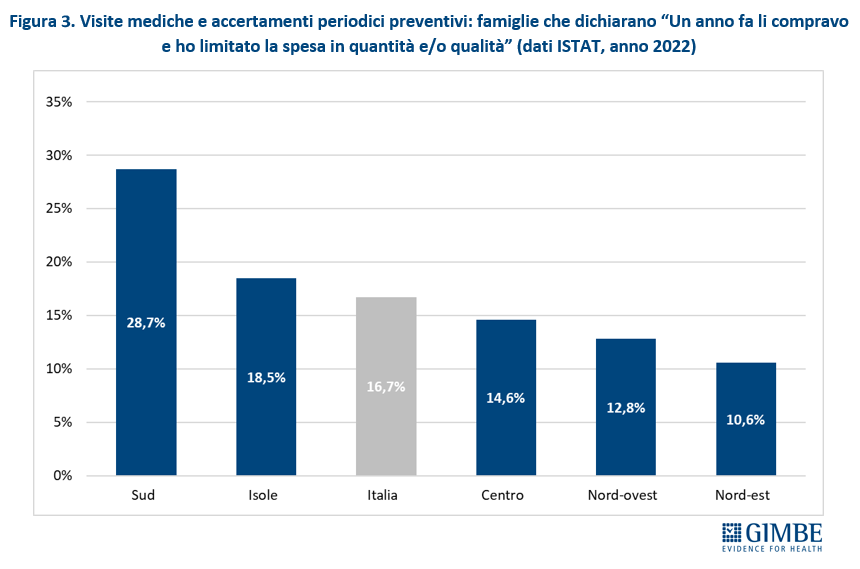
Indisponibilità economiche temporanee delle spese per la salute. Risultati sovrapponibili, seppur in percentuali ridotte, vengono restituiti dall’indagine ISTAT sulle condizioni di vita. Il 4,2% delle famiglie dichiara di non disporre di soldi in alcuni periodi dell’anno per far fronte a spese relative alle malattie. Sono al di sotto della media nazionale il Nord-Est (2%), il Centro (3,1%) e il Nord-Ovest (3,2%), mentre il Mezzogiorno si colloca al di sopra della media nazionale: rispettivamente le Isole al 5,3% e il Sud all’8%, un dato quasi doppio rispetto alla media nazionale (figura 4). «Anche questo fenomeno – spiega il Presidente – contribuisce a contenere la spesa out-of-pocket: infatti, proiettando sulla popolazione i dati dell’indagine campionaria ISTAT, oltre 1 milione di famiglie in alcuni periodi del 2022 non sono riuscite a fronteggiare le spese per la salute per indisponibilità economica».
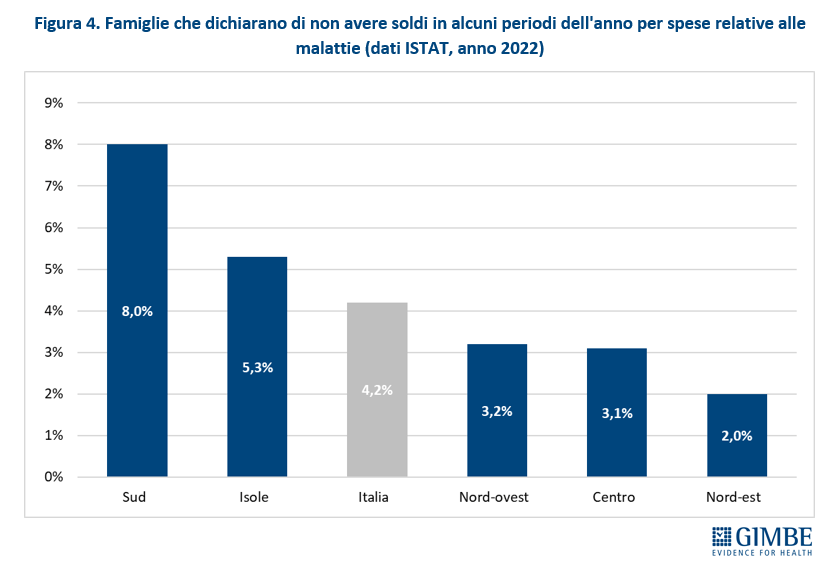
Rinunce a prestazioni sanitarie. I dati forniti dal Rapporto sul Benessere Equo e Sostenibile (BES) 2022, realizzato in collaborazione tra ISTAT e CNEL documentano che la percentuale di persone che rinunciano a prestazioni sanitarie – dopo i dati drammatici del periodo pandemico (9,6% nel 2020 e 11,1% nel 2021) – nel 2022 si è attestata al 7%, percentuale comunque maggiore a quella pre-pandemica del 2019 (6,3%). Si tratta di oltre 4,13 milioni di persone che, secondo la definizione ISTAT, spiega Cartabellotta «dichiarano di aver rinunciato nell’ultimo anno a visite specialistiche o esami diagnostici pur avendone bisogno, per uno o più motivi: problemi economici (impossibilità di pagare, costo eccessivo), difficoltà di accesso (struttura lontana, mancanza di trasporti, orari scomodi), lunghi tempi di attesa». In particolare, nel 2022 ha rinunciato alle cure per motivi economici il 3,2% della popolazione, ovvero quasi 1,9 milioni di persone. «In ogni caso dal 2018 – commenta Cartabellotta – fatta eccezione per il biennio 2020-2021, la percentuale di persone che hanno rinunciato alle cure rimane sostanzialmente stabile, anche se le motivazioni possono mutare negli anni». La distribuzione per aree geografiche non documenta grandi differenze rispetto alla media nazionale, dimostrando che si tratta di un problema diffuso: Nord-Ovest 7,5%, Nord-Est 6,4%, Centro 7%, Sud 6,2%, Isole 8,5%. Anche a livello regionale le differenze sono modeste, fatta eccezione per i dati estremi non sempre di facile interpretazione: da un lato Sardegna (12,3%) e Piemonte (9,6%), dall’altro la Provincia Autonoma di Bolzano e la Campania (4,7%). (figura 5).
Povertà assoluta. «L’impatto sulla salute individuale e collettiva dell’indebolimento della sanità pubblica – afferma Cartabellotta – non può limitarsi a valutare gli indicatori relativi alla spesa delle famiglie, ma deve anche considerare il livello di povertà assoluta della popolazione». Secondo le statistiche ISTAT sulla povertà, tra il 2021 e il 2022 l’incidenza della povertà assoluta per le famiglie in Italia – ovvero il rapporto tra le famiglie con spesa sotto la soglia di povertà e il totale delle famiglie residenti – è salita dal 7,7% al 8,3%, ovvero quasi 2,1 milioni di famiglie. Il Nord-Est ha registrato l’incremento più significativo, passando dal 7,1% al 7,9%, seguito dal Sud con un aumento dal 10,5% all'11,2% e dalle Isole con un incremento dal 9,2% al 9,8%. Anche se il Nord-Ovest e il Centro hanno registrato un aumento più contenuto (0,4%), il fenomeno della povertà assoluta è diffuso su tutto il territorio nazionale (tabella 3). E le stime preliminari ISTAT per l’anno 2023 documentano un ulteriore incremento della povertà assoluta delle famiglie: dall’8,3% all’8,5%. «È evidente – commenta Cartabellotta – che l’aumento del numero di famiglie che vivono sotto la soglia della povertà assoluta avrà un impatto residuale sulla spesa out-of-pocket, ma aumenterà la rinuncia alle cure, condizionando il peggioramento della salute e la riduzione dell’aspettativa di vita delle persone più povere del Paese».

«Dalle nostre analisi – conclude Cartabellotta – emergono tre considerazioni. Innanzitutto l’entità della spesa out-of-pocket, seppur in lieve e costante aumento, sottostima le mancate tutele pubbliche perché viene arginata da fenomeni conseguenti alle difficoltà economiche delle famiglie: la limitazione delle spese per la salute, l’indisponibilità economica temporanea e la rinuncia alle cure. In secondo luogo, questi fenomeni sono molto più frequenti nelle Regioni del Mezzogiorno, proprio quelle dove l’erogazione dei Livelli Essenziali di Assistenza è inadeguata: di conseguenza, l’insufficiente offerta pubblica di servizi sanitari associata alla minore capacità di spesa delle famiglie del Sud condiziona negativamente lo stato di salute e l’aspettativa di vita alla nascita, un indicatore che vede tutte le Regioni del Mezzogiorno al di sotto della media nazionale. Infine, lo status di povertà assoluta che coinvolge oggi più di due milioni di famiglie richiede urgenti politiche di contrasto alla povertà, non solo per garantire un tenore di vita dignitoso a tutte le persone, ma anche perché le diseguaglianze sociali nell’accesso alle cure e l’impossibilità di far fronte ai bisogni di salute con risorse proprie rischiano di compromettere la salute e la vita dei più poveri, in particolare nel Mezzogiorno. Dove l’impatto sanitario, economico e sociale senza precedenti rischia di peggiorare ulteriormente con l’autonomia differenziata».
Download comunicato
Pagina aggiornata il 22/06/2022





